La glomerulonefritis fibrilar (GNF) es una enfermedad glomerular con depósitos organizados de inmunoglobulinas, rojo congo negativos y fibrillas de 16-24nm en el microscopio electrónico (ME). El síndrome clínico en estos pacientes es variable, síndrome nefrítico o nefrótico, microhematuria, hipertensión arterial, insuficiencia renal y, raramente, glomerulonefritis rápidamente progresiva (GRP), hemorragia pulmonar o microangiopatía trombótica (MAT)1-6. Describimos una GNF, con GRP, hemorragia pulmonar, con ANCAp positivos y MAT.
Mujer, 51 años, sin antecedentes de interés, consulta por disnea y edemas. En la exploración, presión arterial 170/100mmHg, ritmo sinusal, crepitantes bibasales y edemas. Analítica: anemia normocítica normocrómica, sin anemia hemolítica microangiopática (AHM), creatinina 6mg/dl, proteinuria nefrótica con albúmina normal y microhematuria. Radiografía de tórax: infiltrado intersticial algodonoso bilateral, con diagnóstico de hemorragia pulmonar con estudio inmunológico con ANCAp positivos 1/320, resto normal/negativo, incluidos los anticuerpos antimembrana basal glomerular. Se inician plasmaféresis, corticoides y ciclofosfamida por vía intravenosa. A la semana del ingreso, AHM con frotis con esquistocitos y haptoglobina indetectable, ante la sospecha de MAT, con cultivo de heces negativo, ADAMTS 13 normal, se decide iniciar tratamiento eculizumab, con estudio genético a posteriori normal. Biopsia renal: 49 glomérulos, 10 esclerosados, 29 con semilunas epiteliales, algunos con necrosis segmentaria, PAS y plata de Jones positivos. Sin signos de MAT. Inmunofluorescencia directa positiva intensa para IgG con patrón lineal, kappa y lambda positiva, débil C3 con patrón granular parietal y mesangial, IgG4 positiva (fig. 1)
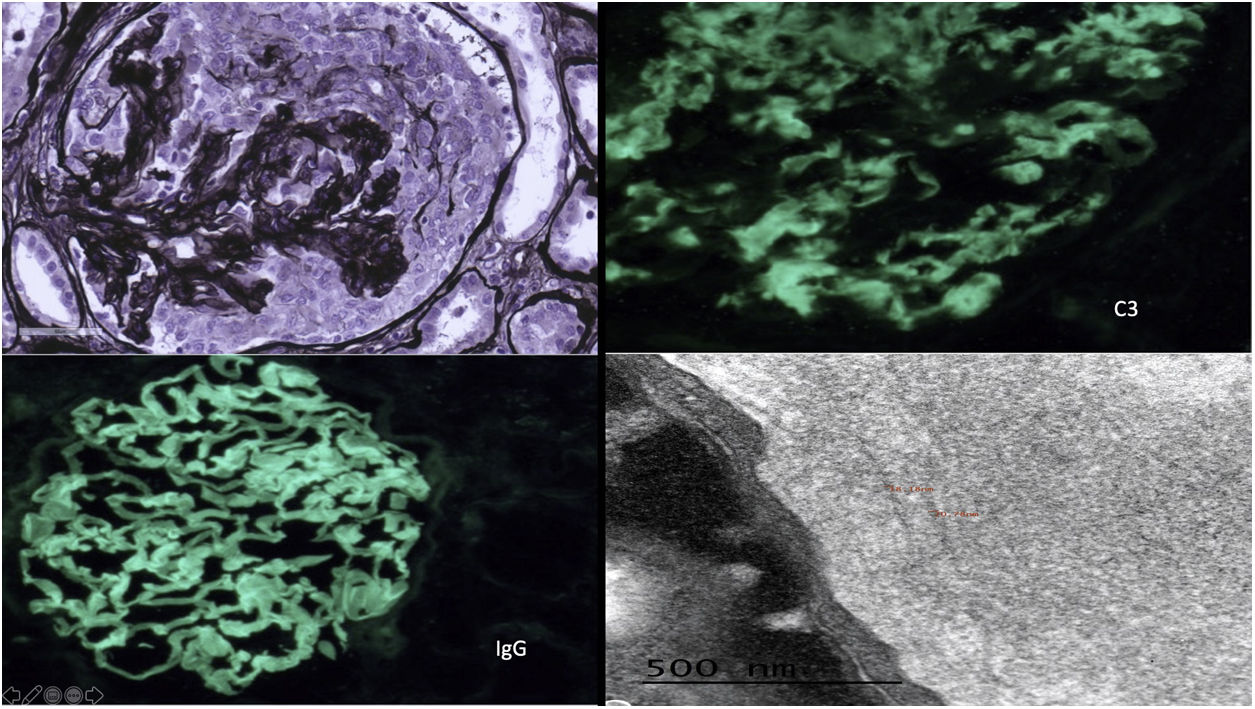
Superior izquierda: glomérulo con semiluna epitelial circunferencial con disrupción de la membrana basal y tinción positiva de las basales y del mesangio. Plata de Jones ×40. Superior derecha: positividad granular mesangial y seudolineal 2+de C3. IFD C3×40. Inferior izquierda: positividad lineal/seudolineal 3+parietal de IgG. IFD IgG×40. Inferior derecha: mediante ME, se observan depósitos densos, en banda y continuos, de aspecto lineal, a lo largo de la lámina densa de las membranas basales glomerulares y en el mesangio constituidos por fibrillas de disposición aleatoria, cuyo grosor medio fue de 18,41nm.
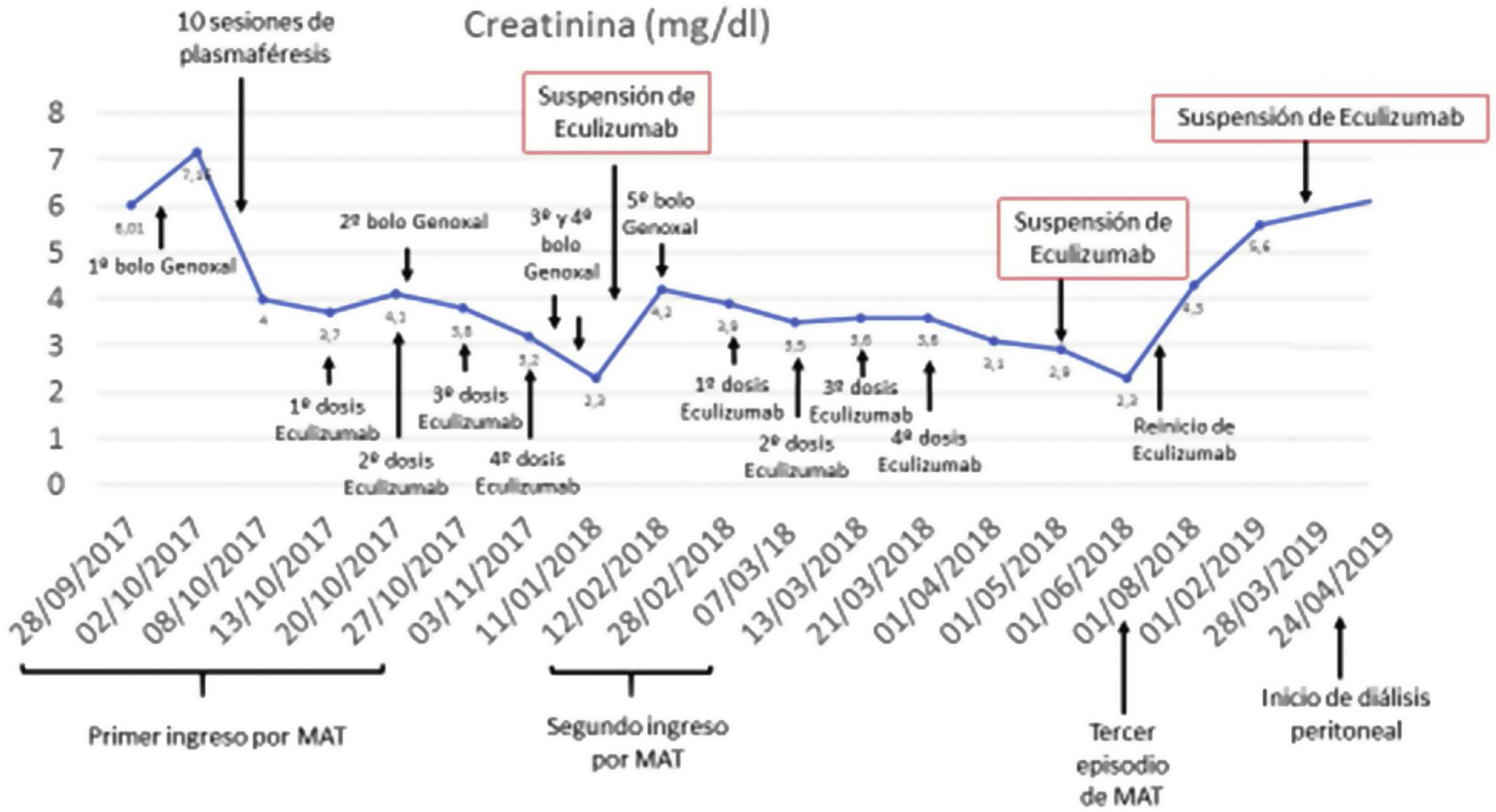
Al alta de hospitalización, presenta remisión de hemorragia pulmonar y resolución de la AHM, creatinina de 3,8mg/dl, proteinuria y microhematuria, manteniendo tratamiento con ciclofosfamida, corticoides y eculizumab hasta 2 meses tras resolución de AHM. A los 30 días de suspender el eculizumab presenta un nuevo episodio de probable MAT y se recibe el resultado ME: depósitos densos, en MBG y mesangio, constituidos por fibrillas aleatorias, con un grosor medio de 18,41nm, compatible con glomerulopatía fibrilar, con depósitos lineales de IgG (fig. 1). Se realiza DNAJB9 por inmunohistoquímica, que resulta positiva y se reinicia el eculizumab, con sospecha de MAT secundaria. Tras 6 meses de ciclofosfamida, se inicia mantenimiento con azatioprina. Durante 2,5 meses, presenta estabilidad clínica y de función renal, sin datos de AHM; se mantiene tratamiento con eculizumab durante 3 meses y posteriormente persiste mejoría de la función renal sin datos de AHM. A los 3 meses de la suspensión, la paciente presenta deterioro de función renal, se reinicia eculizumab hasta previamente a su inclusión en tratamiento crónico con diálisis peritoneal, 9meses después (fig. 2).
La glomerulonefritis fibrilar rara vez se presenta como en nuestro caso, con fracaso renal agudo y hemorragia pulmonar. Diferentes autores sugieren la posibilidad de un factor circulante en la GF, que puede ser el responsable de la existencia de material fibrilar a nivel pulmonar, lo que desencadena la hemorragia pulmonar5. Para el diagnóstico de la GNF es necesario la ME, o DNAJB9 por inmunohistoquímica si no disponemos de ME. En nuestro caso, a pesar del diagnóstico por ME, el DNAJB9 se determinó y resultó positivo7-9. Los depósitos de IgG lineales/seudolineales descritos en GNF y en nuestra paciente simulan una enfermedad de anticuerpos antimembrana basal glomerular (EMBG), lo que nos hace descartar una GNF cuando estén presentes o plantear coexistencia de ambas entidades1,2. La presencia de GRP y MAT es rara, pero puede ocurrir en la GNF, incluso asociadas a EMBG1,2,4,7. De hecho, Bircan et al. explican que la concurrencia de estas entidades puede ser debida a la lesión endotelial producida por la vasculitis en paciente susceptible por GNF con deficiencia del factor H, desencadenando la MAT en paciente con vasculitis y GNF. En nuestra paciente descartamos la susceptibilidad por ausencia de déficit de factor H, pero coexistieron las 3entidades: GNF, vasculitis y MAT10. La GNF probablemente asociada a EMBG con ANCAp+y MAT no ha sido descrita previamente en la literatura, en nuestro conocimiento.