El término glomerulonefritis membranoproliferativa denota un patrón general de daño glomerular fácilmente reconocido por microscopía óptica. Con estudios adiciones de microscopía electrónica e inmunofluorescencia, la clasificación en subgrupos es posible. El estudio por microscopía electrónica resuelve las diferencias según la localización de los depósitos electrodensos, mientras que la inmunofluorescencia detecta la composición de los depósitos electrodensos. La glomerulopatía C3 es una entidad descrita de forma reciente, una glomerulonefritis proliferativa (normalmente, pero no siempre), con un patrón de glomerulonefritis membranoproliferativa en la microscopía óptica y con depósitos de C3 aislados en el estudio de inmunofluorescencia, implicando una hiperactividad de la vía alternativa del complemento. La evaluación de un paciente con glomerulopatía C3 debe centrarse en la cascada del complemento, en la desregulación de la vía alternativa del complemento y en la cascada terminal del complemento. Aunque no hay actualmente tratamientos específicos para las glomerulopatías C3, una mejor comprensión de la patogénesis sentaría las bases para el posible uso de drogas anticomplemento como terapia de elección, como el eculizumab. En la presente revisión, se resume la patogenia de las glomerulopatías C3, centrándonos en el papel del complemento, las series de casos recientemente publicados y las opciones terapéuticas hasta el momento actual.
Membranoproliferative glomerulonephritis denotes a general pattern of glomerular injury that is easily recognised by light microscopy. With additional studies, MPGN subgrouping is possible. For example, electron microscopy resolves differences in electron-dense deposition location, while immunofluorescence typically detects the composition of electron-dense deposits. A C3 glomerulopathy (C3G) is a recently described entity, a proliferative glomerulonephritis (usually but not always), with a MPGN pattern on light microscopy, with C3 staining alone on immunofluorescence, implicating hyperactivity of the alternative complement pathway. The evaluation of C3G in a patient should focus on the complement cascade, as deregulation of the alternative pathway and terminal complement cascade underlies pathogenesis. Although there are no specific treatments currently available for C3G, a better understanding of their pathogenesis would set the stage for the possible use of anti-complement drugs, as eculizumab. In this review, we summarise the pathogenesis of the C3 glomerulopathies, focusing on the role of complement, the patient cohorts recently reported and options of treatment up to the current moment.
INTRODUCCIÓN
La glomerulopatía C3 (GC3) es una entidad recientemente descrita cuya principal característica es el depósito exclusivo de C3 a nivel glomerular en la inmunofluorescencia (IF), con ausencia de depósitos de inmunoglobulinas (Ig) y de los marcadores de activación de la vía clásica del Complemento (C1q y C4). En microscopía óptica (MO), la mayoría de los casos descritos presentan las típicas lesiones de glomerulonefritis membranoproliferativa (GNMP), aunque se han descrito otros patrones histológicos. En microscopía electrónica (ME), se observan depósitos electrondensos mesangiales, intramembranosos y/o subendoteliales.
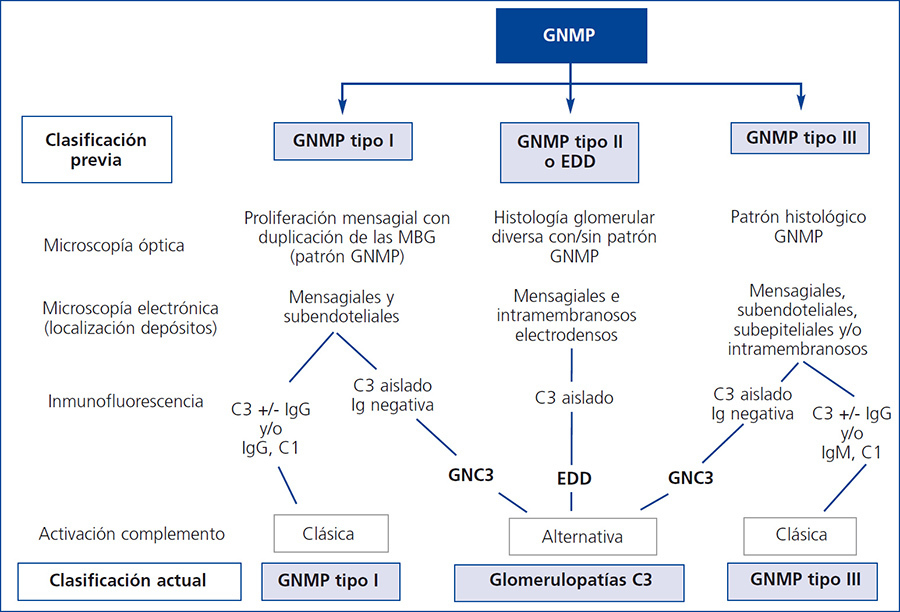
Hasta hoy en día, la principal clasificación de las GNMP distinguía entre causas secundarias, cuando una etiología subyacente era capaz de ser identificada (como, por ejemplo, crioglobulinemia, enfermedades autoinmunes e infecciones) o formas idiopáticas, cuando no existía tal etiología. Por otra parte, la clasificación tradicional histopatológica: GNMP tipo 1 (GNMP I), tipo 2 (GNMP II) y tipo 3 (GNMP III) se basaba en la apariencia ultraestructural y en la localización de los depósitos electrondensos1. Ambas clasificaciones presentaban problemas, porque ninguna de ellas estaba basada íntegramente en la patogénesis.
Durante los últimos años, el avance en el conocimiento del papel que juega el sistema del complemento en la patogénesis ha permitido describir recientemente esta nueva entidad, caracterizada por la presencia de C3 en ausencia de cantidades significativas de Ig o de componentes de activación de la vía clásica del complemento, recibiendo el nombre de glomerulopatías C3. Este nuevo avance nos permite, a su vez, centrarnos en la fisiopatología y así poder determinar la evaluación y el tratamiento de esta nueva entidad.
EVOLUCIÓN HISTÓRICA DE LA CLASIFICACIÓN DE GLOMERULONEFRITIS MEMBRANOPROLIFERATIVAS
El patrón histológico de la GNMP está caracterizado por la expansión mesangial y duplicación de las membranas basales glomerulares, asociado típicamente a depósitos inmunes en las paredes de los capilares glomerulares. Tradicionalmente las GNMP se han clasificado según los hallazgos histológicos y ultraestructurales. Este patrón de lesión glomerular se identifica fácilmente por MO, por lo que el diagnóstico de la GNMP es relativamente simple.
El estudio por ME proporciona una clasificación según la localización de los depósitos electrondensos: subendoteliales y mesangiales en la GNMP I; depósitos intramembranosos y mesangiales en la GNMP II, también conocida como enfermedad por depósitos densos (EDD)2. En la GNMP III, los depósitos pueden ser subendoteliales y subepiteliales o intramembranosos, subepiteliales y subendoteliales desorganizando la lámina densa. Esta clasificación, sin embargo, no está exenta de problemas y por ejemplo en la misma biopsia se puede observar solapamiento entre ambos subtipos.
Un mayor avance en nuestros conocimientos originó una reclasificación posterior prestando especial atención a la composición de los depósitos detectados por IF. Los depósitos en la GNMP I típicamente contienen Ig (IgM y/o IgG), así como complemento (C3 y/o C4), a diferencia de la GNMP II o EDD, que se caracteriza por depósitos de C3 aislados. La GNMP III habitualmente tiene depósitos de Ig y complemento, pero aun así puede haber depósitos de C3 aislados3.
Ya en la década de los ochenta, algunos patólogos comenzaron a señalar la presencia de depósitos aislados de C3 en GNMP tipo I y III, dejando estos casos aparte de las variantes más comunes que contienen Ig3,4. Estas lesiones Ig-negativas, inicialmente denominadas GNMP idiopática con depósitos de C3 aislados, asumieron el nombre de glomerulonefritis C3 (GNC3).
GLOMERULONEFRITIS MEMBRANOPROLIFERATIVAS MEDIADAS POR INMUNOCOMPLEJOS FRENTE A GLOMERULONEFRITIS MEMBRANOPROLIFERATIVAS MEDIADAS POR ACTIVACIÓN DE LA VÍA ALTERNATIVA COMPLEMENTO
El sistema del complemento está dividido en tres vías iniciales: clásica, lectina y la vía alternativa. Todas ellas en forma de cascada, convergen en C3 para generar un complejo enzimático llamado C3 convertasa, que escinde C3 en C3a y C3b. La asociación de C3b con C3 convertasa genera C5 convertasa, que activa la cascada terminal del complemento (CTC) y la formación del complejo de ataque de membrana en las superficies celulares resultando en la lisis celular5.
La activación de la vía clásica del complemento por inmunocomplejos (IC) de antígeno-anticuerpo (Ag-Ac) provoca que tanto los IC como factores del complemento se depositen en el mesangio y en las paredes de los capilares glomerulares, detectándose en el estudio de IF. En raras ocasiones, sin embargo, cuando una glomerulonefritis proliferativa está marcada por la presencia de complemento, generalmente C3 sin Ig, este patrón de IF implica la activación de la vía alternativa del complemento y el depósito aislado de factores del complemento en los tejidos6.
La unión de las observaciones histopatológicas de depósitos de C3 aislados, junto con el avance en el conocimiento de los defectos de la vía alternativa del complemento en estas lesiones, llevó a la propuesta de una nueva nomenclatura7. El término GC3 surgió como un subgrupo recientemente conocido que engloba la EDD y las GNC3, subrayando la importancia patogénica de la desregulación de la vía alternativa del complemento5. El enfoque actual, por tanto, distingue aquellas formas de GNMP con depósitos de C3 aislados (incluyendo EDD y GNC3) como GC3, mediadas por la vía alternativa del complemento, de aquellos casos de GNMP que están mediadas por la vía clásica del complemento con depósitos de Ig y complemento (figura 1)8.
PATOGENIA DE LAS GLOMERULOPATÍAS C3
En las GC3, defectos en las proteínas reguladoras del complemento promueven una excesiva activación de la vía alternativa del complemento en la fase fluida, lo que provoca depósitos de productos del complemento, incluyendo productos de degradación de C3b y componentes de la cascada terminal del complemento en la pared de los capilares glomerulares9. La vía alternativa está continuamente activa a bajos niveles en la circulación (mecanismo tick-over). Para prevenir el autodaño, esta activación está estrechamente regulada por proteínas tanto activadoras como inhibitorias. Un avance significativo lo constituyó el descubrimiento de mutaciones genéticas o déficits de estos factores reguladores en pacientes con depósitos aislados de C310.
Un defecto similar de actividad desenfrenada puede ser provocado también por autoanticuerpos adquiridos, siendo el más conocido el factor nefrítico C3 (NefC3), que directamente estabiliza la activación del complejo C3 convertasa y previene la acción inhibitoria del factor regulador del complemento H (FCH)11.
Recientemente se han publicado estudios de casos familiares que han proporcionado conocimientos únicos en la patogenia y la presentación de EDD y GNC3, dejando claro a qué nivel específico ocurre la disfunción en el sistema del complemento. Estas anomalías familiares pueden esclarecer las terapias (existentes y bajo desarrollo) que serían beneficiosas para esta enfermedad.
El mejor ejemplo familiar de GC3 fue recientemente descrito por Gale et al.12, quienes identificaron dos familias de Chipre con hematuria microscópica autosómica dominante, que presentaban en la biopsia renal una GC3 con lesiones distintas a GNMP. El estudio genómico mostró una anormalidad en la región CFH/CFHR del cromosoma 1q31-32. En estas familias se identificó una mutación de la proteína CFHR5, que es menos efectiva que la CFHR5 nativa, sugiriendo una mecanismo de acción negativodominante en el control de la actividad de C3 y C5 convertasa. Esta glomerulopatía familiar, endémica en Chipre, se ha denominado nefropatía CFHR5.
Este defecto ilustra la importancia de CFHR5 en el procesamiento del complemento dentro del riñón, por lo que sería interesante la identificación de nuevas mutaciones de CFHR5 en pacientes con EDD y GNC3. Otra familia, descrita por Habbig et al.9, incluye dos hermanos de padres consanguíneos con hematuria y proteinuria de inicio en la infancia. Estudios del complemento mostraron descenso sérico de C3 y del factor regulador del complemento B, siendo C4 normal y C3d aumentado. En la biopsia se observó una depósito mesangial de C3 y C5b-9, y en la ME había numerosos depósitos mesangiales, intramembranosos y subendoteliales. El screening de mutaciones del FCH mostró que ambos niños eran homocigotos para la deleción de un aminoácido, lisina, en la posición 224. Esta deleción conduce a defectos de control de complemento, reduciendo severamente el cofactor, decayendo la actividad y la unión de C3b por el factor H mutado. Además, ambos pacientes y su madre sana fueron positivos para NefC3, enfatizando el papel del defecto del factor H en la patogénesis de esta familia.
En 2010, Martínez-Barricarte et al.13 identificaron un pequeño núcleo familiar con EDD, con una mutación de C3. Esta mutación hacía al C3 resistente a la escisión por C3 convertasa, sin poder formarse por tanto C3b activado. En este caso se proporcionaron pruebas concluyentes de que la enfermedad en esta familia resultaba exclusivamente de la desregulación en la fase fluida de la vía alternativa sin una contribución de la CTC. Por el contrario, la GC3 encontrada en las familias chipriotas descritas por Gale et al.12 y la de los hermanos descritos por Habbig et al.9 están asociadas con la desregulación de C5 convertasa y la activación posterior de la CTC.
En su conjunto, estos casos familiares sugieren que la GC3 es un espectro de enfermedad, que parece ser menos homogénea de lo que realmente sugiere la nomenclatura. La presentación y el pronóstico de la enfermedad dependen del nivel y del grado de disfunción de la vía alternativa y de la cascada terminal del complemento. La histopatología también ilustra la heterogeneidad de la patogénesis. Existen casos publicados de glomerulonefritis posinfecciosa que progresan a GNC3 o EDD14. Respecto a la histología, la expresión morfológica del daño glomerular inducido por la desregulación de la vía alternativa del complemento puede ser notablemente diversa: desde una leve proliferación mesangial y endocapilar a lesiones compatibles con GNMP, e incluso glomerulonefritis con proliferación extracapilar15.
Cada vez son más las series de casos publicados que intentan esclarecer la patogenia del término «glomerulopatía C3». En una cohorte recientemente publicada, Servais et al.16 describen un análisis proteico y un screening genético de las proteínas reguladoras de la vía alternativa del complemento en una serie de 134 pacientes (incluyendo casos de EDD, GNC3 y GNMP I), encontrando un defecto en el control de la vía alternativa del complemento, bien por autoanticuerpos o por mutaciones en el 71 % de los casos. En su estudio, en más del 53 % de los pacientes con GNMP I encontraron disfunción de la vía alternativa del complemento. El papel que juegan estas disfunciones en la patogénesis de la GNMP I sigue siendo discutible, ya que es una enfermedad por IC y que podría estar mediada en cierta manera por la desregulación de la vía alternativa. En la serie americana publicada por Sethi el al.17 se incluyen 12 pacientes (solo casos de GNC3) y la evaluación del complemento mostró una disfunción de la vía alternativa del complemento en todos los pacientes. En la cohorte americana, 9 de los 12 pacientes con C3GN habían sido inicialmente clasificados como GNMP I (n = 4), GNMP III (n = 1) y glomerulonefritis posinfecciosa (n = 4). Una posible explicación para la cohorte francesa puede ser que estos pacientes fueran previamente mal clasificados como GNMP I, tal y como ocurre en la cohorte americana. La demostración por Sethi et al.17 de que el perfil proteómico de C3GN por espectrometría de masas es similar a la de EDD (con predominio de C3 y de los componentes de la vía final del complemento) apoya la teoría de que la presencia de C3 aislado es la «mayor marca» de la disfunción de la vía alternativa del complemento en la GC3, independiente de la histología y las características ultraestructurales.
EVALUACIÓN DEL PACIENTE CON GLOMERULOPATÍA C3
Mientras que la evaluación de una GNMP mediada por IC se centra en identificar la etiología subyacente para iniciar el tratamiento específico, la evaluación de una GC3 se debe centrar en identificar el defecto subyacente en la vía alternativa del complemento. Esta evaluación debe incluir: test genéticos, estudio de autoanticuerpos y ensayos de la actividad de la vía alternativa del complemento1. El estudio genético debe buscar mutaciones en genes que codifican proteínas reguladoras del complemento, principalmente FCH, FCI y la proteína cofactor de membrana (CD46), pero también debe incluir CFHR1, CFHR2, CFHR3, CFHR4 y CFHR5 si está disponible. Debe incluir autoanticuerpos como NefC3 y anticuerpos que bloquean la acción de los mecanismos inhibidores, como autoanticuerpos contra el factor H18. Otras pruebas de screening de la vía alternativa que se han utilizado en recientes estudios de GC3 son: ensayo hemolítico, ensayo funcional de la vía alternativa y niveles séricos del complejo de ataque de membrana (sMAC)17.
TRATAMIENTO Y PRONÓSTICO
La información disponible acerca de la evolución, pronóstico a largo plazo y respuesta a los diversos tratamientos empleados en las glomerulopatías C3 es escasa. Conforme aumente el número de casos identificados, se espera correlacionar los hallazgos en el screening de las funciones y mutaciones del complemento con la progresión natural de la enfermedad, evolución de la enfermedad renal y con el pronóstico a largo plazo. Hay que tener en cuenta, como en todas las enfermedades glomerulares, parámetros clínicos como el grado de disfunción renal y proteinuria en el momento del diagnóstico.
La variedad en la fisiopatología de las GC3 probablemente explica las diferentes respuestas obtenidas con los tratamientos. Por ejemplo, en la familia descrita por Habbig et al.9, la repleción de factor H podría ser beneficiosa. El remplazamiento del factor H actualmente se realiza mediante recambio plasmático, aunque el aporte directo de este factor puede estar disponible para uso terapéutico en un futuro cercano19. Hay pacientes que, sin embargo, no responden al recambio plasmático ni a la sustitución de factor H. Un ejemplo sería la familia con EDD descrita por Martínez-Barricarte et al.13, que puede tener una mutación en la C3 convertasa que la hace resistente al factor H y por lo tanto se requieren tratamientos específicos que restauren el control y la actividad de la C3 convertasa y elimine los productos de degradación de C3 de la circulación20.
Un avance de gran trascendencia en las enfermedades causadas por desregulación del complemento ha sido la disponibilidad del eculizumab, un anticuerpo monoclonal que se une con gran afinidad a C5 y previene la generación del complejo de ataque de membrana. Como las GC3 están marcadas por el depósito de productos del complemento, incluyendo productos de degradación de C3b y de la CTC, tratamientos que tengan como diana el complejo de ataque de membrana podrían ser beneficiosos como tratamiento de la enfermedad21. Hasta hace poco, solo había casos individuales descritos22-25, tres de ellos con EDD y otro diagnosticado de GNMP I refractaria a tratamiento. En los cuatro casos descendió la proteinuria y la creatinina tras el tratamiento con eculizumab. Recientemente, Bomback et al.26 han publicado una serie de 6 casos (3 con EDD y 3 con GNC3) tratados con eculizumab durante un año. Sus hallazgos sugieren que el eculizumab podría ser un tratamiento beneficioso en un subgrupo de pacientes con EDD y GNC3. Después de un año de tratamiento, dos de los pacientes presentaron una mejoría de la función renal, en otro se observó remisión del síndrome nefrótico y en otro paciente, en el que los parámetros de laboratorio habían permanecido estables, se evidenció una mejoría histopatológica en una nueva biopsia renal. Sin embargo, los dos pacientes restantes presentaron un deterioro de la función renal durante el seguimiento. En esta serie de casos, los niveles elevados de sMAC se normalizaron una vez iniciada la terapia, observándose una relación entre dicha normalización y la mejoría de función renal y descenso de proteinuria. Estos datos sugieren que los niveles elevados de sMAC previos al tratamiento pueden ser un predictor en la respuesta al tratamiento con eculizumab26.
En la familia publicada por Martínez-Barricarte et al.13, la EDD era causada por una desregulación en fase fluida de la vía alternativa del complemento, sin contribución de la CTC. En esta familia, por lo tanto, los niveles de sMAC no estarían elevados, y el eculizumab no sería útil. En las familias descritas por Gale y Habbig9,12, la enfermedad se asocia con la desregulación de la convertasa C5 y la activación de la CTC, por lo que se esperaría una respuesta beneficiosa con el eculizumab. Por lo tanto, la variabilidad en la respuesta al tratamiento dependerá de la fisiopatología de estas dos enfermedades. En una revisión recientemente publicada por Zuber et al.21 sobre el uso del eculizumab en síndrome hemolítico urémico atípico y glomerulopatías C3, los autores opinan que «los candidatos óptimos para el tratamiento con eculizumab en GC3 serían pacientes con una duración corta de la enfermedad, que tuviesen lesiones inflamatorias activas (proliferación endocapilar y semilunas) y una mínima fibrosis intersticial en la biopsia renal, con un reciente incremento de la creatinina sérica y/o proteinuria y niveles elevados de sMAC».
Actualmente, el pronóstico de las GC3 es malo, progresando a enfermedad renal crónica terminal la mayoría de los pacientes afectados. Los datos recientemente publicados en la cohorte de Servais et al.16 encuentran peores resultados de supervivencia renal a los 10 años en pacientes con EDD que en los pacientes con GNMP I y GNC3. Sethi et al.17 también describen en su cohorte peores resultados en EDD que en GNC3, sugiriendo que la GNC3 podría ser una entidad menos agresiva. Una explicación podría ser la tasa mas alta de NefC3 en la EDD, 80 % vs. 45-50 % en GNC3. Pero sin duda se necesitarán series de casos para evaluar el pronóstico de esta nueva entidad a largo plazo.
CONCLUSIONES Y PROPUESTA DE TRABAJO COLABORATIVO DE GLOSEN
1. La reciente caracterización de la GC3 abre una nueva vía para el enfoque patogénico y terapéutico de casos hasta hoy en día catalogados como primarios o idiopáticos. Aunque la mayoría de casos descritos corresponden a GNMP, no debe olvidarse que existen casos con otros patrones de daño histológico y que las presentaciones clínicas pueden ser considerablemente diversas.
2. La información disponible acerca de la evolución, pronóstico a largo plazo y respuesta a los diversos tratamientos empleados en las GC3 es escasa, por el pequeño número de pacientes identificados y por la pobreza de datos clínicos evolutivos hasta ahora publicados. Por lo descrito hasta ahora, parecen existir notables divergencias en la evolución, desde casos muy agresivos, con rápida progresión a diálisis crónica, hasta casos de curso indolente o incluso con remisiones espontáneas.
3. El profundo conocimiento del sistema del complemento generado en los últimos años hace que el estudio de los pacientes con GC3 sea particularmente interesante para la identificación de las bases patogénicas de cada caso (mutaciones en los genes reguladores del complemento, anticuerpos contra los factores reguladores). Por otra parte, el complemento juega un papel fundamental en la patogenia y progresión del daño renal en numerosas glomerulonefritis primarias y secundarias, por lo que las lecciones que extraigamos de estas GC3 pueden generar conocimientos aplicables a otras entidades glomerulares.
4. Sin duda, la disponibilidad de fármacos que bloquean el complemento ha sido un impulso decisivo en el interés por entidades glomerulares directamente mediadas por activación de este. El eculizumab es un inhibidor específico del complejo terminal de complemento (C5b-9) que ha sido aprobado recientemente por las agencias reguladoras americanas y europeas para el tratamiento del síndrome hemolítico-urémico, debido a su eficacia y buena tolerancia. Existen ya casos clínicos de GC3 (membranoproliferativa tipo I, enfermedad por depósitos densos) con una buena respuesta al eculizumab22-26.
5. Por lo descrito anteriormente, se necesitan series amplias de casos de GC3 para perfilar de manera más definitiva sus características clínicas e histológicas, para identificar factores pronósticos y para analizar la respuesta a los tratamientos ensayados. Por otra parte, los enfermos identificados pueden ser estudiados en profundidad para caracterizar las anomalías del complemento implicadas. Creemos que el GLOSEN (Grupo de Estudio de las Enfermedades Glomerulares de la Sociedad Española de Nefrología) puede ser el marco ideal para desarrollar un trabajo de estas características, dado el potencial que el Grupo ha demostrado en la realización de trabajos colaborativos de amplia repercusión27,28. Aunque próximamente se remitirá a todos los miembros del Grupo una propuesta del trabajo y un protocolo de recogida de datos, lanzamos con estas líneas un mensaje para recabar el interés de todos los nefrólogos y patólogos interesados en las patologías glomerulares, solicitando su colaboración en el estudio.
CONCEPTOS CLAVE
1. La GC3 se caracteriza por el depósito aislado de C3 en la IF, con ausencia de Ig y factores de la vía clásica del complemento.
2. La mayoría de los casos descritos corresponden a GNMP tipo I, II (enfermedad por depósitos densos) y III, aunque también se han descrito pacientes con otras lesiones glomerulares.
3. La patogenia se debe a una desregulación de la vía alterna del complemento, bien por mutaciones en los genes que controlan los factores reguladores de este sistema (principalmente el factor H) o por la formación de autoanticuerpos dirigidos contra dichos factores.
4. La desregulación de la vía alterna condiciona una actividad anómala del factor terminal de ataque del complemento (C5b-9), con lisis celular y daño tisular en los capilares glomerulares.
5. Aunque la experiencia es aún muy preliminar, se han descrito respuestas terapéuticas positivas de pacientes con GC3 a la administración de eculizumab, un anticuerpo que inhibe selectivamente el complejo C5b-9.
6. Son precisos más estudios, preferentemente multicéntricos, dada la aparentemente baja prevalencia de la enfermedad, para definir con precisión sus características clínicas, morfológicas y patogénicas. Asimismo, los datos disponibles respecto al pronóstico y la respuesta a distintos tratamientos ensayados son muy escasos.
7. El conocimiento progresivo de las bases moleculares y genéticas de estas anomalías selectivas (congénitas o adquiridas) del complemento que causan daño glomerular puede abrir nuevas alternativas terapéuticas para las enfermedades glomerulares, en las que el papel del complemento ha sido históricamente reconocido. La conexión con otras entidades clínicas asociadas a desregulación del complemento (síndrome hemolítico-urémico, degeneración macular) abrirá también, sin duda, vías de investigación muy importantes.
Agradecimientos
Cristina Rabasco y Manuel Praga son miembros del Grupo de Investigación Complemento-CM, sustentado por los Programas de I+D de la Comunidad de Madrid (S2010/BMD-2316). El trabajo ha recibido ayudas de AITER (Asociación para la Investigación y Tratamiento de las Enfermedades Renales) y FIS (Fondo de Investigaciones Sanitarias) (10/02668).
Conflictos de interés
Los autores declaran que no tienen conflictos de interés potenciales relacionados con los contenidos de este artículo.
Figura 1. Clasificación de las glomerulonefritis membranoproliferativas