El síndrome metabólico se define como la presencia de 3de los siguientes 5criterios: 1) perímetro de la cintura ≥ 102cm (varones) y ≥ 88cm (mujeres); 2) hipertrigliceridemia (≥ 150mg/dl); 3) colesterol HDL < 40mg/dl (varones) y < 50mg/dl (mujeres); 4) presión arterial ≥ 130/85mmHg o toma de antihipertensivos, y 5) glucemia en ayunas ≥ 110mg/dl o toma de hipoglucemiantes1,2. Son múltiples los estudios que relacionan la hiperuricemia con el síndrome metabólico, en concreto con la hipertensión arterial y la resistencia insulínica3-6.
El ácido úrico es el producto final de la degradación de las purinas. Su eliminación se realiza por vía renal, siendo un proceso caracterizado por una reabsorción en los primeros segmentos del túbulo contorneado proximal (reabsorción presecretora), una secreción tubular posterior y una segunda reabsorción en los segmentos finales del túbulo contorneado proximal (reabsorción postsecretora). De esta manera, se excreta en orina el 10% del ácido úrico filtrado1.
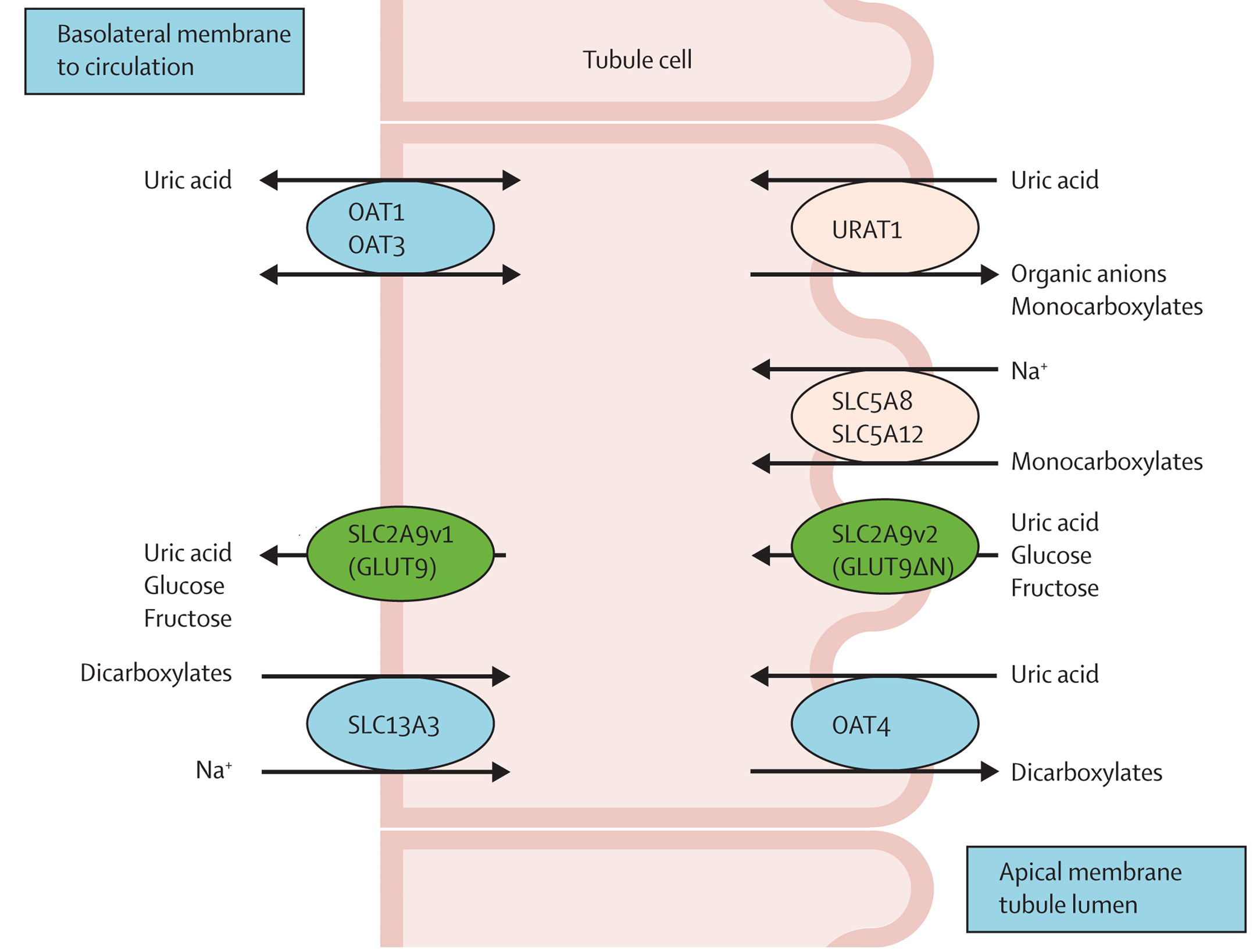
Gracias a los avances en biología molecular que han surgido en los últimos años, se han identificado varios transportadores implicados en el manejo renal del ácido úrico (fig. 1). Entre ellos, encontramos URAT1, codificado por el gen SLC22A12 y localizado en la membrana apical de las células del túbulo contorneado proximal, reabsorbiendo urato a cambio de la secreción de aniones. Sinérgicamente, actúa un cotransportador Na+- monocarboxilato (codificado por el gen SLC5A8), que reabsorbe conjuntamente aniones y sodio. La hiperinsulinemia que caracteriza al paciente con síndrome metabólico, incrementa la reabsorción de sodio a través de dicho cotransportador, lo que también incrementaría la reabsorción de urato al promover la actividad de URAT1 y el intercambio de aniones con el urato filtrado. De ahí, la asociación entre hiperuricemia y resistencia insulínica e hipertensión arterial. Por otro lado, la reabsorción de urato hacia el espacio peritubular se realiza mediante otro transportador, GLUT9, localizado en la membrana basolateral y encargado además del transporte de hexosas. Dispone también de una isoforma a nivel apical (GLUT9S) junto a URAT1, por lo que la reabsorción de urato a través de este transportador sucede por partida doble. La hiperinsulinemia característica del síndrome metabólico promueve la actividad de GLUT9, aumentando la reabsorción de ácido úrico y de glucosa1,4-6.
Transporte tubular renal de ácido úrico. El transportador URAT1, localizado en la membrana apical del túbulo contorneado proximal, reabsorbe el urato filtrado a cambio de aniones que son transportados hacia la luz tubular. Por su parte, el transportador Na+-monocarboxilato reabsorbe dichos aniones conjuntamente con el sodio. Por último, GLUT9, localizado tanto a nivel apical como a nivel basolateral, reabsorbe el urato junto a glucosa y fructosa.
Tomado de Esparza Martin y García Nieto1, Perez-Ruiz et al.4, Travé et al.5 y López-Jiménez et al.6.
Dada la creciente incidencia de síndrome metabólico en los últimos años y su implicación como factor de riesgo cardiovascular, los clínicos nos hemos centrado más en el diagnóstico de hiperuricemia y su tratamiento. Aunque la hipouricemia (urato < 2mg/dl) es un dato analítico poco frecuente en la población (0,2%), debemos tenerlo en cuenta como una manifestación de la alteración en el transporte tubular renal de ácido úrico. Su diagnóstico diferencial (tabla 1) se realiza en función de la excreción fraccional de urato (FEUa), distinguiendo entre hipouricemia con FEUa reducida (xantinuria, hepatopatias, fármacos) y elevada (hipouricemia tubular renal hereditaria, síndrome de Fanconi, etc.)1.
Diagnóstico diferencial de hipouricemia según la FEUa
| FEUa reducida | FEUa elevada (>10%) |
|---|---|
| Fármacos: alopurinol, rasburicasaNeoplasiasAlteración de la función hepáticaXantinuria (déficit de xantino- oxidasa) | Síndrome de Fanconi primario/secundario. Fármacos: salicilatos, losartán, estrógenos, dicumarol, trimetroprim-sulfametoxazolContrastes intravenososNutrición parenteral totalLinfoma de Hodgkin/otras neoplasiasEnfermedad de Wilson/hiperbilirrubinemia/cirrosisSIADH/hiponatremia por tiazidasDiabetes mellitusHiperparatiroidismo |
FEUa: excreción fraccional de urato; SIADH: síndrome de secreción inadecuada de ADH.
A continuación, presentamos el caso clínico de un paciente con síndrome metabólico en el que cabría esperar la asociación de hiperuricemia, pero subrayamos la importancia del hallazgo analítico de hipouricemia para plantear el diagnóstico diferencial de tubulopatías asociadas.
Varón de 51 años, hipertenso, con 2fármacos, diabético tipo 2 insulinizado, dislipidémico y obeso. En seguimiento desde 2004 por proteinuria en probable relación a hiperfiltración por obesidad. Función renal normal.
Desde la primera visita, presenta niveles de ácido úrico en torno a 1,1mg/dl. Ante dicho hallazgo analítico, inesperado en un paciente con esos antecedentes personales, se realiza una anamnesis dirigida y orientada al diagnóstico diferencial de hipouricemia.
El paciente tiene 6 hermanos: 3presentan hipouricemia; uno en hemodiálisis por ERC obstructiva (litiasis renales). Cuatro primos también presentan urato bajo, 2de ellos con ERC en prediálisis y uno, en hemodiálisis.
El paciente refiere episodios previos de cólicos nefríticos. En 2011, hematuria y analítica con cristales de urato.
En orina de 24 h, destaca uricosuria elevada, 1.604,1mg/día (valores normales: 275-750). Excreción fraccional de urato elevada, 52% (> 10%, lo que indicaría hipouricemia de origen tubular renal). Calcio, fosfato, oxalato y citrato normales en orina de 24 h. No glucosuria. En ecografía abdominal, riñones de tamaño normal. Litiasis de 3-4mm en el riñón derecho y de 7mm en el riñón izquierdo, sin dilatación de la vía urinaria.
Tras descartar otras causas de hipouricemia con excreción fraccional de ácido úrico elevada, y ante la existencia de antecedentes familiares de hipouricemia, se solicita estudio genético, hallándose mutación en el gen SLC22A12, que codifica el transportador URAT1, confirmándose el diagnóstico de hipouricemia tubular renal hereditaria.
En resumen, la asociación entre síndrome metabólico e hiperuricemia es bien conocida desde hace años, incluso antes de que surgieran los transportadores tubulares renales de ácido úrico1,4-6. Sin embargo, la hipouricemia, siendo a menudo un hallazgo analítico casual, suele pasar desapercibida. Queremos destacar la importancia de su diagnóstico diferencial, dada su posible asociación con tubulopatías hereditarias y su repercusión clínica (litiasis renal, ERC terminal de causa obstructiva, etc.).
Conflicto de interesesLa Dra. Ana Noelia Hernández González declara que no tiene conflicto de interés.