La hipertensión arterial (HTA) es reconocida como uno de los principales factores de riesgo de daño vascular. A pesar de que las Guías vigentes indican un tratamiento farmacológico agresivo, con objetivos de control de la tensión arterial (TA) cada vez más bajos, la prevalencia de hipertensos no controlados se mantiene aparentemente elevada. Con frecuencia se olvida que la TA es un parámetro hemodinámico muy lábil, que exige para su medición correcta una metodología que se cumple sólo en contadas ocasiones, induciendo un diagnóstico y un seguimiento erróneos del hipertenso. Aun siendo arbitrario el límite elegido, la definición de HTA se ha fijado en 140/90 mmHg, basada en la toma casual de TA en la consulta. Esta propia toma puede proporcionarnos información muy útil, más allá de la tensión arterial sistólica y diastólica, y con un cierto significado hemodinámico (presión del pulso y presión arterial media). Para un correcto diagnóstico del hipertenso, es imprescindible potenciar la toma de la TA en cualquier ámbito con una metodología estricta, y la incorporación a la práctica clínica habitual de nuevas técnicas como la monitorización ambulatoria de la presión arterial (MAPA) de 24 horas y la automedición de la presión arterial (AMPA) en domicilio, que aún precisan de la asignación de valores de referencia específicos. La aplicación de estas técnicas ha llevado a la aparición de varios subgrupos de hipertensos, como la HTA de bata blanca y la HTA enmascarada, que tienen sus peculiaridades en relación con el tratamiento y el pronóstico. Estas técnicas, junto con la publicación de nuevos ensayos clínicos aplicando criterios de evidencia, han llevado a la reconsideración de las Guías para el tratamiento de la HTA, modificando los límites de TA para algunas situaciones clínicas especiales, y cambiando el paradigma de cuanto más baja sea la TA mejor, por el de cuanto antes y más factores de riesgo vascular asociados se controlen mejor.
Hypertension (HT) is recognized as one of the major risk factors for vascular damage. Although current guidelines recommend an aggressive drug treatment, with blood pressure control goals ever lower, the prevalence of uncontrolled hypertension is still apparently high. It is often forgotten that BP is a very labile hemodynamic parameter, which requires a correct methodology for its measurement, only rarely met, leading to misdiagnosis and wrong hypertensive monitoring. Although arbitrary, the definition of HT has been set at 140/90 mmHg, based on casual BP taken in the office. This register itself can provide useful information beyond systolic and diastolic values, and with a certain hemodynamic meaning (pulse pressure and mean blood pressure). For a proper diagnosis of hypertensive patients it is essential to enhance BP measurement in any area with an strict methodology, and to incorporate into clinical practice new techniques such as 24 hours MAPA and AMPA at home, which still require definition of specific reference objectives. The application of these techniques has led to the emergence of several subgroups of hypertensive patients, such as white-coat hypertension and masked hypertension, which have their peculiarities in relation to the therapeutic management and prognosis. These techniques, together with the publication of new clinical trials using criteria of evidence, have led to the review of the Guidelines for the management of hypertension by modifying the limits of BP for some special clinical situations, and changing the paradigm of the lowest BP is the best, by one underscoring the need for early intervention and control of associated vascular risk factors.
INTRODUCCIÓN
La hipertensión arterial (HTA) es reconocida en el ámbito individual y poblacional como uno de los principales factores de riesgo de daño vascular y, como consecuencia, tambien orgánico: cardíaco, renal y cerebral. A escala mundial, en un análisis unificado de riesgo de morbimortalidad global realizado por la OMS, se ha identificado a la HTA como la principal causa de muerte y uno de los mayores problemas de salud pública, superior a otros factores de riesgo vascular como el tabaquismo, la hipercolesterolemia y la obesidad1, incluso en países en vías de desarrollo2.
A lo largo del tiempo, a pesar de alguna mejoría en el conocimiento, tratamiento y control de la HTA, la prevalencia de hipertensos no controlados se mantiene elevada3-7. Las Guías de HTA más recientes, centradas en la disminución del riesgo vascular global, recomendaban un tratamiento farmacológico agresivo, planteando niveles objetivo de tensión arterial (TA) cada vez más bajos, sobre todo en poblaciones específicas, como son los diabéticos y los afectados de enfermedad renal crónica (ERC)8-10. El tratamiento parece ser subóptimo.
En esta «alocada» carrera por conseguir cifras de TA lo más bajas posibles, hemos olvidado a un protagonista clave, a la propia toma de TA, base consustancial de la misma definición de la HTA. La medición casual de la TA es el test más frecuentemente realizado en una consulta médica, pero el cuidado en la técnica para obtenerla está considerablemente devaluado. En nuestra rutina, olvidamos que la TA es un parámetro hemodinámico muy lábil, que varía de latido a latido, de la mañana a la tarde, del sueño a la vigilia, estacionalmente, de la posición sentado a bipedestación. Esta variabilidad exige que, para una medición correcta de la TA en la consulta, se siga una metodología muy estricta, que sólo se cumple en contadas ocasiones y, por lo tanto, puede llevar a un diagnóstico erróneo.
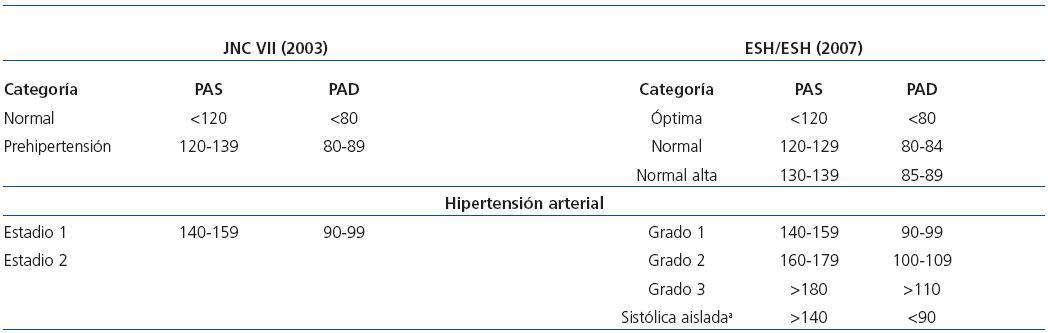
Conceptualmente, se define a la HTA como aquella cifra de TA en la que los efectos beneficiosos de la acción para su control (menos los riesgos y costes) superan los riesgos y los costes (menos los beneficios) de la inacción. Sin embargo, la TA mantiene, en el rango de cifras habitualmente considerado, una relación continua, gradual, consistente, independiente y predictiva directa para el desarrollo de accidente cerebrovascular agudo (ACVA), enfermedad coronaria, y progresión de la ERC11,12. No parece existir un límite por debajo del cual no haya mayor reducción del riesgo. Por ello, la búsqueda de una línea divisoria que defina operativamente a la HTA es arbitraria, aunque es necesario precisar una cifra para tratar clínicamente a los pacientes, y un consenso en las Guías para identificarla con el nivel de 140/90 mmHg8,10 (tabla 1).
Alrededor de la búsqueda de esta cifra y de la fiabilidad en su determinación y, en consecuencia, de una definición correcta de la HTA, se han producido una serie de avances significativos en los últimos años, que han llevado a un nuevo enfoque de la HTA.
TOMA CASUAL CORRECTA DE LA PRESIÓN ARTERIAL EN LA CONSULTA
La medición de la TA en la consulta ha sido y es la piedra clave del diagnóstico de la HTA, de su tratamiento y de los beneficios de un buen control, en términos de descenso de morbimortalidad vascular y daño multiorgánico. La mayoría de los estudios que han cubierto estas áreas lo han sido con la base de la toma aislada de TA en la consulta.
Sin embargo, esta medida exige una metodología de realización muy precisa y, como toma aislada, en muchas ocasiones no representa la TA real del paciente13. Pequeñas desviaciones de 5-10 mmHg ocurren comúnmente al no subsanar y acumular fallos impensables en el entorno y actitud del enfermo, inherentes a la propia toma, o propios del sistema sanitario (esperas, limitación de tiempo, aparataje, motivación y formación del personal médico o ATS encargado de realizar la toma, etc.). Sobrestimar una TA puede llevar a prescribir un tratamiento no indicado, con la consiguiente exposición a efectos secundarios, psicológicos por el diagnóstico erróneo, y a un coste innecesario14.
A pesar de ser poco sensible y específica, y de valorar un momento puntual del día, sigue siendo el referente en la evaluación inicial de todo paciente antes de ser calificado como hipertenso o no, y todos nuestros esfuerzos deben ir dirigidos a lograr que esta medida sea óptima, y a sacar el mayor partido posible de la información que nos ofrece. Frecuentemente olvidamos que la toma de TA nos proporciona una información muy valiosa sobre cuatro componentes, cada uno con una significación hemodinámica diferente: TA sistólica (TAS), diastólica (TAD), presión del pulso (PP = sistólica menos diastólica) y presión arterial media (PAM = TAD + [TAS — TAD]/3). Aún existe cierta incertidumbre con respecto a la relación de estos parámetros, tomados aisladamente, y la predicción de riesgo cardiovascular. El Framingham Heart Study ha demostrado que la edad desempeña un papel importante en la correlación entre los componentes de la TA y el riesgo, y que el aumento de aquélla lleva emparejado un desplazamiento gradual de predictores desde la TAD hacia la TAS y la PP. De los cuatro componentes de la TA, sólo la TAD mantiene una relación no lineal, cuadrática, con el riesgo cardiovascular. La evaluación de este riesgo puede mejorar mediante la aplicación de un modelo que tenga en cuenta componentes de la TA con más significado fisiológico que los tradicionales individuales (TAS, TAD). Es preciso recuperar el cálculo de la PP, indicador de rigidez arterial (carga pulsátil), sobre todo en HTA sistólica aislada y en pre-HTA, y de la PAM, indicador de resistencias periféricas y de gasto cardíaco (carga de flujo constante)15. En la actualidad, la valoración sistemática de estos datos se hace en contadas ocasiones, y sólo en consultas especializadas.
Para superar las limitaciones de la toma aislada de TA en la consulta, disponemos en la actualidad de dos técnicas para medir la TA fuera de ella, ampliamente usadas en la práctica clínica habitual, aunque con dificultades para ser empleadas en grandes estudio de población.
MONITORIZACIÓN AMBULATORIA DE LA PRESIÓN ARTERIAL (MAPA) DURANTE 24 HORAS
La monitorización ambulatoria de la presión arterial (MAPA) durante 24 horas es una técnica que permite realizar múltiples medidas de TA durante la actividad diaria del individuo. En el mejor de los casos, la TA en la consulta es la media de 2-3 mediciones, mientras que con los protocolos más habituales de la MAPA se obtienen no sólo valores medios de 60 o 70 medidas, sino también información adicional sobre el patrón circadiano, elevación de TA al despertar, variaciones de TA en 24 horas, su relación con la toma de medicación o determinadas situaciones, carga tensional, evolución de la frecuencia cardíaca, etc. Además, la MAPA disminuye sensiblemente la reacción de alerta que genera la medición de la TA en el entorno clínico, aspecto particularmente interesante en ancianos, en los que la variabilidad de la TA y la reacción de alerta son cuadros clínicos frecuentes. La reproducibilidad de los valores de TA obtenidos con la MAPA es muy superior a la de la consulta. Los valores obtenidos con la MAPA tienen una mejor correlación con el daño en los órganos diana que la medición clínica aislada11.
Indicaciones conocidas de la MAPA son, entre otras, la detección de HTA de bata blanca, resistencia o eficacia de los antihipertensivos, episodios de hipotensión, variabilidad considerable de la TA en la consulta, y entre ésta y el domicilio, y discordancias entre TA y daño orgánico secundario. Estas indicaciones de uso han facilitado que la MAPA, a pesar del elevado precio de los equipos, haya demostrado ser una técnica eficiente al reducir los costes del tratamiento farmacológico de la HTA.
Aunque hay pocos datos comparativos y los resultados son discrepantes, la proporción de hipertensos que alcanzan un control satisfactorio de la TA es diferente según se mida en consulta (cifra límite: <140/90 mmHg) o con la MAPA (cifra límite: <130/80 mmHg)16. El registro español de MAPA, sobre 12.897 hipertensos tratados en centros de atención primaria, refirió que, al menos, la mitad de los pacientes diagnosticados de HTA son normotensos cuando se les evalúa con MAPA (51,6%), frente a la toma casual aislada en la consulta (23,6%) y, un aspecto también importante, que la MAPA detectó HTA enmascarada en el 5,4%17. En un análisis de las causas de esta estimación errónea, señalan que el control de TA es más frecuentemente infraestimado en ancianos, mujeres y obesos, o en mediciones de TA matutinas, mientras que está sobrestimado en jóvenes, hombres, no obesos, fumadores, o en mediciones vespertinas17. Hallazgos similares en cuanto a disparidad en el porcentaje de hipertensos controlados se han descrito en población hipertensa española anciana18. Estos resultados deben interpretarse de modo prudente, y hay que ser cautos al lanzar el mensaje de que estamos controlando la HTA mejor de lo que dicen las cifras que se toman en consulta17.
La incorporación de la MAPA a las mediciones convencionales de la consulta ha añadido una nueva complejidad al proceso de definición de la HTA, ya que en el mismo individuo se pueden detectar diferencias significativas entre las medidas de TA en la consulta y las realizadas fuera de ella, diferencias que han llevado a subclasificar a los hipertensos en varios apartados en función del comportamiento de estas medidas:
1. Normotensión verdadera. Normotensión con los dos métodos y, por lo tanto, eficacia del tratamiento antihipertensivo.
2. HTA verdadera. Pacientes con mal control tensional por ambos métodos.
3. HTA «de bata blanca», también llamada «HTA clínica aislada en la consulta» o «resistencia en la consulta». Hipertensos en la consulta y normotensos en MAPA. Extensamente estudiada, se acepta generalmente que tienen un riesgo cardiovascular bajo19,20.
4. HTA enmascarada, «aislada en consulta» o «bata blanca invertida». Pacientes normotensos en la consulta e hipertensos fuera de ella, con MAPA21 o con toma de TA domiciliaria22. Su importancia clínica radica en que los pacientes permanecen sin tratamiento o inadecuadamente controlados hasta su detección, y sin saberlo podrían estar expuestos a complicaciones cardiovasculares y daño orgánico, e innecesarios costes médicos. Bombelli et al. detectaron que la prevalencia era similar en hombres o mujeres, y refirieron una reducción gradual con la edad y con TA elevadas en consulta. La ausencia de cualquier asociación con la hipertrofia ventricular izquierda (HVI) en este estudio siembra dudas sobre la significación clínica real de este fenómeno23.
La prevalencia de los dos últimos subgrupos en la población general es relativamente constante en la bibliografía científica (15-20% HTA de bata blanca y 10-15% HTA enmascarada). La HTA enmascarada tiene una mayor probabilidad de complicaciones cardiovasculares que la normotensión verdadera, muy especialmente en la población anciana24,25. En población española mayor de edad la prevalencia de HTA de bata blanca fue del 27,6%, porcentaje superior al de otros estudios realizados en poblaciones de menos edad, y un 7% tenían HTA enmascarada18.
El estudio PAMELA, realizado en 1.412 sujetos seguidos durante 10 años, demostró que la HTA de bata blanca y la HTA enmascarada comportan un mayor riesgo para desarrollar HTA persistente en el futuro, en comparación con los normotensos (OR: 2,51 y 1,78, respectivamente; p <0,0001), con resultados similares basados en registros de TA en domicilio25,26. Las dos condiciones, por tanto, no pueden ser consideradas como fenómenos inocentes, sino como situaciones clínicas que requieren un diagnóstico seguro y un seguimiento.
La indicación de MAPA es clara en pacientes con probabilidad de tener HTA enmascarada: mayores de 60 años y con TAS normal alta en consulta (130-140 mmHg), fumadores, u hombres mayores de 70 años27, así como en pacientes con TA normal alta en la consulta y riesgo elevado de desarrollar enfermedad cardiovascular (múltiples factores de riesgo; evidencia de daño de órgano diana; morbilidad asociada, como diabetes mellitus o ERC), o ya diagnosticados de ella.
AUTOMEDICIÓN DE LA PRESIÓN ARTERIAL EN EL DOMICILIO (AMPA)
La rápida difusión de este método de registro de la TA se ha visto favorecida por varios factores: progreso técnico, amplia disponibilidad y simplicidad de uso de los aparatos de medida; estudios que apoyan la importancia de una monitorización regular de la TA; necesidad de contar con la corresponsabilidad del hipertenso para un adecuado control, y el reconocimiento de su utilidad por las Guías oficiales de HTA. La automedición de la presión arterial en el domicilio (AMPA) es recomendable en hipertensos que quieran contribuir a su propio tratamiento y, de hecho, es su iniciativa la que está llevando a esta expansión y a diferentes problemas, como son el uso de aparatos no validados y cometer errores metodológicos en la medida.
No existe un programa estandarizado para educar al paciente sobre la automedición de la TA, pero sí que es imprescindible recomendarle la compra de un aparato adecuado, y transmitirle el método correcto para la medición de la TA28. Ésta debe ser monitorizada en el domicilio durante los 7 días inmediatamente anteriores a la visita médica con, al menos, dos tomas matutinas y dos vespertinas por día, y en todo caso antes de la toma de medicación. La TA que debe tenerse en cuenta para una correcta decisión es la media de todas estas tomas, una vez descartadas las del primer día. Este esquema debe llevarse a cabo en todas las fases de la HTA: confirmación y diagnóstico, tratamiento y seguimiento28. El esquema de registros que deben realizarse en el período entre visitas, y la autonomía del hipertenso en el ajuste de dosis, requieren una mayor individualización, siempre con la prioridad de evitar ansidedad y tomas compulsivas e innecesarias.
En la actualidad, todo dispositivo disponible para la automedida de la TA, automatizado o semiautomatizado, utiliza la técnica oscilométrica. Estos dispositivos son ampliamente anunciados y vendidos en farmacias y supermercados, en general sin la orientación de uso por un profesional de la salud. Sólo una minoría de los dispositivos para automedida de la TA disponibles en el mercado han cumplido los criterios de validación independientes. La Sociedad Europea de Hipertensión (ESH) (www.dableducational.org) y la Sociedad Británica de Hipertensión (www.bhsoc.org) han establecido sitios en internet en los que se puede consultar un listado actualizado de dispositivos validados para medida de la TA.
Los límites de corte de los niveles de TA aceptados para esfigmomanómetros convencionales no pueden extrapolarse directamente al AMPA, ya que estudios en población no seleccionada y en hipertensos han demostrado que la TA fuera de la consulta es menor que en ella. Los valores de referencia aún están por definir. Las presentes recomendaciones sobre umbrales de actuación se basan en la evidencia proveniente de metaanálisis29,30, estudios observacionales y ensayos clínicos, así como de algunas Guías31-34.
1. Umbral diagnóstico. Al menos hasta que haya más datos disponibles en poblaciones especiales, debe diagnosticarse HTA por AMPA a partir de niveles tensionales de 135/85 mmHg en adultos, personas mayores y mujeres (incluidas mujeres embarazadas).
2. Umbral terapéutico. El nivel objetivo de TA domiciliaria que debe alcanzarse con el tratamiento antihipertensivo se desconoce en la actualidad, cuestión que está siendo explorada por el estudio en curso HOMED-BP (Hypertension Objective treatment based on Measurement by Electrical Devices of Blood Pressure Study). De momento, hay que tener en cuenta que pequeñas variaciones de TA en la consulta influyen significativamente en el riesgo de aparición de sucesos cardiovasculares35,36, y que la reducción de la TA en la consulta se traduce en un descenso paralelo de la TA en el domicilio. Sobre la base de la relación domicilio-consulta en el efecto de disminución de la TA37, una disminución en la TAS de 2 mmHg en la AMPA puede proporcionarnos una reduccion relativa del riesgo de ACVA del 20%, similar a la conseguida con una disminución de 3 mmHg en la consulta. En todo caso, la aplicación de las recomendaciones de expertos sobre la AMPA en la práctica clínica requiere una estrecha interacción con médicos de atención primaria.
Pendientes aún de ensayos aleatorizados con suficiente poder, la evidencia disponible apoya la idea de que el valor pronóstico de la AMPA es igual o superior a la medición aislada en la consulta38,39.
AUTOMEDICIÓN DE LA PRESIÓN ARTERIAL EN EL DOMICILIO FRENTE A MONITORIZACIÓN AMBULATORIA DE LA PRESIÓN ARTERIAL
El incremento del empleo de MAPA y AMPA en la práctica clínica diaria viene condicionado por una serie de factores: prohibición del mercurio en los esfigmomanómetros; escasa fiabilidad de las tomas tensionales en la consulta; avances técnicos en la medición automática de la TA; evidencia creciente de que la medición fuera de la consulta evalúa mejor el riesgo cardiovascular, y creciente reconocimiento de la eficiencia del MAPA y AMPA en el tratamiento del hipertenso40.
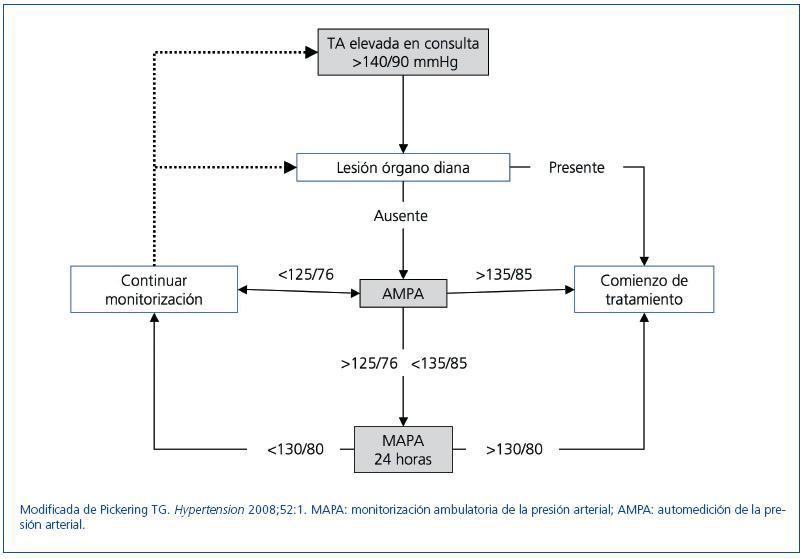
La MAPA fue la primera técnica fuera de la consulta que demostró una mejoría significativa en la gestión de los pacientes hipertensos. Sin embargo, su indicación generalizada tiene varias limitaciones: elevado coste de los dispositivos de medición; necesidad de una formación del personal que la realiza, e interferencia del procedimiento con las actividades habituales de los pacientes. La AMPA presenta varias ventajas sobre la MAPA y, además, es menos costosa, lo que apoya la recomendación para su uso extensivo en la práctica clínica. En todo caso, son técnicas complementarias, capaces de proporcionar información muy útil sobre la PA en condiciones y períodos diferentes (figura 1), y así lo reconocen las directrices 2007 de la ESH para la medida de la TA13. Aunque en algunos estudios no se encontraron diferencias estadísticamente significativas entre AMPA y MAPA diurnas, en general se registran valores de TA más bajos con AMPA que con la MAPA41-43, particularmente en niños y adolescentes44.
Coste y disponibilidad son dos argumentos que tienen una gran influencia sobre la elección del método de medida de la TA. La medición en la consulta es más barata que la MAPA, y debe realizarse en toda visita a la consulta del médico. El uso de MAPA, en la práctica clínica sistemática, se limita principalmente a condiciones específicas, debido al coste de los dispositivos y a la necesidad de tener personal cualificado para su gestión. La monitorización domiciliaria comparte muchas de las ventajas del MAPA y según algunos ensayos podría ser coste-efectiva, ya que el precio de los dispositivos de AMPA, sufragado por el propio enfermo, no limita su uso generalizado en la práctica clínica, al menos en los países desarrollados. Recientemente, una publicación conjunta OMS - ESH recoge las especificaciones para el empleo de los dispositivos de AMPA en comunidades en las que los recursos para asistencia sanitaria son escasos, lo que puede ayudar a introducir en ellas esta vía eficiente de control tensional45. La toma de decisiones para el diagnóstico y tratamiento de la HTA en función de la AMPA es muy eficiente, en términos de ahorro en fármacos no indicados, disminución del número de visitas a la consulta y, en el supuesto de un control más adecuado de la TA, prevención de complicaciones hipertensivas46.
Sin embargo, quedan aún muchos temas por resolver: aprovechar todavía más la información que nos proporciona una toma de TA y ritmo cardíaco correctos; definir mejor los valores de referencia, diagnósticos y objetivos de tratamiento; promover un protocolo estándar internacional para la validación de dispositivos de medición de TA; papel en el tratamiento de la HTA refractaria, etc. Ensayos futuros de riesgo vascular deberían incluir la determinación de TA no sólo por el método convencional, sino también mediante AMPA y MAPA47-52.
Todos estos datos son el anticipo de que en el futuro la HTA será tratada en el entorno de una «clínica de HTA virtual», usando la MAPA para el diagnóstico inicial y la AMPA con enlace electrónico a distancia entre paciente y médico para el mantenimiento y seguimiento.
DEFINICIÓN DE OBJETIVO TERAPÉUTICO QUE DEBE ALCANZARSE EN LA HIPERTENSIÓN ARTERIAL
En pacientes con riesgo elevado, los beneficios del descenso de TAS por debajo de 130 mmHg se centran en la reducción de ACVA. El riesgo de infarto agudo de miocardio (IAM) no se ve afectado con este límite, y la mortalidad cardiovascular permanece sin cambios o incluso aumenta con reducciones mayores, comportándose como un fenómeno de curva «en J», sobre todo en población aterosclerótica53,54.
Una revisión sistemática Cochrane sobre objetivos de tratamiento de la HTA y morbimortalidad ha demostrado que conseguir cifras ≤135/85 mmHg, en la población hipertensa general, no aporta beneficios añadidos a la prolongación de la supervivencia, o reducción de casos de ACVA, angina, insuficiencia cardíaca o ERC, frente al objetivo estándar (≥140-160/90-100 mmHg)55. En población anciana no está justificado un tratamiento agresivo (TAS <130 mmHg), y está por demostrarse mediante ensayos aleatorizados la idoneidad de alcanzar un objetivo tensional de 130-150 mmHg56. Hasta que dispongamos de resultados provenientes de ensayos controlados aleatorios específicos, bien realizados, el entusiasmo acrítico de «cuanto más bajo mejor» no está justificado en ancianos, ni en pacientes cuya TA está razonablemente controlada y el riesgo de ACVA es bajo.
A la luz de los ensayos publicados en los últimos años, la ESH ha reconsiderado su Guía para el Manejo de la HTA 2007, haciendo una llamada de atención sobre una serie de cifras objetivo muy bajas y, a la espera de mayor evidencia, retocando una serie de recomendaciones57:
1. En todo hipertenso, se debe iniciar el tratamiento farmacológico con cifras ≥140/90 mmHg. No existen evidencias para comenzarlo en pre-HTA (TA de 130-139/80-89 mmHg).
2. En cualquier paciente hipertenso, se confirma que existen pruebas suficientes para recomendar que se logre una TA <140/90 mmHg, tanto en presencia de riesgo moderado como de riesgo alto.
3. En el hipertenso anciano hay que individualizar el objetivo porque, aun siendo aconsejable, no hay ensayos aleatorizados que apoyen que la TAS descienda por debajo de 140 mmHg.
4. Paciente diabético e hipertenso con riesgo alto. La recomendación previa de fijar en estos pacientes un objetivo de TAS <130/80 mmHg puede ser acertada, pero no está respaldada de modo uniforme por la evidencia disponible.
5. TA normal alta no complicada por diabetes o episodios cardiovasculares previos. No se dispone de pruebas que respalden los efectos beneficiosos del tratamiento con fármacos, salvo por un retraso en el comienzo de la HTA.
6. Paciente diabético con PA normal alta sin LOD (microalbuminuria o proteinuria). Actualmente las pruebas de ensayos prospectivos no respaldan la instauración de farmacoterapia antihipertensiva.
En resumen, debemos aparcar el concepto «cuanto más bajo mejor» por el paradigma «cuanto antes mejor» y, a ser posible, cuantos más factores de riesgo vascular tengamos controlados mejor. El objetivo de alcanzar una TA óptima no debe hacernos olvidar que el riesgo absoluto individual de desarrollar daño orgánico depende no sólo de los niveles de TA, sino también de la asociación de otros factores de riesgo vascular y trastornos clínicos asociados. Es necesario un cambio desde programas centrados en el diagnóstico y tratamiento de la HTA hacia una planificación más eficiente de los recursos de salud, y un abordaje más global y real de prevención de las enfermedades vasculares relacionadas con la TA58. Escaso beneficio se consigue con un control correcto de la TA, si nuestro hipertenso, por ejemplo, ha cursado largos años sin detección o control, y tiene ya un daño orgánico establecido, sigue fumando, tiene un síndrome metabólico no controlado, etc.
Conceptos clave
1. LA HTA es un factor de riesgo vascular esencial y la principal causa de muerte a nivel mundial. Sin embargo, su definición radica en la elección de un límite arbitrario de un parámetro hemodinámico muy variable, que se determina en la mayoría de los casos mediante una toma de TA aislada en la consulta, poco fiable por múltiples circunstancias. Todo esto genera un núcleo de incertidumbre que debe romperse con una metodología estricta durante la toma, que es seguida en contadas ocasiones.
2. Es imprescindible recuperar una toma óptima de TA en cualquier ámbito y circunstancia, y la valoración de todos los componentes de la misma, aislados (TAS y TAD) o con significación hemodinámica (PP y PAM).
3. La incorporación a la rutina clínica de nuevas técnicas de medida de la TA, como la MAPA y la AMPA, está mejorando la fiabilidad de la medición de la TA, clave para un diagnóstico y un tratamiento correctos de la HTA.
4. La mejoría en el registro de la TA, junto con nuevas evidencias en la bibliografía científica, han llevado a una reconsideración de las Guías para el tratamiento de la HTA, que racionaliza el abordaje de la HTA, sobre todo en los objetivos que deben alcanzarse con el tratamiento en algunos grupos de hipertensos.
Tabla 1. Definición y clasificación de los valores de presión arterial según criterios del JNC VII, 20038 y la ESH/ESC, 200710
Figura 1. Algoritmo para evaluar una TA a partir de una toma en la consulta y con el apoyo de MAPA y AMPA