El trasplante renal (Tx) representa el tratamiento de elección para los pacientes con enfermedad renal crónica avanzada (ERC), pero la escasez de órganos disponibles para aquellos con gran comorbilidad puede incrementar significativamente la mortalidad en enfermos candidatos a Tx. Esto constituye un problema sanitario preocupante, dado el incremento de los pacientes incidentes y prevalentes con ERC, especialmente de aquellos con ERC secundaria a entidades de gran comorbilidad como la diabetes y la hipertensión arterial. Asimismo, este hecho puede incrementar el número de pacientes en lista de espera (LE) y disparar sus cifras de mortalidad. Por tanto, actualmente resulta pertinente identificar las causas de muerte y los factores de riesgo de mortalidad en esta población, conocer las barreras que limitan el acceso al Tx y aplicar modelos predictivos de mortalidad en aras de mejorar los resultados de estos enfermos en términos de supervivencia. En esta revisión sobre la mortalidad de los pacientes en LE se abordarán los siguientes aspectos: 1) la magnitud de este problema y la importancia de algunos datos epidemiológicos; 2) los factores de riesgo de mortalidad en estos enfermos y las barreras que existen para el acceso al Tx que pudieran incrementar la mortalidad en esta población; 3) evaluación del riesgo de muerte de los pacientes en diálisis a partir de la comorbilidad; y 4) valoración de la mortalidad en LE mediante análisis de regresión de riesgos competitivos y la generación de un modelo de riesgo compuesto, incluyendo la comorbilidad y otros factores urémicos.
Renal transplantation (Tx) represents the treatment of choice for patients with advanced chronic kidney disease (ACKD), but the shortage of available organs for those with a high level of comorbidity can significantly increase mortality in patients who are candidates for Tx. This constitutes a worrying health care problem, given the increase in incident and prevalent patients with ACKD, and is especially concerning amongst those with ACKD that is secondary to conditions with a high level of comorbidity, such as diabetes or arterial hypertension. In addition, this can increase the number of patients on the waiting list (WL) and cause the rapid raising of mortality figures. Therefore, nowadays it is relevant to identify the causes of death and the mortality risk factors in this population, to know the barriers that limit access to Tx and to apply predictive mortality models, with the aim of improving survival rates from these illnesses. In this review on the mortality of the patients on the WL, the following aspects will be addressed: 1) the magnitude of this problem and the importance of certain epidemiological data; 2) the mortality risk factors in these patients and the barriers that exist against access to Tx, which could increase mortality rates amongst this population; 3) evaluation of the risk of death in patients on dialysis from comorbidity; 4) assessment of mortality on the WL, via regression analysis of competitive risks, and the generation of a compound risk model, which includes comorbidity and other uraemic factors.
INTRODUCCIÓN
En general, el trasplante renal (Tx) es el tratamiento de elección para los pacientes con enfermedad renal crónica (ERC) avanzada, pero la escasez de órganos disponibles para una población con gran comorbilidad, especialmente cardiovascular y relacionada con el estado urémico, puede incrementar significativamente la mortalidad en los enfermos candidatos a un Tx1,2. En efecto, estudios observacionales de un ingente número de pacientes han demostrado un aumento significativo de la mortalidad de los enfermos en lista de espera (LE) para Tx con respecto a aquellos que recibieron un injerto renal3. Actualmente, este es un tema sanitario preocupante, dado el incremento paulatino de los pacientes incidentes y prevalentes con ERC subsidiarios de tratamiento sustitutivo renal, frente a un efecto plato en la actividad de Tx de los últimos años, como se ha observado en datos recientes aportados por el registro americano4. Como consecuencia, el número de pacientes en LE ha permanecido estable en la pasada década, experimentando un ligero ascenso en los últimos dos o tres años, a pesar del esfuerzo denodado de aumentar la actividad de Tx5. Concretamente, según datos de la Organización Nacional de Trasplantes solo el 60 % de los pacientes prevalentes españoles en LE había recibido un Tx a diciembre de 20126. A esto hay que añadir el incremento significativo en la proporción de pacientes incidentes con ERC avanzada secundaria a entidades de gran comorbilidad como la diabetes y la hipertensión arterial, las cuales pudieran disparar las cifras de mortalidad en LE4,5. A lo largo de esta revisión abordaremos algunas de las evidencias sobre la mortalidad de los enfermos en LE, profundizando en: 1) la magnitud de este problema y la importancia de algunos datos epidemiológicos; 2) los factores de riesgo de mortalidad en los pacientes en LE y las barreras que existen para el acceso al Tx que pudieran incrementar indirectamente la mortalidad en esta población; 3) evaluación del riesgo de muerte de los enfermos en diálisis a partir de la comorbilidad; y 4) valoración de la mortalidad en LE mediante un análisis de regresión de riesgos competitivos y la generación de un modelo de riesgo compuesto que incluye la comorbilidad y otros factores relacionados con el estado urémico estimados a la entrada en diálisis.
MAGNITUD DEL PROBLEMA Y DATOS EPIDEMIOLÓGICOS
Los pacientes con ERC presentan una mortalidad significativamente mayor que la población general y que los enfermos con un injerto renal funcionante, y este efecto se acentúa en aquellos individuos mayores de 65 años7,8. Centrándonos en los enfermos candidatos a Tx, estudios longitudinales han demostrado que la mortalidad global de los pacientes en LE es significativamente superior a la de los enfermos trasplantados, independientemente del tipo de Tx, si bien estas diferencias se observan más allá del tercer mes post-Tx9. Una situación similar se observa en los enfermos más longevos (> 65 años), con independencia del riesgo cardiovascular y del tipo de Tx (estándar o con criterios expandidos)10. Esto se traduce en una tasa de mortalidad anual que oscila entre 5-10 %, pero que se dispara enormemente en la población más añosa. Concretamente, casi el 50 % de los enfermos candidatos para Tx mayores de 60 años en los Estados Unidos mueren en LE antes de recibir un injerto renal11. Una tasa de mortalidad global similar (≈ 10 %) se observa de manera constante en pacientes españoles en diálisis, donde una proporción no despreciable muere mientras permanece en LE6. Y, como era de esperar, las causas más frecuentes de mortalidad en estos enfermos durante el primer año de tratamiento sustitutivo son la enfermedad cardiovascular, seguida de las complicaciones infecciosas. Concretamente, la cardiopatía isquémica, la disfunción ventricular y el accidente cerebrovascular, seguido de la comorbilidad infecciosa, representan las causas más prevalentes de mortalidad en los enfermos en diálisis con respecto a los individuos sin ERC5,12.
FACTORES DE RIESGO DE MORTALIDAD Y BARRERAS EN EL ACCESO AL TRASPLANTE RENAL
En pocas entidades clínicas se agrupan tantos factores de riesgo como en la uremia. Aunque se han identificado factores de riesgo inherentes al estado urémico y otros factores emergentes no relacionados directamente con la uremia, la edad y los factores tradicionales de riesgo cardiovascular, como la diabetes o la hipertensión arterial, juegan un papel decisivo en el incremento del riesgo de muerte en el marco de una población más envejecida con mayor comorbilidad12. En este sentido, datos del registro americano muestran que la edad y la condición de diabético incrementan significativamente el riesgo de muerte en pacientes en diálisis, especialmente en aquellos que vuelven del trasplante, donde las complicaciones cardiovasculares y las infecciones representan las principales causas de mortalidad13. En población europea, los pacientes en diálisis con > 60 años muestran una supervivencia significativamente inferior a la de los enfermos más jóvenes14. De hecho, el riesgo de muerte en esta población más longeva se va incrementado significativamente a medida que aumenta su tiempo de permanencia en tratamiento sustitutivo de la función renal15. En población americana, algunos factores socio-demográficos (edad, raza o estado laboral), el hábito tabáquico, la diabetes y la comorbilidad cardiovascular (cardiopatía isquemia y enfermedad vascular cerebral y periférica) constituyen factores independientes de riesgo de mortalidad en pacientes en diálisis, ajustando para otras variables clínicas de confusión16. De manera similar, estos mismos factores más los trastornos psiquiátricos y los antecedentes de neoplasia previa se asociaron también a un elevado riesgo de mortalidad en población europea en diálisis14. En esta línea, un estudio observacional de un gran número de pacientes demostró que la enfermedad vascular periférica (EVP) fue muy prevalente en la población en diálisis, especialmente en los enfermos diabéticos (48 %), y confería tres veces más riesgo de mortalidad que en aquellos que no presentaban trastornos isquémicos en las extremidades inferiores17. Este hecho se confirmó posteriormente en el estudio HEMO, donde los enfermos con EVP más severa presentaban mayor tasa de mortalidad global y cardiovascular18. Para complicar más esta situación, la comorbilidad puede progresar con el transcurso del tiempo en los enfermos en hemodiálisis, incluidos aquellos en LE. En este sentido, un estudio observacional realizado en pacientes en hemodiálisis de Taiwán demostró que la prevalencia de las entidades comórbidas incluidas en el índice de comorbilidad de Charlson (ICC) se incrementaba de modo alarmante durante los primeros tres años de diálisis19. Por tanto, a mayor comorbilidad, menores probabilidades de ser valorados e incluidos en LE, como se ha demostrado en estudios observacionales mediante análisis de sensibilidad y especificidad20.
Por otra parte, la pérdida significativa de peso (> 5 kg) o un índice de masa corporal (IMC) inferior a < 23 kg/m2 en los pacientes en LE se han asociado a un incremento relevante de la mortalidad (20 %), debido posiblemente a un estado inflamatorio hipercatabólico21. Al mismo tiempo, un IMC elevado (> 25 kg/m2 en mujeres o > 35 kg/m2 en varones) en los pacientes en LE constituye una barrera en el acceso al Tx22. La mayoría de las guías de práctica clínica recomiendan que los pacientes obesos alcancen un IMC de alrededor de 30 kg/m2 antes del Tx23,24. Este hecho condiciona, en general, la exclusión temporal de la LE y un mayor tiempo de permanencia en diálisis de los enfermos obesos, lo que redunda en un potencial incremento de la morbimortalidad de esta población25.
De manera paralela, en los pacientes candidatos a Tx pudiera existir una elevada prevalencia de indicadores de salud subóptimos, establecidos recientemente por las autoridades sanitarias americanas (County Health Rankings Web Site. 2011. http://www.countyhealthrankings.org), como bajo peso al nacer, mayor hábito tabáquico, obesidad, deterioro mental, inactividad física o escasos ingresos económicos, de manera que la suma de estos inadecuados indicadores de salud podría incrementar el riesgo de mortalidad en LE o condicionar, al menos, la exclusión temporal o definitiva de esta26,27.
Otros factores inherentes al proceso urémico también pueden suponer un mayor riesgo de mortalidad en los pacientes en diálisis, incluidos aquellos en LE. Un estudio observacional reciente de cohorte demostró que la hemodiálisis incrementaba el riesgo de muerte con respecto a la diálisis peritoneal ajustando para un análisis de propensión28. En la misma línea, un estudio posterior longitudinal del mismo grupo demostró que el exceso de mortalidad de los enfermos en hemodiálisis se observaba principalmente en aquellos pacientes portadores de un catéter venoso central (CVC) al comienzo del tratamiento sustitutivo, ajustando de nuevo para factores de confusión como la edad o la comorbilidad29. En efecto, Lorenzo et al. demostraron en un elegante estudio observacional multicéntrico que el ser portador de un CVC y el inicio no programado de diálisis se asociaban a un incremento significativo de la mortalidad en pacientes incidentes en hemodiálisis y que estas condiciones tenían efectos sinérgicos sobre la disminución de la supervivencia30. Un estudio posterior de miles de pacientes incidentes en hemodiálisis confirmó que la presencia del CVC representaba un importante factor de riego de mortalidad por cualquier causa, incluida la cardiovascular, en población americana31.
La transfusiones sanguíneas en los pacientes en LE pueden generar mayor riesgo de sensibilización (20 %) frente a un posible injerto a través de la creación de anticuerpos anti-HLA32. Obviamente, esto puede alargar el tiempo en LE y propiciar la aparición de futuras entidades comórbidas. Asimismo, el manejo clínico de infecciones víricas hepatotropas o la infección por el virus de la inmunodeficiencia humana en enfermos en diálisis requieren, en general, un abordaje diagnóstico y terapéutico complejo que podría representar una barrera temporal para un rápido acceso al Tx23,24,33,34.
Otros factores socio-demográficos pueden representar barreras para el acceso al Tx, lo cual incrementa los tiempos en LE y favorece la posible aparición de otras comorbilidades no deseables durante la estancia en diálisis. Concretamente, varios estudios observacionales han demostrado que las mujeres35, los enfermos que viven en una zona rural36 o alejada geográficamente del centro trasplantador37, los pacientes sin estado marital regularizado38 o los individuos de raza no caucasiana o con recursos económicos escasos y sin una cobertura sanitaria adecuada tienen menos probabilidades de ser incluidos en LE39,40, lo cual sin duda demuestra la inequidad de algunas políticas sanitarias. Finalmente, el efecto centro puede constituir en sí mismo un obstáculo para el acceso al Tx. Los pacientes pertenecientes a centros sanitarios con importante actividad de Tx tienen una mayor probabilidad de ser incluidos en LE que aquellos sin esta actividad asistencial41. Como consecuencia, las expectativas de supervivencia de los enfermos en LE de centros con gran actividad de Tx son significativamente superiores a las de los pacientes de otros hospitales con baja tasa de Tx42. Además, recientemente se ha observado que las unidades privadas de diálisis pudieran dilatar en el tiempo la inclusión en LE y el acceso al Tx frente a las unidades de diálisis de centros sanitarios públicos sin ánimo de lucro43.
En cualquier caso, algunos de los criterios de los profesionales sanitarios para la elección de un candidato a LE son imprecisos (expectativa de vida, adherencia al tratamiento, factores sociales, etc.) y pueden originar un importante desequilibrio en el acceso a un Tx y desconfianza en la población general. Por ello, se han elaborado guías de práctica clínica que proponen recomendaciones para la evaluación y aceptación de pacientes candidatos a un Tx23,24,34. Aun con las limitaciones de las guías, estas pueden contribuir a balancear la equidad individual con el interés y la efectividad para la comunidad general.
Con todo, puede existir un gran solapamiento en el perfil de riesgo de los enfermos en diálisis listados y no listados para Tx. Un estudio longitudinal realizado en población americana mostró que un tercio (34 %) de los pacientes en LE para Tx durante el primer año, y que aparentemente tenían menor comorbilidad, presentaron una expectativa de vida menor de cinco años (mediana de tiempo de supervivencia 3,8 años); por el contrario, un 33 % de los pacientes no listados para Tx, y que presumiblemente tenían mayor comorbilidad, presentaron una expectativa de vida proyectada > 5 años (mediana de supervivencia 6,6 años). En otras palabras, muchos de los pacientes en diálisis no incluidos en LE mostraron una supervivencia superior a la de algunos pacientes que fueron precozmente listados durante el primer año de tratamiento sustitutivo16.
EVALUACIÓN DEL RIESGO DE MUERTE EN DIÁLISIS
Con estas premisas, predecir la mortalidad y la comorbilidad puede ser crucial en pacientes en LE para tomar las decisiones más oportunas. En otras palabras, en estos enfermos debemos evaluar con precisión el riesgo de muerte para poder priorizar o asignar correctamente un Tx.
De una manera individual cualquier variable predictora o medida subordinada de la supervivencia puede determinar el pronóstico de una entidad clínica, pero la capacidad de predicción se puede optimizar usando múltiples predictores o medidas subordinadas agrupadas en los denominados índices de comorbilidad (IC).
Una de las primeras aproximaciones hacia la búsqueda de un IC sistemático en la población urémica data de 1982, cuando en un elegante trabajo Hutchison et al., utilizando la edad, la presencia de diabetes y el fallo ventricular izquierdo como condiciones comórbidas, elaboraron un IC mediante un modelo matemático44. Desde entonces se han aplicado diversos IC en la población urémica con resultados satisfactorios en cuanto a su capacidad de predicción de la mortalidad (tabla 1). Algunos de ellos están basados en la población general, como el índice de enfermedades coexistentes45 o el ICC46, y otros son de nueva creación a partir de comorbilidades y otras variables relacionadas con el estado urémico47-58. Todos predicen el riesgo de muerte en diálisis con un alto índice de concordancia y han sido validados, interna o externamente, en diferentes poblaciones, pero la mayoría carecen de un análisis de la mortalidad realizado exclusivamente en pacientes en LE. A título de ejemplo, en un estudio canadiense que reclutó 822 pacientes se creó una puntuación de riesgo de mortalidad mediante un análisis multivariante de regresión logística a partir de la edad y otras situaciones comórbidas como la disfunción ventricular, la malnutrición, la EVP y las neoplasias, de manera que, a medida que aumentaba la puntuación, se incrementaba la probabilidad de muerte48. No obstante, el tamaño muestral y la falta de aleatorización de la muestra pudieron haber generado un sesgo de sobrestimación de este índice, lo cual limita su capacidad predictiva. Más recientemente, se han elaborado modelos predictivos de mortalidad, tras la aleatorización de la muestra en dos subpoblaciones, con aquellas variables que en la población modelo se asociaron con mayor riesgo de muerte (edad, valoración subjetiva del nefrólogo, demencia, EVP, nivel de albúmina y comorbilidad)52,53. Sin embargo, se trataba de poblaciones de enfermos en hemodiálisis que incluyeron mayoritariamente a pacientes no candidatos a un Tx. Con esta idea, un estudio canadiense desarrolló un modelo para la predicción de la mortalidad en tres grupos de pacientes (enfermos en LE, pacientes con Tx de donante fallecido y pacientes con Tx de donante vivo) a partir de un ingente número de pacientes incluidos en la base de datos americana (n = 169 393). Tras la aleatorización de la muestra en dos subpoblaciones se obtuvo una puntuación para cada variable a partir del análisis multivariante de Cox, obteniéndose una puntuación sumatoria de riesgo para cada enfermo que predecía la probabilidad de muerte a los cinco años54. En otras palabras, a medida que aumenta la puntuación de riesgo, se incrementa de manera exponencial el riesgo de muerte en estos enfermos, incluidos los pacientes en LE. Sin embargo, no se implementaron otros factores de riesgo inherentes a la uremia, como el tipo de diálisis, un Tx previo o el ser portador de un CVC al inicio de diálisis, entre otros.
El ICC ha sido validado en población general y en pacientes urémicos como un herramienta útil para predecir el riesgo de mortalidad46, especialmente cuando se compara con otros IC validados en enfermos renales como el índice de Khan, el de Davies o el de van Manen50,59. El ICC asigna una puntuación determinada a cada comorbilidad, incluida la edad (a partir de 40 años se asigna un punto por cada década). De manera que, a mayor comorbilidad, se incrementa la puntuación y el riesgo de mortalidad (tabla 2). Este índice podría ser aplicado universalmente para predecir la mortalidad en pacientes en LE, pero no incorpora otros factores de riesgo de mortalidad inherentes al estado urémico que podrían tener un impacto negativo sobre la supervivencia como la presencia de CVC, la remisión precoz o tardía al nefrólogo, la inactividad laboral, el tiempo en diálisis o el trasplante previo.
Con todo, existe limitada información sobre el uso del IC y de otros factores comórbidos inherentes a la uremia en la práctica clínica para predecir la mortalidad en pacientes candidatos a un Tx. Era pertinente, por tanto, conocer el impacto conjunto de la comorbilidad incluida en el ICC y de otros factores comórbidos sobre la mortalidad en pacientes urémicos en LE.
MODELO DE RIESGO COMPUESTO PARA PREDECIR LA MORTALIDAD USANDO RIESGOS COMPETITIVOS
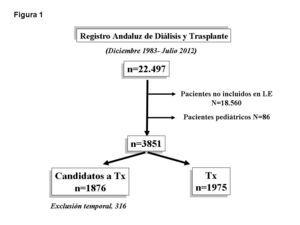
Con estas premisas, nos propusimos identificar los factores de riesgo de mortalidad, a través de la puntuación del IC y de otros factores comórbidos inherentes a la uremia, en 22 497 pacientes en tratamiento sustitutivo de la función renal que fueron incluidos en el Registro Andaluz de Enfermos Renales entre diciembre de 1983 y julio de 2012. Tras la exclusión de 18 560 pacientes que nunca fueron candidatos a un Tx y de los enfermos pediátricos (n = 86), analizamos una muestra final de 3851 enfermos (20 % del total) que fueron inicialmente valorados como candidatos a Tx (figura 1). De estos, 1876 permanecían en LE en el momento de su último seguimiento y 1975 habían recibido un Tx funcionante y nunca más volvieron a diálisis, siendo censurados en el análisis inicial.
Las variables utilizadas en los análisis de supervivencia incluyeron datos clínicos y demográficos, la puntuación del ICC y otros factores comórbidos inherentes al estado urémico no incluidos en el ICC como la presencia de CVC, el trasplante previo, la actividad laboral, la remisión tardía al nefrólogo, el tiempo en diálisis, la modalidad de diálisis, el año de inclusión y todas las causas de muerte. La supervivencia en LE fue evaluada mediante un modelo convencional de regresión proporcional de Cox y un análisis de regresión de riesgos competitivos60. Un evento competitivo es aquel que modifica o evita que ocurra el evento de interés (la mortalidad). En la estimación de la supervivencia de los pacientes en LE, el hecho de recibir un Tx funcionante representa un evento competitivo. En estos casos la probabilidad de que ocurra el acontecimiento de interés pudiera estar sobrestimada, especialmente en presencia de muchos riesgos competitivos, como ocurre en los enfermos en LE61. Por tanto, la estimación de la supervivencia de los enfermos en LE fue evaluada mediante un modelo de regresión de riesgos competitivos ante la presencia de numerosos eventos competitivos como en nuestra población (51 % recibieron un Tx). Una característica importante de este método es que los sujetos que experimentan un episodio competitivo permanecen en el conjunto de riesgo (en lugar de ser censurados), a pesar de que, de hecho, ya no están en riesgo del evento de interés62.
Asimismo, para evitar el sesgo de la confusión por indicación desarrollamos un análisis de propensión mediante un modelo de regresión logística multivariante, utilizando como variable dependiente el hecho de recibir o no un Tx, y como variables independientes todas aquellas variables contempladas en el registro que pudieran predisponer a recibir Tx, incluido el año de inclusión en LE. De esta manera se obtuvo para cada sujeto una puntuación que corresponde a la probabilidad condicional de recibir un Tx basado en las características demográficas y clínicas de los pacientes. Esto permite balancear las características clínicas entre los que permanecieron en LE y aquellos que recibieron un Tx en cada nivel de probabilidad63. La puntuación final fue dividida en cuartiles de propensión que se introdujeron como una covariable en los modelos multivariantes de supervivencia.
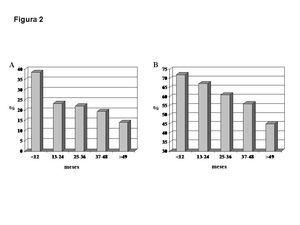
La mediana de tiempo de seguimiento fue de 22 meses (rango intercuartil 12-48 meses) y un total de 446 enfermos (24 %) fallecieron mientras permanecían en LE, siendo la enfermedad cardiovascular la causa más frecuente (25 %) de esta mortalidad. Sorprendentemente, un 62 % de los exitus ocurrieron en los primeros dos años después de la inclusión en LE (figura 2) y una importante proporción de estos pacientes tenían una mayor comorbilidad (ICC > 3). En otras palabras, los pacientes que permanecieron un mayor tiempo en LE mostraron menor comorbilidad que aquellos que murieron precozmente. En efecto, la supervivencia global de los candidatos a Tx más jóvenes (< 50 años) fue significativamente mayor que la de los más longevos, a pesar de que los más jóvenes permanecieron un mayor tiempo en LE. Esto pudo explicar por qué el tiempo en LE no se asoció a la mortalidad en nuestro análisis. En consonancia con nuestros hallazgos, un análisis de los datos del Organ Procurement and Transplantation Network mostró que aproximadamente el 50 % de los candidatos a Tx mueren en los primeros dos años después de la inclusión en LE, donde una alta proporción de pacientes tienen más de 50 años y mayor comorbilidad64. El hecho de que solo un 7 % de los pacientes en diálisis mayores de 65 años de los Estados Unidos son trasplantados después de tres años en tratamiento sustitutivo apoya esta visión10. Por el contrario, el tiempo en LE ha sido documentado como un importante factor asociado a la mortalidad en un estudio retrospectivo del Scientific Registry of Transplant Recipients, pero el tiempo en LE fue estimado indirectamente por la proporción de pacientes que recibieron un Tx durante los primeros tres años de estar en LE y este tiempo no fue introducido en los análisis multivariantes como variable independiente42.
El modelo de regresión de riesgos competitivos mostró que la edad > 50 años (subhazard ratio [SHR] 1,4, intervalo de confianza [IC] 95 % 1,1-1,9), la presencia de un CVC a la entrada en tratamiento sustitutivo (SHR 1,8, IC 95 % 1,4-2,2), la inactividad laboral (SHR 1,7, IC 95 % 1,3-2,2) y un ICC > 3 (SHR 2,8, IC 95 % 2,1-3,7) fueron factores de riesgo asociados significativamente a la mortalidad, ajustando para otras variables de confusión, incluido el análisis de propensión y el año de inclusión en LE. En términos cuantitativos, el riesgo de mortalidad se incrementó un 52 % para cada unidad de incremento del ICC cuando la puntuación de este índice fue incluida en el análisis multivariante como una variable continua. Resultados similares se observaron cuando fueron excluidos aquellos pacientes que estaban en contraindicación temporal.
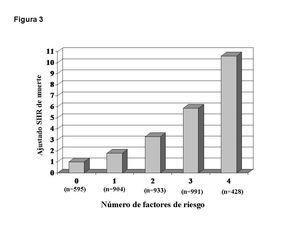
Finalmente, se elaboró un modelo de riesgo compuesto usando los factores de riesgo asociados con mortalidad en el modelo ajustado de regresión de riesgos competitivos. Los pacientes en LE sin factores de riesgo fueron comparados con aquellos con uno o más factores de riesgo, ajustando de nuevo para variables confundentes. El riesgo de muerte se incrementó significativamente en cada nivel de riesgo (figura 3). A modo de ejemplo, la presencia de dos factores de riesgo incrementó aproximadamente tres veces el riesgo de muerte, mientras que la combinación de cuatro factores resultó en un aumento de más de diez veces el riesgo de muerte en LE. En otras palabras, a medida que crece el número de factores de riesgo, se incrementa la incidencia acumulativa de mortalidad durante la permanencia en LE.
Con las limitaciones propias inherentes a los registros y los estudios retrospectivos, donde importantes factores de riesgo no son recogidos, esta valoración de la mortalidad en pacientes en LE pudiera ayudar a priorizar a aquellos enfermos en riesgo de muerte precoz en LE para poder recibir un injerto renal de un donante fallecido de edad similar. Esto, sin duda, contribuirá a mejorar los resultados de los pacientes candidatos a un Tx en términos de supervivencia a más largo plazo.
Agradecimientos
Este estudio ha sido financiado en parte por el Ministerio Español de Ciencia e Innovación, Instituto de Salud Carlos III (FIS PI10/01020), RETIC RedInRen RD12/0021/0015 y por la Consejería de Salud del Gobierno de Andalucía (PI-0590/2012). Los autores agradecen a todos los miembros de la Coordinación Autonómica de Trasplantes de Andalucía y a todos los participantes en cada centro su apoyo en la recogida de la información. Asimismo, quieren dar las gracias por su la ayuda al equipo de Nefrología del Hospital Universitario Carlos Haya de Málaga y a Carmen Vozmediano y Armando Torres por sus comentarios en la elaboración del manuscrito. Finalmente, también agradecen la ayuda de Víctor Abraira y Javier Zamora por el asesoramiento estadístico en el manejo de los datos.
Conflictos de interés
Los autores declaran que no tienen conflictos de interés potenciales relacionados con los contenidos de este artículo.
CONCEPTOS CLAVE
Figura 1. Diagrama de flujo de los pacientes evaluados del Registro Andaluz de Diálisis y Trasplante para el análisis de la mortalidad en lista de espera
Figura 2.
Figura 3.
12681_19115_60678_es_12681_tabla1_copy1.doc
Tabla 1. Diferentes índices de comorbilidad para predecir la mortalidad en pacientes renales
12681_19115_60679_es_12681_tabla2.docx
Tabla 2. Puntuación del índice de comorbilidad de Charlson