El síndrome hemofagocítico (SH) o linfohistiocitosis hemofagocítica es una entidad infrecuente caracterizada por una hiperactiva e ineficiente respuesta inmunitaria a la presentación antigénica. Se origina por la incapacidad inherente (primaria) o adquirida (secundaria) de los linfocitos T citotóxicos y las células natural killer (NK), para llevar a cabo la lisis celular1–4. Esta desregulación inmune da lugar a una marcada proliferación de histiocitos y linfocitos que invaden distintos órganos (bazo, hígado, ganglios linfáticos, entre otros), generándose una sobreproducción de citoquinas con el consiguiente síndrome de respuesta inflamatoria sistémica (SIRS), disfunción multiorgánica, e incluso, muerte5. Se postula que COVID-19 posee mecanismos patogénicos similares al SH6, por lo que esta última entidad se encuentra dentro de su diagnóstico diferencial. El fracaso renal agudo es una manifestación frecuente asociada a la afectación multisistémica de este síndrome, relacionándose con un peor pronóstico7. Dada la coincidencia en el tiempo del diagnóstico de este caso y el pico del brote de SARS-CoV-2 en nuestra comunidad, creemos que es relevante su discusión.
Varón de 51 años con función renal normal y antecedentes de hipertensión arterial, que acude a urgencias por fiebre intermitente y pérdida de peso de tres semanas de evolución que asocia ictericia y coluria los días previos a su ingreso hospitalario. Al examen físico presenta ictericia cutánea y conjuntival. Analíticamente destaca una creatinina sérica de 3,4 mg/dL (filtrado glomerular estimado (eGFR) por CKD-EPI 19,8 mL/min/1,73 m2), sodio plasmático de 126 mEq/L, osmolalidad plasmática 271 mOsm/kg, pancitopenia (leucocitos 1.000 U/L, Hb 9,62 g/dL y plaquetas 50.900 U/L), triglicéridos 689 mg/dL, ferritina 33.511 ng/mL, AST 218 U/L, ALT 113 U/L, LDH 1.751 U/L, GGT 223 U/L, FA 962 U/L, bilirrubina total 9,29 mg/dL (bilirrubina directa 9,21 mg/dL) y fibrinógeno 139 mgr/dL. A nivel urinario, presenta microhematuria con 25 hematíes (5-10 por campo), fracción de excreción de sodio 2,7% y proteinuria 1,48 g/24 h. El estudio de PCR SARS-CoV-2 es negativo y la serología bacteriana, autoinmunidad y frotis sanguíneo son anodinos. Sin embargo, en el aspirado de médula ósea (MO), se objetiva la presencia de hemofagocitos. Además, la biopsia de MO muestra signos compatibles con infiltración por linfoma no Hodgkin T y la carga viral sanguínea de virus Epstein-Barr es de 644.558 copias, siendo también positivo su cultivo a nivel de MO (454.386 copias). La TAC abdominal muestra hepatoesplenomegalia, adenopatías mediastínicas, retroperitoneales, iliacas, e inguinales. Según la puntuación del HScore8, la probabilidad de SH fue mayor del 99%. Se realiza biopsia ganglionar demostrándose la presencia de linfoma NK/T extranasal. Se inicia tratamiento específico con ajuste de sueroterapia, dos dosis de rituximab, tres dosis de gammaglobulina y dos dosis de etopósido y, desde el punto de vista nefrológico, el paciente presenta mejoría de la función renal de forma progresiva, alcanzando, a los 20 días de nuestra primera valoración, una creatinina sérica de 1 mg/dL (eGFR CKD-EPI 86,8 mL/min/1,73 m2) y una proteinuria 1,1 g/24 h.
El síndrome hemofagocítico está caracterizado por una respuesta agresiva, pero ineficaz, ante una noxa. Su importancia durante la pandemia actual, radica en que es una entidad con una elevada mortalidad que precisa de una alta sospecha diagnóstica, dada su similitud con la forma severa de infección por SARS-CoV-2 y el SIRS secundario a sepsis, trauma o procesos autoinmunes/autoinflamatorios6,9. La afectación renal de este síndrome puede manifestarse como fracaso renal agudo (siendo ésta la forma más frecuente de presentación), glomerulopatía10, o como microangiopatía trombótica (MAT)11. La presencia de fracaso renal agudo presenta una incidencia variable desde el 8 hasta el 62%, según distintas series7. Aulagnon et al.7 objetivaron que hasta un 78% de los casos presentaron una causa multifactorial, siendo las más frecuentes la necrosis tubular aguda, hipoperfusión, uso de nefrotóxicos y síndrome de lisis tumoral. Un 86% presentó fracaso renal agudo grado AKIN ≥ 2, y un 59% precisó terapia renal sustitutiva. Existen casos reportados en trasplantados renales, generalmente asociados a un cuadro vírico desencadenante, como sucede en este caso12,13. El fracaso renal agudo que presentó el paciente fue probablemente secundario a necrosis tubular aguda en el contexto de hipoperfusión renal e hiperbilirrubinemia con recuperación renal progresiva. La proteinuria puede estar presente, inclusive en rango nefrótico, tal como describen Thaunat et al.10 En este reporte de casos, las glomerulopatías implicadas fueron: cambios mínimos, glomeruloesclerosis focal y segmentaria y MAT. En nuestro caso no se realizó biopsia renal por el alto riesgo hemorrágico asociado, lo cual constituye un inconveniente habitual en este tipo de patología7.
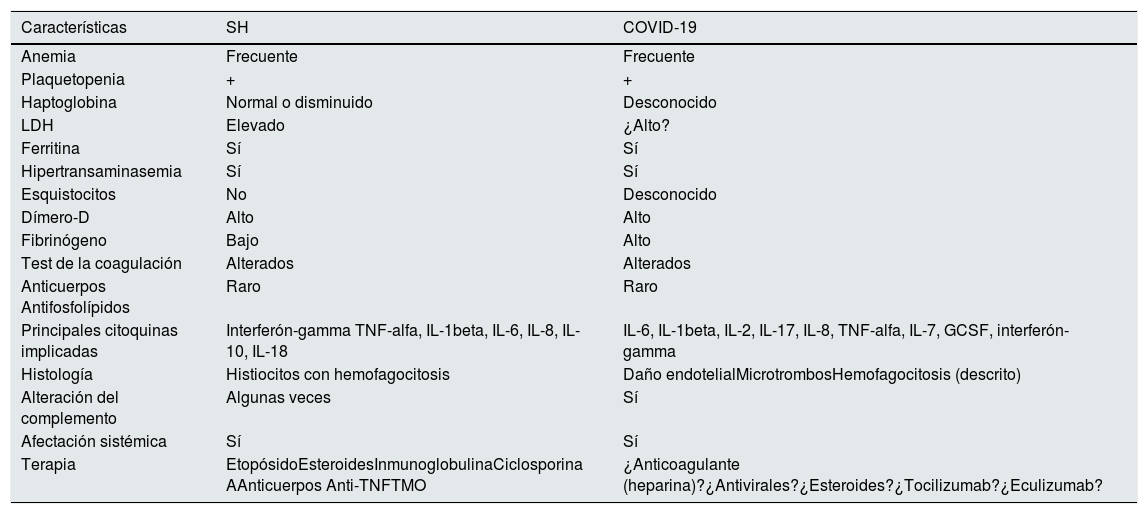
En resumen, el SH constituye una entidad rara que precisa de una alta sospecha clínica para su diagnóstico. Sin embargo, al compartir características clínicas con la infección por SARS-CoV-2, creemos que hay que tenerlo presente dentro del diagnóstico diferencial (tabla 1)6,11,14. Como nefrólogos debemos de tener en cuenta que la afectación renal es habitual y se asocia a mal pronóstico. La posibilidad de biopsia renal se puede plantear, valorando riesgo/beneficio.
Comparación entre el síndrome hemofagocítico (SH) y COVID-19 (adaptado de Valga et al.)
| Características | SH | COVID-19 |
|---|---|---|
| Anemia | Frecuente | Frecuente |
| Plaquetopenia | + | + |
| Haptoglobina | Normal o disminuido | Desconocido |
| LDH | Elevado | ¿Alto? |
| Ferritina | Sí | Sí |
| Hipertransaminasemia | Sí | Sí |
| Esquistocitos | No | Desconocido |
| Dímero-D | Alto | Alto |
| Fibrinógeno | Bajo | Alto |
| Test de la coagulación | Alterados | Alterados |
| Anticuerpos Antifosfolípidos | Raro | Raro |
| Principales citoquinas implicadas | Interferón-gamma TNF-alfa, IL-1beta, IL-6, IL-8, IL-10, IL-18 | IL-6, IL-1beta, IL-2, IL-17, IL-8, TNF-alfa, IL-7, GCSF, interferón-gamma |
| Histología | Histiocitos con hemofagocitosis | Daño endotelialMicrotrombosHemofagocitosis (descrito) |
| Alteración del complemento | Algunas veces | Sí |
| Afectación sistémica | Sí | Sí |
| Terapia | EtopósidoEsteroidesInmunoglobulinaCiclosporina AAnticuerpos Anti-TNFTMO | ¿Anticoagulante (heparina)?¿Antivirales?¿Esteroides?¿Tocilizumab?¿Eculizumab? |
TMO, trasplante de medula ósea. GCSF, factor estimulador de colonias de granulocitos.
Los autores no recibieron apoyo financiero para la investigación, autoría, y / o publicación de este artículo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.