Sr. Director:
El Síndrome Hemolítico Urémico (SHU) es una forma aguda de microangiopatía trombótica (MAT), potencialmente letal, con una incidencia de 17,2 casos/106hab/año. Un 7% de éstos se asocia a la toma de anticonceptivos orales, al embarazo y al puerperio, siendo entonces de peor pronóstico, pues frecuentemente necesitan tratamiento renal sustitutivo1. La plasmaféresis, terapia de elección, es la única que ha demostrado mejorar la supervivencia en un 80-90%2,3, así como el pronóstico renal.
Presentamos el caso a una joven de 20 años, caucásica, primigesta, sometida a cesárea a las 41 semanas de gestación por fracaso del trabajo del parto, alumbrando un varón sano. Al décimo día del puerperio consulta por dolor lumbar e hipogástrico y fiebre de 38,5 ºC. La analítica sanguínea evidencia: urea 224,6 mg/dl, creatinina 6,46 mg/dl, albúmina 2,9 g/dl, hemoglobina 5,9 g/dl, 16% de esquistocitos en sangre periférica, haptoglobina indetectable, LDH 4.162 U/l, plaquetas 104*109/l. En orina: proteinuria 20 g/24 horas, sedimento normal. Por dímeros-D de 16.381 mcg/l se realiza RMN sin contraste que descarta trombosis de venas renales. En revisión ginecológica se encuentran restos placentarios en útero, y diagnosticada de endometritis se practica legrado uterino.
De los SHU relacionados con el embarazo, un 62-74%4,5 ocurren al final del mismo, planteando el diagnóstico diferencial con los estados hipertensivos del embarazo, cuyos síntomas no se prolongan más allá del tercer día del parto; la persistencia y agravamiento de la clínica superado el tercer día del puerperio disminuye la probabilidad de recuperación espontánea y refuerza la indicación de plasmaféresis5. Nuestra paciente se encontraba en el décimo día post-parto, por lo que pautamos plasmaféresis diaria, que ha de suspenderse inicialmente por alergia al plasma infundido, y definitivamente por edema agudo de pulmón que precisó ventilación mecánica.
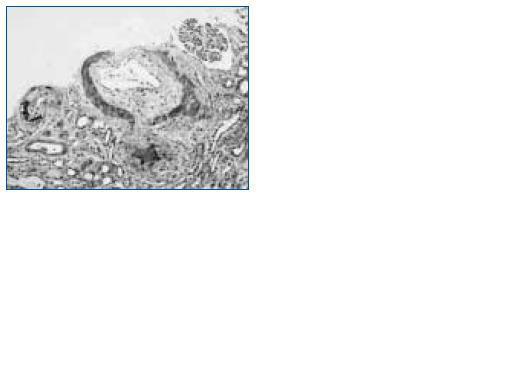
La paciente presentaba severa hipertensión, requiriendo cinco fármacos para su control. Esto encuentra justificacion en la biopsia renal, que muestra lesiones propias de MAT, con importante afectación vascular, proliferación e hiperplasia de la íntima, y presencia de cuerpos glomeruloides, así como alteraciones glomerulares diversas. Se sabe que los pacientes con SHU con compromiso arterial (sin pródromos de diarreas sanguinolentas), como es nuestro caso, tienen peor pronóstico que los que únicamente tienen compromiso glomerular (con pródromos de diarreas sanguinolentas)6.
Pese al tratamiento específico la paciente no recupera función renal, y queda en hemodiálisis crónica. El riesgo de recurrencia en las siguientes gestaciones es alto, siendo el fracaso renal la más importante secuela, presente en un 25% de casos7.
Como hipótesis fisiopatológica se postula el déficit de proteinasa ADAMTS 13, encargada de la degradación de polímeros de factor von Willebrand séricos, debido al aumento de estrógenos durante el embarazo, especialmente en las semanas 36-408,9. De todos modos, no descartamos la endometritis como causa infecciosa de SHU en nuestra paciente.
Con este caso manifestamos el difícil manejo del SHU en el post-parto, especialmente en lo que respecta al diagnóstico diferencial y al tratamiento.
Figura 1.