Describimos una paciente con diagnóstico de nefritis túbulo-intersticial y uveítis. Los síntomas iniciales fueron inespecíficos, pero presentó deterioro importante de la función renal, por lo cual se realizó tratamiento esteroideo con respuesta exitosa y sin nuevas recaídas durante el seguimiento.
INTRODUCCIÓN
La nefritis túbulo-intersticial es una causa frecuente de injuria renal aguda (IRA), que explica hasta el 15 % de los casos de IRA graves en los pacientes llevados a biopsia renal1. Las etiologías de la nefritis túbulo-intersticial son múltiples, siendo las principales las asociadas a medicamentos y tóxicos. Sin embargo, las causas infecciosas, neoplásicas e inmunológicas también deben ser tenidas en cuenta en el diagnóstico diferencial. La nefritis túbulo-intersticial con uveítis (TINU) es una entidad poco frecuente, que fue descrita por primera vez en 1975 por Dobrin et al.2 y desde entonces se han reportado aproximadamente 200 casos en la literatura3. Este síndrome se presenta principalmente en mujeres, con una relación mujer:varón 3:1 y una edad promedio de presentación de 15 años, aunque también se puede observar en adultos4.
En la actualidad no está claro cuál es el mecanismo fisiopatológico del síndrome TINU. Algunos estudios han comunicado la presencia de un autoantígeno común para la úvea y las células tubulares renales denominado proteína C reactiva modificada, el cual podría estar involucrado en su patogenia5,6. Se ha propuesto la asociación con algunos antígenos del complejo mayor de histocompatibilidad, especialmente con HLA DQA1 y HLA-DRB101 reportados en el 72 % de una serie de pacientes con TINU1,5,7.
A continuación presentamos el caso clínico de una niña con hallazgos clínicos e histopatológicos compatibles con síndrome de TINU del Hospital Pablo Tobón Uribe de Medellín, Colombia.
REPORTE DE CASO
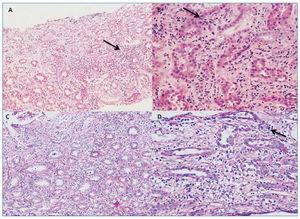
Paciente femenina de 12 años, con cuadro clínico de 15 días de evolución, consistente en fiebre, astenia e inapetencia, razón por lo cual fue evaluada en su centro local de salud y con la sospecha de infección urinaria le formulan cefalexina, medicamento que fue suspendido tres días después al obtenerse urocultivo negativo. La paciente persistió con la sintomatología, lo que la obligó a reconsultar a su institución de salud, donde al realizar estudios encuentran deterioro de su función renal y por este motivo deciden remitirla a nuestra institución. Al ingreso se encontraba normotensa, sin signos clínicos de sobrecarga hídrica, afebril, con gasto urinario adecuado. Los exámenes de laboratorio reportaron creatinina sérica de 12,1 mg/dl, nitrógeno ureico sérico (BUN) de 80 mg/dl, proteinuria de 21,7 mg/m2/h, fósforo sérico de 7,48 mg/dl, uroanálisis con leucocitos 500, proteínas 75 mg/dl, eritrocitos 50 x campo de alto poder (CAP); gases arteriales con acidosis metabólica, hemoglobina de 10,8 g/dl, hematocrito 32 %, glóbulos blancos 15 200 mm3, neutrófilos 67,8 %, linfocitos 20,9 %, eosinófilos 4,3 %, plaquetas 432 000 mm3, proteína C reactiva elevada (8,2 mg/dl), ionograma, C3 y C4 normales, y todos los siguientes estudios negativos: anticuerpos antinucleares (ANAS), anticitoplasma de neutrófilos (ANCAS), VDRL (venereal disease research laboratory), anticuerpos anticardiolipina, hepatitis B, hepatitis C, tuberculosis. La ecografía renal mostró cambios sugestivos de nefritis aguda, sin cambios de nefropatía crónica. La biopsia renal reportó infiltrado difuso linfoplasmocitario y algunas áreas de tubulitis, hallazgos compatibles con nefritis túbulo-intersticial (figura 1). Al décimo día de hospitalización, la paciente presentó visión borrosa, inyección conjuntival, fotofobia y dolor intenso del ojo derecho, razón por la cual fue evaluada por oftalmología, concluyendo que se trataba de una uveítis anterior.
Figura 1.Biopsia renal. Se identifica parénquima renal compuesto por corteza y médula, en el cual se observa un infiltrado inflamatorio difuso compuesto por linfocitos, algunos polimorfonucleares neutrófilos y en su mayor parte por plasmocitos (flecha A). Algunas áreas muestran tubulitis leve (flecha B). Los túbulos muestran cambios degenerativos, sugiriendo daño tubular agudo asociado (flecha D) (A: HE 20X; B: HE 40 X; C: PAS 20x; D: PAS 40 X).
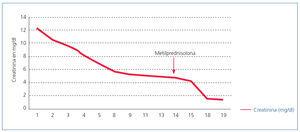
Inicialmente se realizó manejo con hidratación intravenosa y retiro de medicación con riesgo de nefrotoxicidad. Sin embargo, los valores de creatinina descendieron muy lentamente, motivo por el cual se inició tratamiento con metilprednisolona intravenosa 30 mg/kg durante tres días y luego continuó con prednisolona oral 1 mg/kg/día, además de esteroide ocular por siete días. No requirió diálisis. La paciente evolucionó satisfactoriamente con mejoría de su función renal. Cinco días luego del inicio de la terapia esteroidea su valor de creatinina sérica fue de 1,4 mg/dl y BUN de 25 mg/dl (figura 2). Recibió esteroides durante seis meses con desmonte gradual y enalapril 5 mg al día. En el último control dos años después, su función renal se encontró normal y sin compromiso ocular. Los últimos exámenes de laboratorio del 31 de octubre de 2013 reportaron creatinina 0,71 mg/dl, depuración de creatinina medida 125 ml/min/1,73 m2, proteínas en orina 80 mg/día y valores de presión arterial normales.
Figura 2.Evolución de la creatinina sérica antes y después de iniciar la metilprednisolona. Se observa disminución espontánea de la creatinina hasta su estabilización alrededor de 4,5 mg/dl, con normalización completa tras el inicio del tratamiento con esteroides sistémicos.
DISCUSIÓN
La TINU es un síndrome poco frecuente que se presenta principalmente en mujeres jóvenes8 y que no tiene ninguna predilección racial, genética o geográfica4. La paciente que reportamos en este artículo tuvo hallazgos clínicos, histológicos y de laboratorio compatibles con síndrome de TINU.
El mecanismo fisiopatológico del síndrome TINU no es claro, pero se sugiere que es un proceso autoinmune que involucra la inmunidad tanto humoral como celular1. Se ha descrito un aumento del receptor soluble de interleuquina 2 (IL-2) y disminución de la relación CD4/CD8. Algunos investigadores han reportado autoanticuerpos dirigidos contra antígenos oculares y tubulares como la proteína C reactiva modificada1. Algunos factores de riesgo implicados en esta enfermedad son infecciones previas por Epstein-Barr9 y el uso de medicamentos como antibióticos, antiinflamatorios no esteroideos y homeopáticos4,10. En este caso el único factor desencadenante encontrado fue el consumo de cefalosporina días previos al diagnóstico.
Su presentación clínica es variada e inespecífica. Se pueden encontrar síntomas como fiebre, astenia, anorexia, pérdida de peso, dolor abdominal y cefalea, que generalmente preceden al desarrollo de insuficiencia renal aguda. Las manifestaciones renales son típicas de una nefritis túbulo-intersticial aguda, lo cual incluye dolor en flanco, piuria estéril, hematuria, proteinuria usualmente en rango no nefrótico y falla renal aguda. Frecuentemente se ven múltiples defectos tubulares proximales y distales como aminoaciduria, glucosuria, fosfaturia y defectos de acidificación. Los síntomas oculares se caracterizan por enrojecimiento ocular, fotofobia y disminución de la agudeza visual. La uveítis generalmente es bilateral y anterior, y en algunos casos uveítis posterior con presencia de hemorragias intrarretinianas y coriorretinitis4.
La lesión renal histológica se caracteriza por un infiltrado túbulo-intersticial linfoplasmocitario con afectación predominante tubular proximal e intersticial. Menos frecuentemente se pueden encontrar eosinófilos, neutrófilos y granulomas no caseificantes. Las estructuras glomerulares y vasculares generalmente están respetadas.
El diagnóstico de TINU es un reto debido a que sus síntomas son inespecíficos, al igual que los exámenes de laboratorio. La combinación de síntomas oculares y compromiso renal apoya el diagnóstico; sin embargo, este debe ser un diagnóstico de exclusión. No existen criterios precisos para este síndrome, pero se ha propuesto que para hacer un diagnóstico definitivo se requiere la presencia de una nefritis túbulointersticial confirmada por hallazgos clínicos e histológicos y asociada con cambios oculares típicos definidos como la presencia de uveítis anterior bilateral, que se presenta dos meses antes o doce meses después del compromiso renal4.
La uveítis ocurre posterior a la nefritis en el 65 % de los casos, siendo más frecuente durante el primer mes, como sucedió en nuestra paciente, en quien se presentó diez días luego del diagnóstico de nefritis túbulo-intersticial1,5. Entre los diagnósticos diferenciales se deben tener en cuenta la sarcoidosis, el síndrome de Sjogren, la enfermedad de Behcet, el lupus eritematoso sistémico, la artritis reumatoidea, la poliangeítis granulomatosa y algunas infecciones como la tuberculosis1. Todas estas enfermedades fueron excluidas en nuestra paciente.
La evolución clínica de la TINU es en general favorable, aunque se ha descrito progresión a enfermedad renal crónica11 y unos pocos casos con necesidad de terapia de reemplazo renal10. La mayoría de los pacientes recuperan la función renal hasta un año después del diagnóstico, por lo cual hasta la actualidad no es clara la terapia apropiada a utilizar. Algunos estudios recomiendan el uso de esteroides en caso de presentar insuficiencia renal progresiva, con una dosis de prednisolona sugerida de 1 mg/kg/día (40-60 mg/día) y la duración del tratamiento puede oscilar entre tres semanas y seis meses, según la respuesta clínica5. En nuestra paciente, debido al compromiso renal grave, decidimos utilizar terapia esteroidea, con una respuesta satisfactoria que fue demostrada en la disminución de la creatinina sérica cinco días luego de la aplicación de pulsos de metilprednisolona.
Por su potencial base inmunológica, las recaídas renales son probables. Se ha reportado disfunción renal hasta en el 11 % de los casos, y se han utilizado medicamentos como metotrexate, ciclosporina, azatriopina y ciclofosfamida en estos casos3. Sin embargo, se requieren más estudios para recomendar una terapia estándar en esta enfermedad. En nuestro caso no fue necesaria la utilización de estas terapias complementarias, ya que hasta el último seguimiento la paciente no ha presentado recaídas.
El manejo óptimo del paciente con uveítis requiere la remisión y el manejo precoz por un oftalmólogo. Las recaídas de la uveítis son frecuentes, pero son menores cuando los pacientes reciben esteroides sistémicos, aunque pueden presentarse hasta diez años después1. Las manifestaciones oculares tienden a ser más graves durante las recaídas, por lo cual estas personas requieren un seguimiento estricto, ya que aproximadamente el 20 % de los pacientes con uveítis presentan complicaciones intraoculares como sinequias posteriores, edema del disco óptico, edema macular quístico, formación de cicatrices coriorretinianas, cataratas y glaucoma1.
En nuestra paciente se utilizaron esteroides por seis meses con respuesta exitosa y luego de dos años de seguimiento no ha presentado recurrencia de la nefritis ni de la uveítis.
En conclusión, el síndrome TINU es una entidad poco frecuente, que lleva a compromiso renal y ocular, con síntomas variados e inespecíficos y con un amplio diagnóstico diferencial. Un diagnóstico oportuno y un tratamiento adecuado pueden permitir la recuperación completa de los pacientes y evitar secuelas graves.
Conflictos de interés
Los autores declaran que no tienen conflictos de interés potenciales relacionados con los contenidos de este artículo.
doi:10.3265/NefroPlus.pre2015.Feb.12529
Correspondencia:
Lina M. Serna Higuita
Servicio de Nefrología. Hospital Pablo Tobón Uribe.
Calle 78b, 69-240. Medellín, Antioquia, Colombia.
lm.serna@hotmail.comjohnfredynieto@gmail.com