El trasplante renal de donante vivo es un tratamiento establecido en España desde los años sesenta, pero ha mantenido unos escasos niveles de actividad hasta el año 2000, fecha en que comienza un incremento progresivo en el número de procedimientos y de hospitales que realizan esta terapia, alcanzando en el año 2009 la cifra más alta de nuestra historia, con 235 trasplantes renales de donante vivo (que suponen un 10% de la actividad de trasplante renal). Los motivos por los que el trasplante renal de donante vivo está emergiendo en nuestro país son diversos y pueden englobarse en cuatro grandes apartados: 1) Mejores resultados que el trasplante renal de donante fallecido. Receptores más jóvenes con una mejor compatibilidad HLA, el buen estado de salud del donante, la ausencia de los posibles daños que se producen en el riñón secundariamente a la muerte encefálica, el menor tiempo de isquemia y la posibilidad de realizar el trasplante anticipado explican la mejor supervivencia de injerto y de paciente. 2) Necesidad de trasplante de vivo: la flexibilización de criterios de entrada en lista de espera conlleva una mayor dificultad de atender a la demanda de trasplante sin ayuda del trasplante renal de donante vivo, sobre todo en receptores jóvenes en los que las posibilidades de obtener un órgano adecuado a su edad son menores, debido al cambio en el perfil de los donantes fallecidos (cada vez de mayor edad). 3) Mejora en la seguridad del donante: la excelente evaluación y seguimiento de los donantes (basada en estándares internacionales), además de la utilización de técnicas quirúrgicas menos invasivas, conlleva un bajo índice de complicaciones y una esperanza de vida de los donantes similar a la de la población general. 4) Obstáculos superados: el esfuerzo en formación realizado por los equipos de trasplante, coordinaciones hospitalarias, autonómicas y la Organización Nacional de Trasplantes (ONT) está dando excelentes resultados, visibles en el progresivo aumento en el número de hospitales con programa de trasplante renal de donante vivo y en su actividad. Por otra parte, los programas de desensibilización y el programa nacional de donación renal cruzada han eliminado las barreras al trasplante en los casos de incompatibilidad ABO o prueba cruzada positiva.
Kidney transplantation from living donor is an established treatment in Spain since the 60s but has maintained a low level of activity until 2000, when the number of procedures and hospitals that perform this therapy experienced a gradual increase, reaching the highest figure in our history in 2009, with 235 living donor kidney transplants (which represents 10% of renal transplant activity). The reasons why living donor kidney transplantation is emerging in our country are diverse and can be focused in four main areas. 1) Better outcomes obtained when using living donors for kidney transplantation than those obtained with kidneys from deceased donors. Younger recipients with better HLA matching, the good health of the donor, the absence of any damages that occur in the kidney secondary to brain death, the small ischemic time and the possibility of preemptive transplantation can explain the best graft and patient survival. 2) The scarcity of sources: the relaxation of entry criteria on the waiting list implies an increasing challenge of the demand for transplant without the contribution of living donor kidney transplantation, especially in young recipients where the chances of obtaining an age-appropriate deceased donor are lower, due to the change in the profile of the deceased donor (increasingly older). 3) Improvement in the safety of the donor: the excellent evaluation and monitoring of donors (based on international standards) plus the use of less invasive surgical techniques are related to a low complication rate and to survival expectancies of living donors being similar to those of the general population. 4) Barriers overcome: The training effort by the transplant teams, hospital and regional coordinations, and the National Transplant Organization is giving excellent results, visible in the gradual increase in the number of hospitals with a program of living donor kidney transplantation and its activity. In addition, desensitization programs and the national cross-over kidney transplantation program have removed barriers to transplantation in cases of ABO incompatibility or positive crossmatch.
INTRODUCCIÓN
El primer trasplante renal realizado con éxito en el mundo data del año 1954 y fue llevado a cabo en el Hospital Peter Bent Brigham de Boston por el grupo de Merryl y Murray1. Se trató de un trasplante renal de vivo efectuado entre gemelos univitelinos, salvándose el principal obstáculo que había impedido el éxito de intentos previos de trasplante renal: la activación del sistema inmunológico y la pérdida inmediata de función del injerto por fenómenos aloantígeno-dependientes. Este primer trasplante marcó el inicio de una etapa en la historia del trasplante de órganos en la que el donante era una persona viva, inicialmente con una relación genética con su receptor. Los avances en la inmunosupresión permitieron con el paso de los años el trasplante entre personas no relacionadas genéticamente. En paralelo, la descripción y aceptación generalizada del concepto de muerte encefálica dieron lugar a una segunda etapa de predominio de trasplante renal con donante fallecido, si bien con marcadas diferencias según el ámbito geográfico considerado.
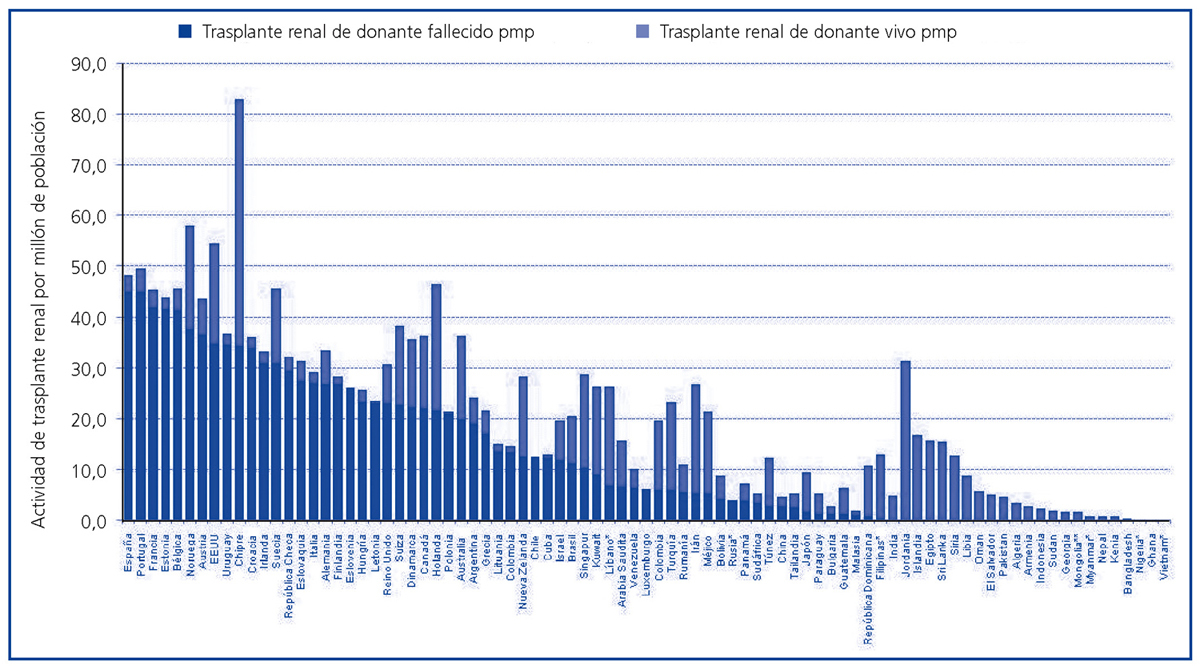
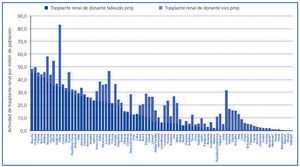
En países en los que se ha desarrollado un sistema de donación de personas fallecidas, el trasplante renal de vivo ha resurgido en los últimos años como un procedimiento complementario a la hora de incrementar la disponibilidad de riñones para trasplante. Por el contrario, en países donde no ha llegado a desarrollarse un sistema de donación con donante fallecido, bien por razones culturales, religiosas, sanitarias y/o bien por razones socioeconómicas, el trasplante renal ha venido efectuándose mayoritaria o exclusivamente a expensas de la donación de vivo. La figura 1 representa gráficamente las diferencias en la actividad de trasplante renal de donante vivo y fallecido para 85 países del mundo en términos de procedimientos por millón de población (pmp)2,3.
EL TRASPLANTE RENAL DE DONANTE VIVO EN ESPAÑA
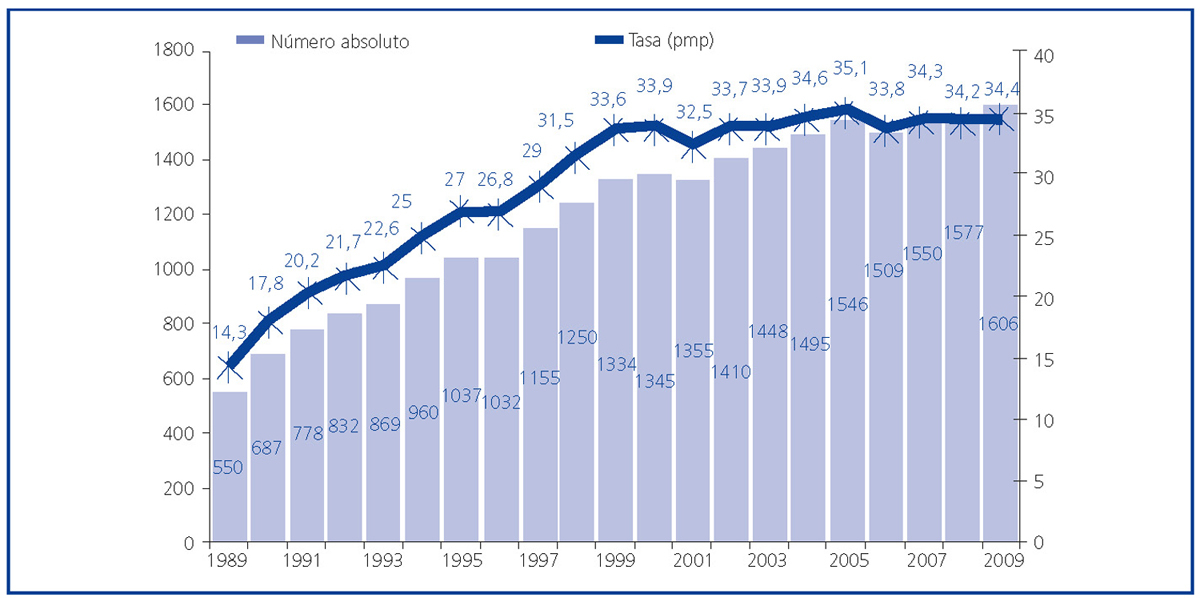
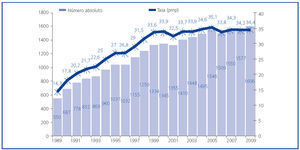
La evolución del trasplante renal de vivo en nuestro país ha de comprenderse desde la perspectiva de la evolución del trasplante renal de donante fallecido. En el año 1989, se crea la Organización Nacional de Trasplantes (ONT) y con ella se implantan una serie de medidas, fundamentalmente de índole organizativa, incluyendo la creación de una red de coordinadores, que resulta clave en la identificación de donantes potenciales y su conversión en donantes reales4,5. Ello conlleva un incremento sustancial de la actividad de donación de personas fallecidas en nuestro país hasta niveles no descritos en ningún país del mundo y mantenidos por encima de los 30 donantes pmp en los últimos años (figura 2)6. En paralelo, la actividad de trasplante en términos generales y de trasplante renal en particular también se incrementa, alcanzándose una actividad de más de 45 procedimientos de trasplante pmp en la última década (figura 3)6.
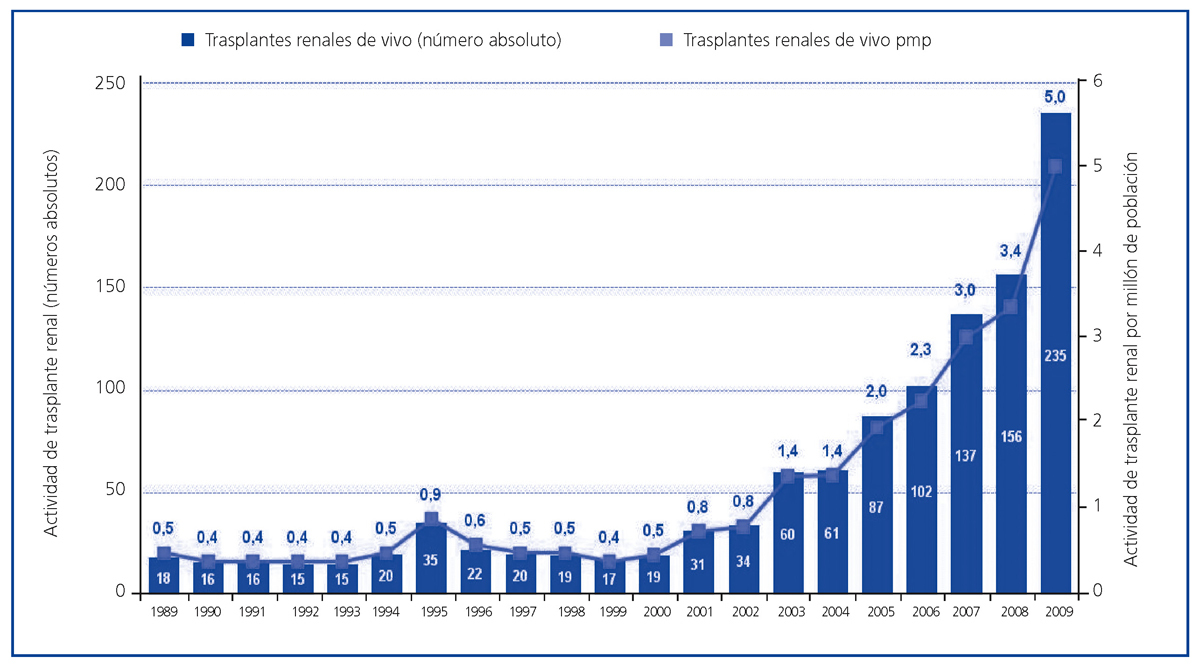
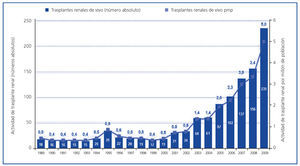
El incremento progresivo en la actividad dependiente del donante fallecido, unido a la reticencia a someter a una persona sana a un procedimiento quirúrgico7 y a la falta de percepción de la necesidad de órganos para trasplante, hizo que la actividad de trasplante renal de vivo se mantuviera limitada a unos cuantos procedimientos efectuados fundamentalmente en centros con gran experiencia y grado de especialización. De este modo, en la década de 1990, en España se efectuaban 1-2 procedimientos de trasplante renal de vivo pmp, lo que constituía aproximadamente el 1% de toda nuestra actividad de trasplante renal (figura 4)6.
La situación cambia a partir del año 2000, fecha en que comienza un incremento progresivo en la actividad de trasplante renal de vivo en España (figura 4), alcanzando en el año 2009 cifras máximas históricas, con 235 procedimientos efectuados (5 pmp), lo que constituye el 10,1% de toda nuestra actividad de trasplante renal6. Este aumento sustancial en el número de procedimientos se fundamenta en una serie de hechos que han propiciado un cambio progresivo en la actitud de nuestro sistema hacia la donación renal de vivo: los excelentes resultados conseguidos con este tipo de trasplante, la dificultad de cubrir adecuadamente las necesidades de trasplante renal de nuestra población, el cambio en el perfil demográfico y de comorbilidad del donante fallecido y la mejora sustancial en la seguridad para el donante.
Excelentes resultados del trasplante renal de donante vivo
El trasplante renal de donante vivo se asocia con mejores resultados que el trasplante renal de donante fallecido, independientemente de la relación genética existente entre donante y receptor. Las diferencias evolutivas incluyen mejoras no sólo en términos de supervivencia del injerto, sino también en la supervivencia del paciente. Los datos del Organ Procurement Transplant Network demuestran que la supervivencia del injerto renal a 5 años es del 79,7% para los receptores de donante vivo frente al 66,5% para los de donante fallecido y la supervivencia del paciente a 5 años del 90,1% frente al 81,9%8. Los datos del Collaborative Transplant Study ofrecen resultados muy similares a los del registro americano9.
Existen diversas razones que justifican los mejores resultados de esta opción terapéutica. El receptor suele ser más joven y presentar mejor compatibilidad HLA con su donante, pues es frecuente la relación genética entre ambos. El donante, sometido a un estudio extenso antes de su aceptación, presenta un excelente estado de salud, con menos patología asociada que la observada evidentemente en el caso del donante fallecido. La ausencia de muerte cerebral y los fenómenos fisiopatológicos intrínsecos a la misma condicionan una mejor calidad morfofuncional del injerto. Asimismo, al tratarse de una cirugía programada, existe la posibilidad de tratamiento inmunosupresor anticipado en el receptor y el tiempo de isquemia fría a la que se somete al órgano es inferior que en el caso de la donación de personas fallecidas. Finalmente, en los últimos años se ha puesto en evidencia que una de las características adicionales que pueden influir en los mejores resultados del trasplante de vivo es el hecho de ofrecer la posibilidad de realizarse de manera anticipada, antes de la entrada en diálisis del paciente, como se demostró en un estudio realizado con datos del Registro Catalán de Enfermos Renales10. Conviene destacar, en este sentido, que el tiempo en diálisis se ha identificado de manera reiterada como factor negativamente asociado tanto a la supervivencia del injerto como a la del paciente, con independencia de la etiología de la insuficiencia renal crónica, y constituyendo ese límite de 6 meses en tratamiento sustitutivo el punto a partir del cual se observa un impacto negativo11.
La necesidad del trasplante renal
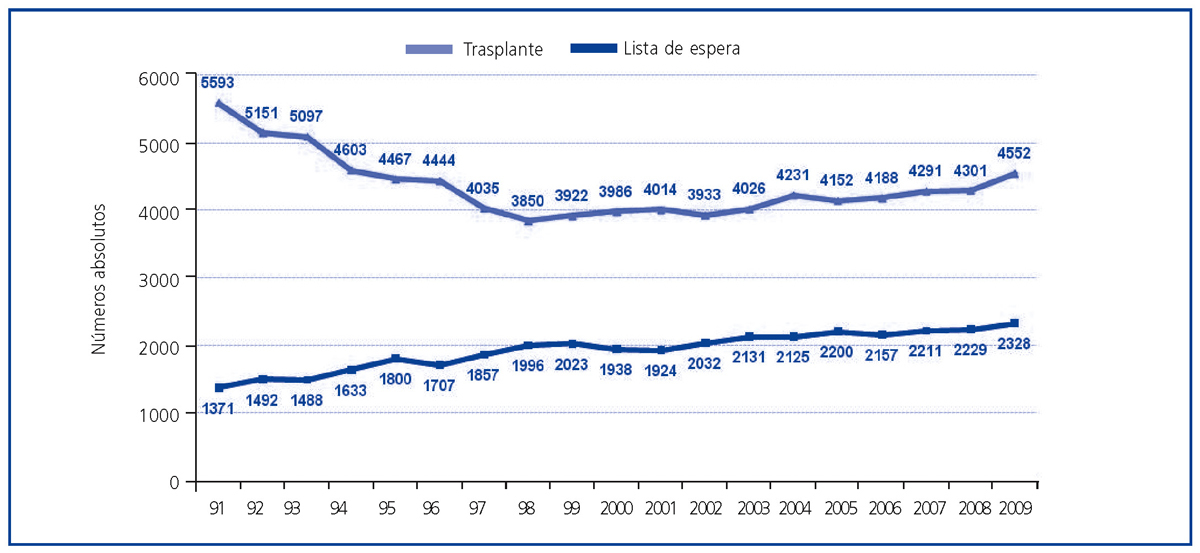
Si bien ha aumentado el número de trasplantes renales efectuados en nuestro país, no se ha producido un descenso proporcional del número de pacientes en lista de espera para trasplante. Existe un delicado equilibrio entre la oferta y la demanda de órganos para trasplante, de tal manera que una mayor actividad de donación y trasplante conlleva una flexibilización de los criterios de entrada en lista de espera y un incremento en la demanda de trasplante.
Según datos del Registro Nacional de Enfermos Renales la prevalencia de la enfermedad renal terminal en tratamiento dialítico (ya sea hemodiálisis o diálisis peritoneal) es de 415 pmp12. Teniendo en cuenta que el 22% de estos pacientes son candidatos a trasplante renal nos encontramos ante la necesidad de unos 100 trasplantes renales pmp para cubrir las necesidades, es decir, más del doble de nuestra actividad anual.
Existen posibilidades de incrementar la actividad de donación de personas fallecidas, como muestran los resultados de nuestro Programa de Garantía de Calidad, que detecta pérdidas de donantes potenciales en UCI por falta de identificación, problemas de mantenimiento, negativas a la donación y, sobre todo, por contraindicaciones médicas13. Por otro lado, la detección precoz de personas con posible evolución a muerte encefálica fuera del contexto geográfico de la UCI representa un área de mejora, siempre en el seno de una estrecha colaboración con unidades, servicios y especialidades implicadas en el tratamiento del paciente neurocrítico14. La creación de nuevos programas de donación en asistolia y la generalización en la utilización de órganos de donantes con criterios expandidos también constituyen áreas en las que existe una posibilidad real de aumentar nuestra actividad de trasplante de órganos en general y de trasplante renal en particular15.
No obstante, a pesar de todas las medidas citadas, la actividad estimada como necesaria resulta difícil de alcanzar sin sustentarse, siempre de manera complementaria, en la actividad de donación renal de vivo.
El cambio en el perfil del donante de órganos
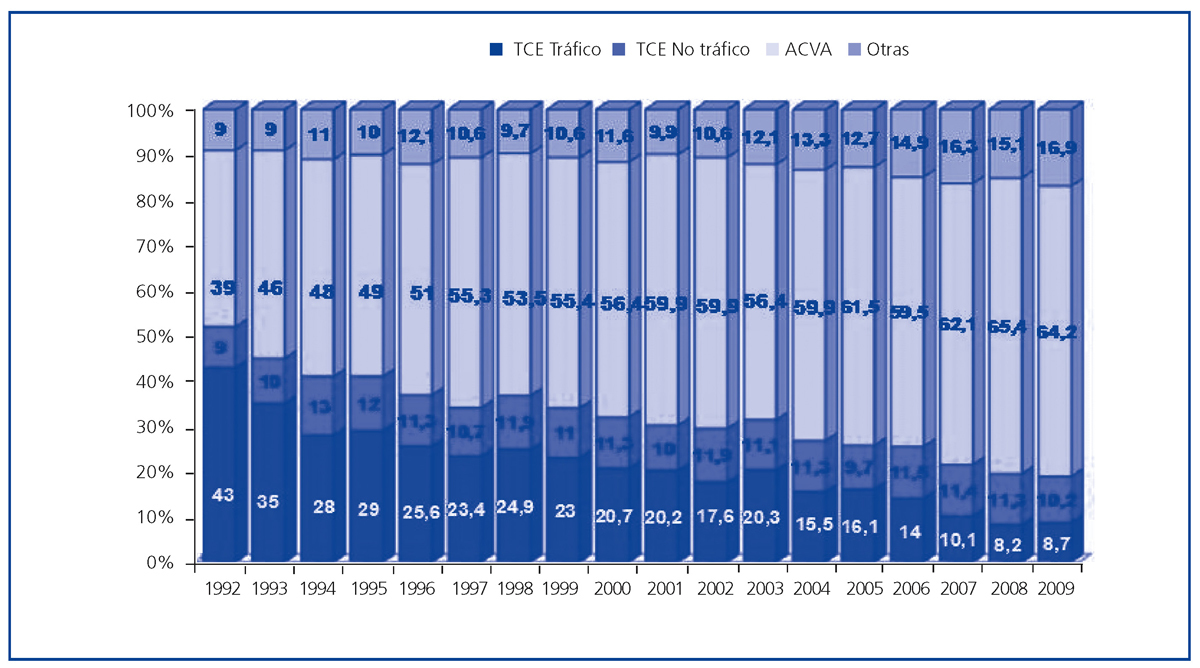
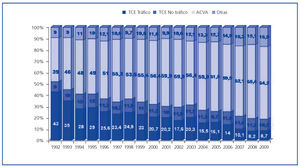
La escasez de órganos para trasplante se perpetúa en el seno de fenómenos epidemiológicos y asistenciales en nuestro país que influyen no sólo en nuestro potencial de donación (al menos en términos de muerte encefálica), sino también en el perfil del donante de órganos. Por un lado, el tratamiento del paciente neurocrítico está incluyendo la realización de procedimientos más agresivos (p. ej., craniotomía descompresiva), que parecen disminuir la mortalidad asociada a esta patología. Pero, sobre todo, a lo largo de los años se ha producido en España un descenso extraordinario y afortunado de la siniestralidad por tráfico, en coincidencia evidente con la introducción de medidas legislativas de reforma de la seguridad vial16. Ante este fenómeno, si nuestro sistema de donación y trasplante hubiera mantenido inalterados los criterios a la hora de aceptar una persona fallecida como donante de órganos, la actividad de donación y trasplante en España hubiera descendido de manera dramática. Por el contrario, en un intento de adaptarse a la situación manteniendo (e incluso aumentando) nuestra actividad de trasplante, tanto la red de coordinación, como los equipos médicos y quirúrgicos, han ampliado de manera progresiva el grado de aceptación y utilización subsiguiente de órganos procedentes de donantes de edad avanzada, habitualmente fallecidos en el contexto de accidentes cerebrovasculares y no en accidentes de tráfico (figura 5). Comparados con un gran número de países europeos, nuestro sistema destaca por su extraordinaria actividad de donación utilizando órganos de donantes de edad avanzada, siempre en el contexto de una política no formalizada, pero sí real, de «old for old», a través de la cual prima la adecuación de edad entre donante y receptor, en lugar de la compatibilidad en términos inmunológicos17. Esta situación facilita el trasplante en el caso del receptor de edad avanzada. Por el contrario, el descenso cuantitativo de donantes jóvenes en nuestro país ofrece menores posibilidades de trasplante para aquellos receptores jóvenes en situación de insuficiencia renal avanzada y/o en tratamiento sustitutivo con diálisis. Es este segmento de la población el que puede beneficiarse de manera más evidente de la donación renal de vivo.
Conviene destacar también que el descenso de donantes jóvenes también afecta a la disponibilidad de otros tipos de órganos, incluyendo el páncreas. El trasplante simultáneo de páncreas-riñón se convierte en un procedimiento muy sensible en el momento actual por distintos motivos. De manera muy resumida, por el riñón joven asociado al páncreas compite no sólo el paciente diabético, sino también el receptor joven con problemas ya mencionados para encontrar un donante apropiado en términos de edad y especialmente en el paciente hiperinmunizado. El trasplante renal de donante vivo podría ayudar a solventar esta situación ofreciendo entonces la posibilidad de realizar de manera aislada el trasplante de páncreas.
La mejora en la seguridad del donante vivo
La realización de una nefrectomía en una persona sana no es inocua, si bien es cierto que el riesgo asumido se considera bajo a día de hoy. De este modo, el riesgo de mortalidad inmediata asociada al proceso de la donación renal de vivo se estima en un 0,03%18,19. También la probabilidad de sufrir complicaciones a corto plazo, como el sangrado o la infección, es bajo, si bien varía en función del procedimiento utilizado para la realización de la nefrectomía en el donante (oscilando entre un 0,6% y un 14%). En este sentido, la incorporación de la nefrectomía laparoscópica ha supuesto una mejora considerable en el postoperatorio inmediato del donante, con un más rápido restablecimiento y reincorporación a la vida social y laboral20. A largo plazo, la mortalidad vinculada a la donación de vivo no parece superior que la de la población general ajustada por edad y comorbilidad asociada18. El estado de salud del donante vivo es también similar y la repercusión de la donación en términos de función renal, albuminuria y cifras de tensión arterial parece mínima21. Por otro lado, los estudios de calidad de vida realizados en donantes vivos a largo plazo muestran resultados similares a los de la población general y, en algunos casos, la calidad de vida es mayor, pues a su situación general se une la satisfacción que produce la ayuda prestada22-24.
Si bien el conocimiento actual, acogido y reconocido por los profesionales y que ha hecho que, sin duda, el trasplante renal de vivo se reconsidere en nuestro país y en otros, hemos de reconocer la necesidad de hacer un seguimiento sistemático de los donantes de vivo en el tiempo. En este sentido, la construcción de herramientas de seguimiento de donantes vivos, incluso introducida como de obligado cumplimiento en la Directiva de Órganos sobre aspectos relativos a la Calidad y la Seguridad de órganos para trasplante, se convierte en uno de nuestros principales retos vinculados a la promoción de este procedimiento terapéutico25.
EL TRASPLANTE RENAL DE VIVO EN LOS ESTÁNDARES INTERNACIONALES
La donación de vivo en el contexto de la insuficiente disponibilidad de órganos para trasplante y el irregular reparto de los bienes en el mundo hacen que se planteen numerosas cuestiones éticas relativas a la selección del donante, la evaluación de las motivaciones en el donante, la posibilidad de comercialización y los aspectos relativos a la evaluación y el cuidado perioperatorio y postoperatorio del donante vivo en su dimensión médica, psicológica y social. Todo ello ha hecho que la donación de vivo haya sido objeto de estandarización en los diversos instrumentos legales disponibles a nivel internacional, instrumentos cruciales a la hora de desarrollar las legislaciones nacionales, incluyendo la Convención de Derechos Humanos y Biomedicina del Consejo de Europa26 y su Protocolo Adicional relativo a la donación y el trasplante de órganos27 y los Principios Rectores del Trasplante de la Organización Mundial de la Salud28. Estos documentos legales coinciden de manera indiscutible en una serie de principios fundamentales con respecto a la donación, incluyendo la necesidad de obtener un consentimiento informado, libre y expreso para la donación, la prohibición de la comercialización con el cuerpo humano, la necesidad de realizar una adecuada selección del donante y una evaluación del riesgo médico, psicológico y social y la necesidad del cuidado y seguimiento específico del donante después de la misma. En este sentido, destacan los criterios establecidos en documentos de consenso internacionales como son los producidos en el Foro de Amsterdam17,29, en el caso de la donación renal de vivo y el de Vancouver30,31 en la donación de vivo de órganos no renales.
Si bien estos principios fundamentales se han mantenido inalterados a lo largo del tiempo, destaca la variación que ha sufrido el papel que estas instituciones han otorgado a la donación de vivo, tal y como ha ocurrido en nuestro país.
OBSTÁCULOS IDENTIFICADOS PARA AUMENTAR EL TRASPLANTE RENAL DE DONANTE VIVO EN ESPAÑA Y SOLUCIONES
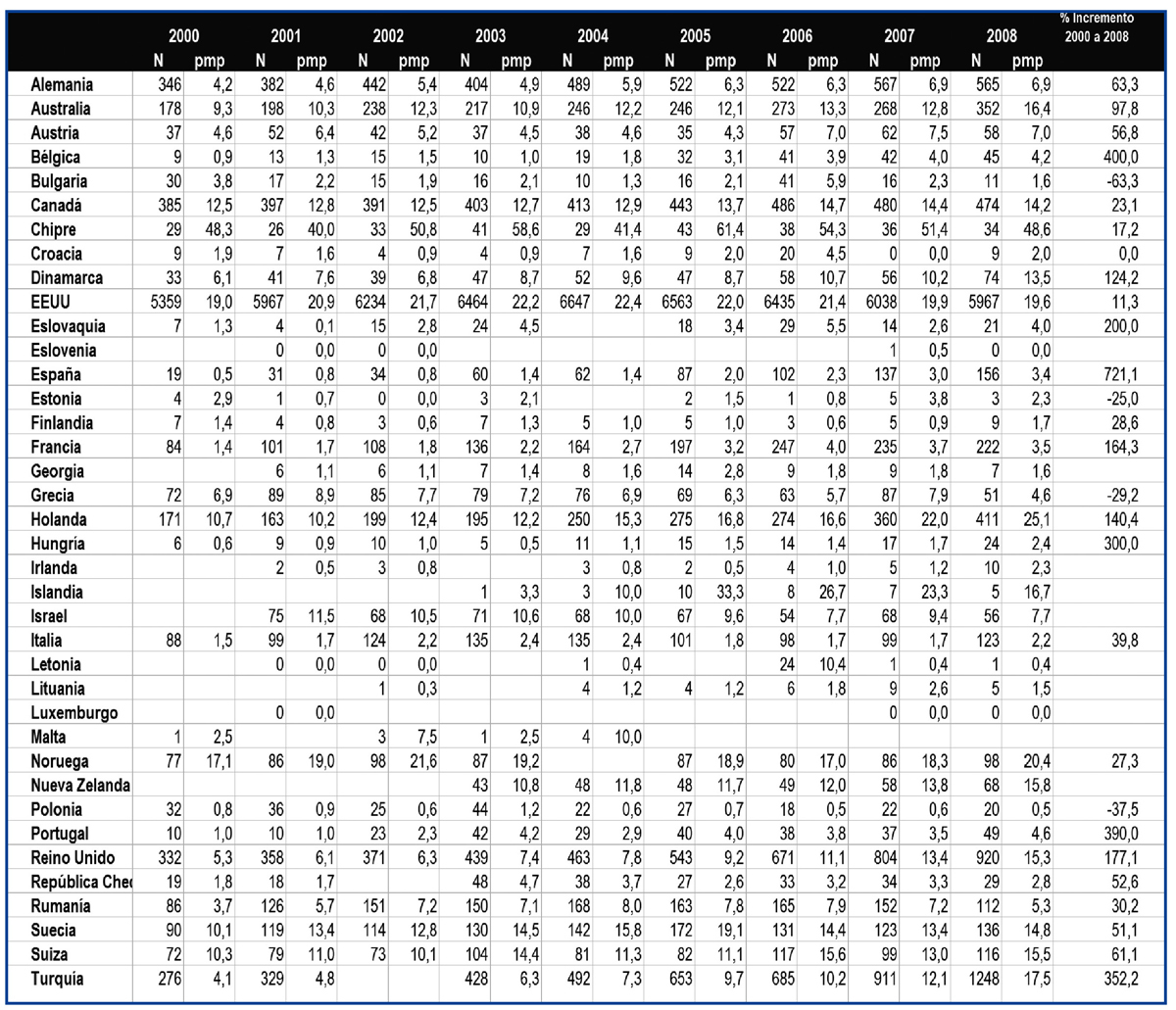
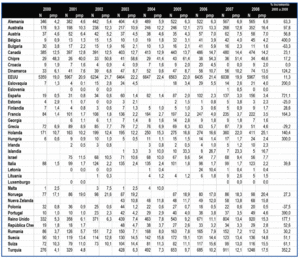
Pese a un progresivo incremento de la actividad de trasplante renal de vivo en España, todavía se identifican obstáculos que impiden un incremento mayor o quizás sea más conveniente decir una actividad más igualada entre centros y Comunidades Autónomas. En todo caso y considerando la actividad nacional, en la tabla 1 se pone de manifiesto cómo ha evolucionado la actividad de trasplante renal de vivo en países de nuestro entorno o con un marco socio demográfico y económico similar al nuestro en los últimos años. La evolución es ciertamente irregular pero, en términos generales, los países con escasa actividad presentan una actividad creciente. Los países nórdicos destacan de manera notable por su actividad y en EE.UU. llama la atención un discreto descenso en los últimos años que ha sido motivo de análisis por parte del sistema americano32.
Falta de experiencia por parte de algunos equipos de trasplante renal
El hecho de que la nefrectomía laparoscópica del donante vivo o los procedimientos mínimamente invasivos sean progresivamente reconocidos como la referencia internacional ha podido convertirse a su vez en un freno para el desarrollo del trasplante de vivo en algunos centros por falta de experiencia en este tipo de abordajes quirúrgicos. Es cierto que hemos de promover el desarrollo de estos nuevos abordajes, pero también lo es que el no haberlos desarrollado no debe constituir un impedimento para este tipo de actividad, como puede estar ocurriendo. Los nuevos abordajes deben considerarse un valor añadido y siempre con una adecuada información sobre las posibilidades existentes proporcionadas a los potenciales donantes y receptores. La falta de experiencia no se aplica únicamente a los aspectos quirúrgicos de la donación, sino también a otros, como la información sobre esta alternativa terapéutica a los receptores y a sus familiares, la evaluación médica del donante, con el establecimiento de unos límites seguros a la donación, la evaluación de los aspectos psicológicos y sociales, el seguimiento postdonación y otros. La formación en este sentido resulta fundamental.
El desarrollo de cursos de formación ha sido una de las acciones establecidas en nuestro país en los últimos años. Entre estos cursos, destacan la Reunión Internacional de Donante Vivo Hepático y Renal (anual desde el 2002) organizada por el Hospital Clínic i Provincial de Barcelona y el curso organizado por la ONT y uno de los centros más activos en España en trasplante renal de vivo, el equipo de la Fundació Puigvert de Barcelona. En su cuarta edición este año, este curso se dirige a hospitales que acaban de empezar o están dispuestos a iniciar un programa de trasplante renal de vivo, a nefrólogos de la consulta de enfermedad renal avanzada y a aquellos que trabajan en diálisis. La asistencia por parte de estos hospitales se ha concebido de tal manera que la representación es multidisciplinar, incluyendo nefrólogos, urólogos y coordinadores de trasplantes, que pueden actuar (y de hecho lo hacen en diversos hospitales) como facilitadores del proceso desde el punto de vista informativo, de evaluación y logístico.
La necesidad de llegar al profesional de manera eficaz es uno de los motivos por el que la Sociedad Española de Nefrología (S.E.N) y la ONT hayan decidido desarrollar la presente Guía Clínica sobre el trasplante renal de vivo, que se materializa en los próximos capítulos del presente documento.
Falta de indicación del trasplante de vivo
La no indicación por parte de los profesionales del trasplante renal de vivo y el no ofertarlo como una opción terapéutica adicional para pacientes con insuficiencia renal avanzada, idealmente en fase prediálisis, también constituye una limitación fundamental33. De este modo, en el año 2009, la actividad de trasplante renal de vivo en nuestro país fue de 5 pmp. Sin embargo, la actividad variaba sustancialmente en función de la Comunidad Autónoma de origen del receptor, de 0 pmp en varias Comunidades Autónomas, a casi 14 pmp en Cataluña.
El hecho de que el trasplante de donante vivo no se ofrezca como otra opción terapéutica de forma rutinaria se confirmó a través de una encuesta realizada en el año 2004 entre los pacientes en diálisis: el 59% de ellos aseguraba que no había recibido información sobre este tipo de trasplante y el 83,4% declaró que su equipo médico no le había informado acerca de esta opción terapéutica34. La situación actual a día de hoy es posible que sea sustancialmente diferente, pero la variabilidad antes objetivada pone de manifiesto la necesidad de fomentar que el nefrólogo ofrezca esta opción como una más para que los pacientes y sus familiares puedan tomar una decisión informada.
Para favorecer la interacción entre el profesional y sus pacientes, se han desarrollado distintas actividades en los últimos años, como documentos informativos que pueden servir de apoyo a los profesionales que atienden a pacientes con enfermedad renal avanzada y en los que activamente han trabajado profesionales del trasplante, asociaciones de pacientes, coordinaciones hospitalarias y autonómicas de trasplante y la propia ONT. En el último año, ALCER, la ONT y algunas coordinaciones autonómicas han desarrollado reuniones entre pacientes y profesionales dirigidas a la información y a fomentar el diálogo y la comunicación con los profesionales que les atienden.
Incompatibilidad ABO y prueba cruzada positiva entre potenciales donantes y receptores
Las barreras son completamente diferentes cuando se consideran las unidades con una destacada actividad de trasplante renal en vivo. Según los datos proporcionados por uno de los equipos más activos en nuestro país, hasta un 30% de las personas evaluadas como potenciales donantes de vivo son descartados durante el proceso debido a una incompatibilidad ABO o una prueba cruzada positiva. La situación estimada en EE.UU. es similar, con un 36% de probabilidad de que una persona presente una incompatibilidad ABO con otra en su población35 y un 30% de personas en lista de espera para trasplante renal sensibilizada para antígenos HLA36. Son dos las opciones disponibles para resolver estas situaciones: una de índole farmacológica y otra de índole organizativa. La primera se basa en la utilización de técnicas de desensibilización, ya utilizadas por algunos de nuestros equipos y que han permitido realizar 12 trasplantes renales de vivo ABO incompatibles en los últimos 2 años.
La opción organizativa se basa en lo que se ha denominado trasplante renal cruzado (cross over donation o kidney paired exchange en terminología anglosajona), concebido por Rapaport en el año 1986. Su idea consistía en que, si un potencial donante de una pareja X es incompatible con su potencial receptor, pero compatible con el receptor de una segunda pareja Y, que presenta incompatibilidad con su propio donante y viceversa, la situación podía revertirse intercambiando donantes (o riñones)37. Este procedimiento de trasplante renal cruzado no se desarrolló en la práctica hasta el año 1991 en Corea del Sur38. Con el paso de los años, se han ido desarrollando programas de envergadura nacional o regional en otros países, como EE.UU., Holanda y Reino Unido, programas que han contribuido a incrementar la actividad de donación renal de vivo en estos países y que han ido sofisticándose a lo largo de los años39-41. Dicha sofisticación incluye desde el desarrollo de programas informáticos que permiten una selección optimizada de parejas para el intercambio hasta la combinación del programa con la donación altruista, permitiendo que el programa beneficie a un mayor número de personas y repercuta favorablemente en la lista de espera de donante fallecido. El procedimiento de trasplante renal cruzado tiene ventajas e inconvenientes comparado con la aplicación de protocolos de desensibilización: más barato y menos agresivo para el receptor, pero logísticamente más complejo e implicando la pérdida del aspecto emocional vinculado a la donación renal directa.
Después de un proceso de consulta y la aprobación por parte del Comité de Trasplantes del Consejo Interterritorial, la idea de establecer un programa de esta naturaleza a nivel nacional se plasmó en nuestro país y fue desarrollada por un comité de expertos ad hoc convocado por la ONT. El programa, ya desarrollado, consta de tres elementos principales: una red de centros que participan en el programa tras su adscripción formal y previa verificación de que cumplen una serie de criterios preacordados, un registro nacional de parejas de donantes y receptores susceptibles de participar en el programa y un protocolo de actuación sujeto a una evaluación continuada. El protocolo establece los criterios de selección de las parejas, la dinámica de evaluación de posibilidades de intercambio, los criterios de selección y priorización de las parejas, el procedimiento como tal y el seguimiento posdonación y postrasplante. Fue en junio de 2009 cuando se llevaron a cabo los dos primeros trasplantes renales cruzados en España. Los dos hospitales que intervinieron fueron el Hospital Clínic i Provincial de Barcelona y el Hospital Virgen de las Nieves de Granada. Ambas parejas presentaban un problema de prueba cruzada positiva por sensibilización de los receptores a antígenos específicos presentes en sus donantes. Las intervenciones fueron un éxito y abrieron una nueva etapa en el trasplante renal de vivo en nuestro país, donde nuevas actuaciones, como la donación del buen samaritano, ya se han puesto en marcha y se espera obtener buenos resultados en un breve plazo de tiempo.
Figura 1. Actividad de trasplante renal de personas fallecidas y vivas (procedimientos pmp) para distintos países del mundo en el año 2008.
Figura 2. Actividad de donación de personas fallecidas (número absoluto y pmp) en España. Años 1989-2009.
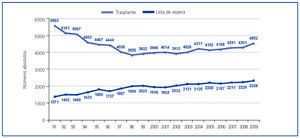
Figura 3. Actividad de trasplante renal y pacientes en lista de espera renal a 31 de diciembre (números absolutos) en España. Años 1991-2009.
Figura 4. Actividad de trasplante renal de donante vivo (números absolutos y pmp) en España. Años 1989-2009.
Figura 5. Evolución de las causas de muerte en los donantes de órganos en España. Años 1992-2009.
Tabla 1. Evolución de la actividad de trasplante renal de vivo (números absolutos y procedimientos pmp) en diferentes países. Años 2000-2008