Evaluar el valor de la prestación de servicios de diálisis concertada frente a la hospitalaria para el tratamiento de la enfermedad renal crónica en España mediante la metodología de análisis de decisión multicriterio.
MétodoSe utilizó el marco de evaluación EVIDEM (Evidence and Value: Impact on Decision Making) para el cálculo del valor estimado de ambos modelos de prestación de la diálisis (concertada vs. hospitalaria) mediante un taller virtual en el que participaron diferentes perfiles: directivos y gestores, profesionales y responsables de unidades y representantes de pacientes y familiares. Las puntuaciones se combinaron mediante un modelo lineal aditivo, que combinó la ponderación del modelo con la puntuación individual de los criterios, y cada valor se transformó a una escala entre el 0 y 1.
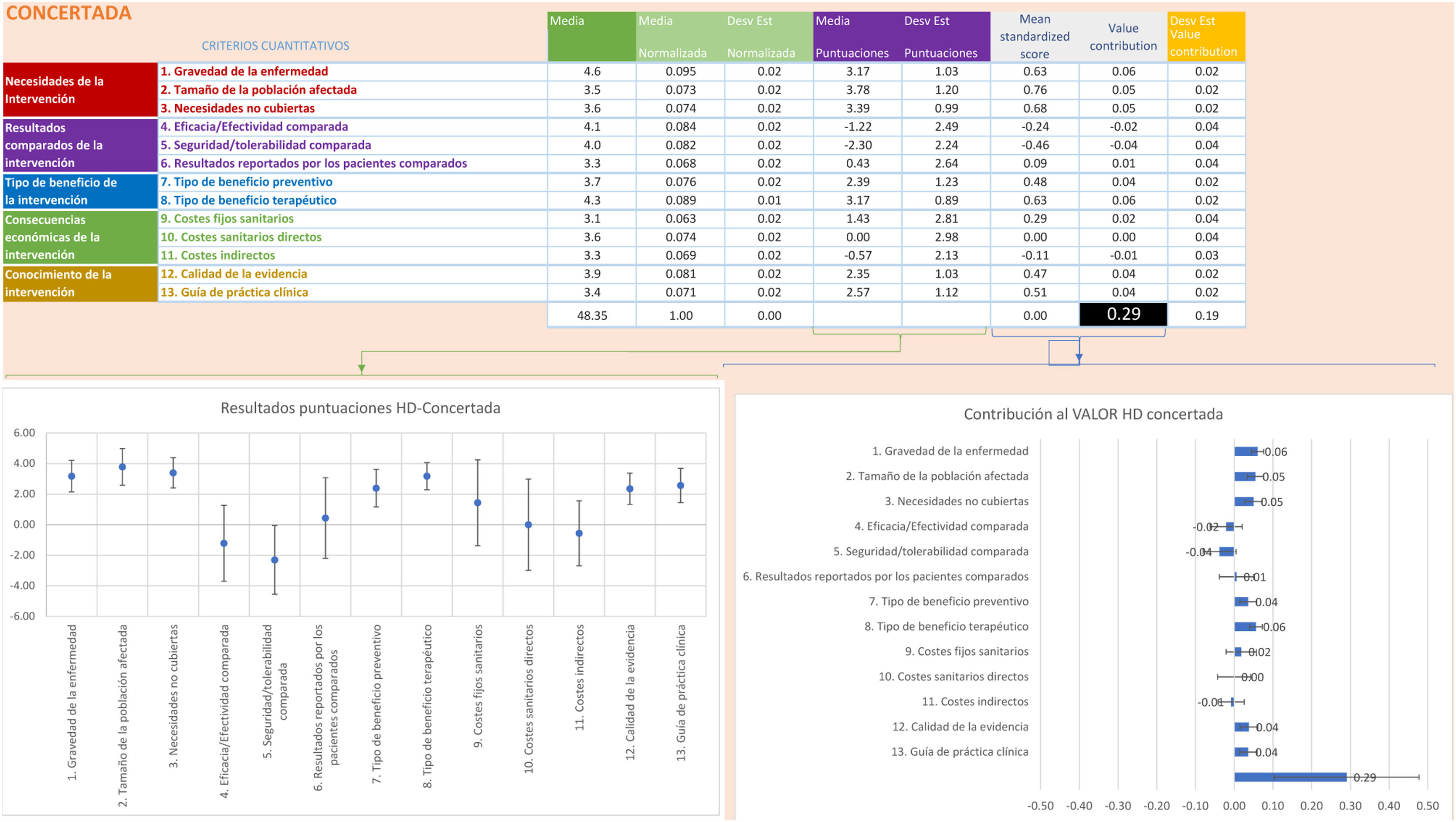
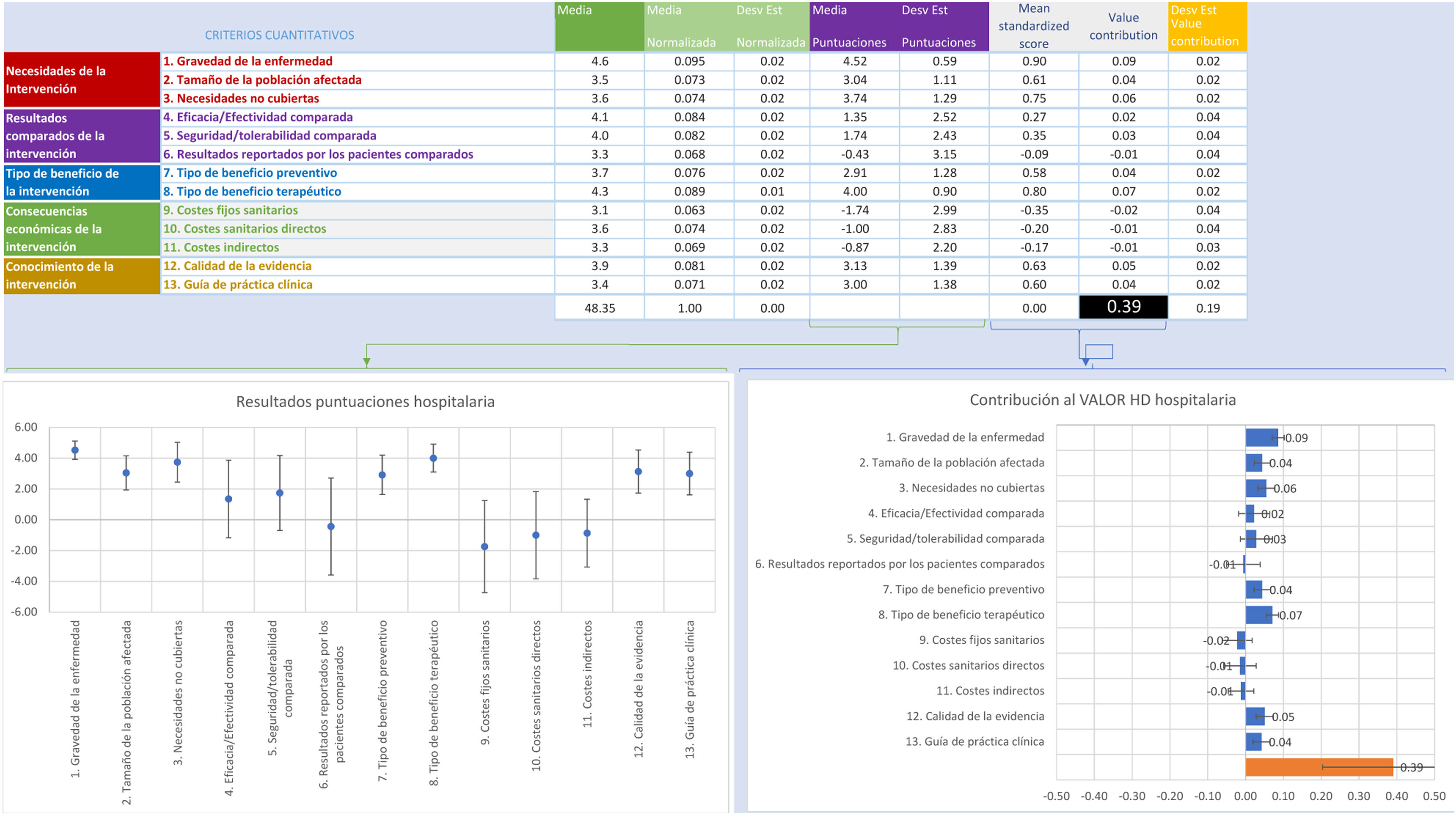
ResultadosLa estimación del valor para la diálisis concertada fue de 0,29 (DE: ±0,2) y de 0,39 (DE: ±0,2) para la diálisis hospitalaria. Todos los perfiles otorgaron un mayor valor a la hemodiálisis hospitalaria. El mayor valor para la diálisis hospitalaria fue de los pacientes (0,44); el menor valor medio fue de los directivos (0,36) y el rango para la diálisis concertada estuvo entre los pacientes (0,31) y los cargos intermedios (0,27).
ConclusionesLa hemodiálisis hospitalaria obtuvo un mayor valor que la diálisis concertada. En general, los panelistas afirmaron que resulta un ejercicio útil e interesante y que, en cierta medida, aporta seguridad en la toma de decisiones, ya que permite ordenar, racionalizar y considerar, de manera explícita y transparente, los diferentes criterios involucrados.
To evaluate the value of the provision of contracted versus hospital dialysis services for the treatment of chronic kidney disease in Spain using the multicriteria decision analysis methodology.
MethodThe EVIDEM (Evidence and Value: Impact on Decision Making) evaluation framework was used to calculate the estimated value of both dialysis delivery models (arranged vs. hospital) through a virtual workshop in which different profiles participated: directors and managers, professionals and heads of units and representatives of patients and relatives. The scores were combined using an additive lineal model, which combined the weight of the model with the individual score of the criteria, and each value was transformed to a scale between 0 and 1.
ResultsThe estimated value for arranged dialysis was 0.29 (DS: ±0.2) and 0.39 (DS: ±0.2) for hospital dialysis. All profiles gave a higher value to hospital hemodialysis compared to contracted hemodialysis. The highest value for hospital dialysis was for patients (0.44), with the lowest mean value for directors (0.36) and the range for arranged dialysis being between patients (0.31) and intermediate positions (0.27).
ConclusionsHospital hemodialysis obtained a higher value than concerted dialysis. In general, the panelists affirmed that it is a useful and interesting exercise and that, to a certain extent, it provides security in decision-making, since it allows ordering, rationalizing and considering, in an explicit and transparent manner, the different criteria involved.
Los decisores y gestores sanitarios deben introducir tecnologías sanitarias novedosas, sin perder de vista la sostenibilidad económica del sistema1. Para la toma de decisiones existen diferentes herramientas y metodologías para la planificación, priorización y asignación de recursos, entre las que destacan las del impacto presupuestario y la evaluación económica2. Sin embargo, estas herramientas no consideran criterios como la equidad o la carga de la enfermedad o, al menos, no de forma explícita3-5.
En el campo de la evaluación de tecnologías sanitarias, el análisis de decisión multicriterio (ADMC) se está erigiendo como una herramienta prometedora3. El ADMC es un conjunto de métodos que, complementando a otras técnicas, ayuda a la toma de decisiones en la priorización y uso de recursos basada en la evidencia y permite abordar problemas complejos a través de dimensiones múltiples5. El ADMC es una metodología que ordena de una forma explícita y ayuda en los procesos deliberativos, es decir, da soporte sin valor prescriptivo. Así, incorpora diferentes valores e intereses de manera explícita y trasparente, lo que lleva a mejorar el compromiso, la transparencia y la rendición de cuentas6-8. La creciente literatura sobre el ADMC en las decisiones sanitarias señala 3razones por las que este grupo de métodos puede representar una alternativa a la evaluación económica en los procedimientos de ETS9,10. En primer lugar, la inclusión de una lista de dimensiones de valor de una forma explícita; en segundo, la asignación de pesos cuantitativos entre los diferentes criterios de evaluación, de forma que su importancia relativa es incorporada de forma explícita, lo que mejora la transparencia del proceso de licitación de preferencias y la participación de los agentes implicados y, en tercer lugar, la posibilidad de incluirlos a todos en el proceso de evaluación del valor, lo cual contribuye a aumentar la legitimidad del proceso9,10.
El objetivo de este estudio fue evaluar el valor de la prestación de servicios de diálisis concertada frente a la hospitalaria para el tratamiento de la enfermedad renal crónica (ERC) en España mediante la metodología de ADMC. La ventaja de comparar estas 2maneras de prestación de servicios mediante esta metodología es que permite incorporar múltiples elementos, más allá de la eficacia, seguridad y precio en la toma de decisiones de financiación, provisión y priorización de los recursos sanitarios, a la hora de presentar 2alternativas en la prestación de un servicio asistencial.
MetodologíaEn un contexto de decisión multicriterio, las principales cuestiones son: 1) estructuración del problema e identificación de las alternativas; 2) revisión de la evidencia; 3) modelización (identificar y establecer los criterios de evaluación de las diferentes alternativas; medir y priorizar las intervenciones según los criterios establecidos; ponderar para obtener la importancia relativa de cada criterio y una evaluación general de cada intervención) y 4) deliberación3.
El desarrollo del taller de ADMC se realizó de forma virtual y se utilizó el marco EVIDEM (Evidence and Value: Impact on DEcision-Making), que está disponible de forma gratuita a través de su página web (The EVIDEM Collaboration)11. Este marco consta de 22 criterios (15 cuantitativos y 7 cualitativos) y en su selección se deben cumplir 3características: 1) amplios (que contemplen todos los ámbitos relacionados con el tema de salud que se trata); 2) relevantes (que sean clave para la decisión) y 3) explícitos, como elemento clave de transparencia y rendición de cuentas en la toma de decisiones.
Para la realización del ADMC se formó un grupo de 23 participantes, balanceando diferentes niveles de responsabilidad, del Sistema Sanitario Público de Andalucía (SSPA) formados por directivos y gestores (n=3), representantes de la Asociación para la Lucha Contra las Enfermedades del Riñón (ALCER) (n=2), profesionales ligados a la evaluación y gestión sanitaria (n=5), profesionales facultativos asistenciales (n=3), profesionales de enfermería de nefrología (n=5) y responsables de unidades de nefrología (n=3). Además, para tener en cuenta otras perspectivas organizativas, se invitó a 2responsables de nefrología de otras comunidades autónomas.
En una primera parte del taller, se ofreció a los participantes una sesión formativa sobre la metodología de ADMC, como herramienta de ayuda a la toma de decisiones, a cargo de un experto en evaluación de tecnologías sanitarias.
En la segunda parte, y antes de que los participantes conocieran la metodología a estudio, se procedió a la asignación de pesos al marco de evaluación: cada participante puntuaba cada criterio según importancia entre 1 (menos relevante) y 5 (más relevante).
Posteriormente, se les expuso a los participantes los resultados de la revisión de alcance de la literatura sobre el tema, según los diferentes dominios del marco de evaluación12. Para dicha revisión se consultaron las siguientes bases de datos: PubMed, Embase, Web of Science, CINAHL, Scopus y The Cochrane Library. Se incluyeron artículos que comparasen la diálisis concertada frente a la hospitalaria, según los diferentes criterios del marco EVIDEM.
Tras ello, cada participante puntuó los criterios absolutos (aquellos que no implican una comparación entre alternativas) entre 0 (valor más bajo) y 5 (valor más alto) y los criterios relativos (implican la comparación entre ambas modalidades de prestación de la diálisis) entre –5 y 5 puntos. Finalmente, se realizó una evaluación de los 7 criterios cualitativos, basándose en la evidencia disponible y la experiencia de los participantes.
El valor estimado para cada intervención se obtuvo mediante un modelo lineal aditivo, combinando la ponderación relativa de cada criterio con la puntuación reportada para cada intervención de cada criterio. Cada valor estimado se transformó en una escala de 0 a 100, para facilitar su interpretación y su desviación estándar (DE), que representa la síntesis del valor global de cada alternativa como expresión del grado en el que una de ellas es preferida a otra. Para comprobar el grado de coherencia y replicabilidad del análisis, se llevó a cabo la ponderación del modelo mediante una puntuación de los criterios entre 1 y 5.
Por último, aunque están disponibles diferentes programas para la el análisis de decisión multicriterio13, este equipo de investigación diseñó una herramienta en formato Microsoft Excel que permitía obtener y mostrar de una forma más explícita, dinámica y transparente la información recopilada. Al cierre del taller se discutieron los resultados entre los participantes, y se generó un debate final sobre la aportación de esta metodología y su aplicación a la toma de decisiones en diferentes ámbitos de la nefrología.
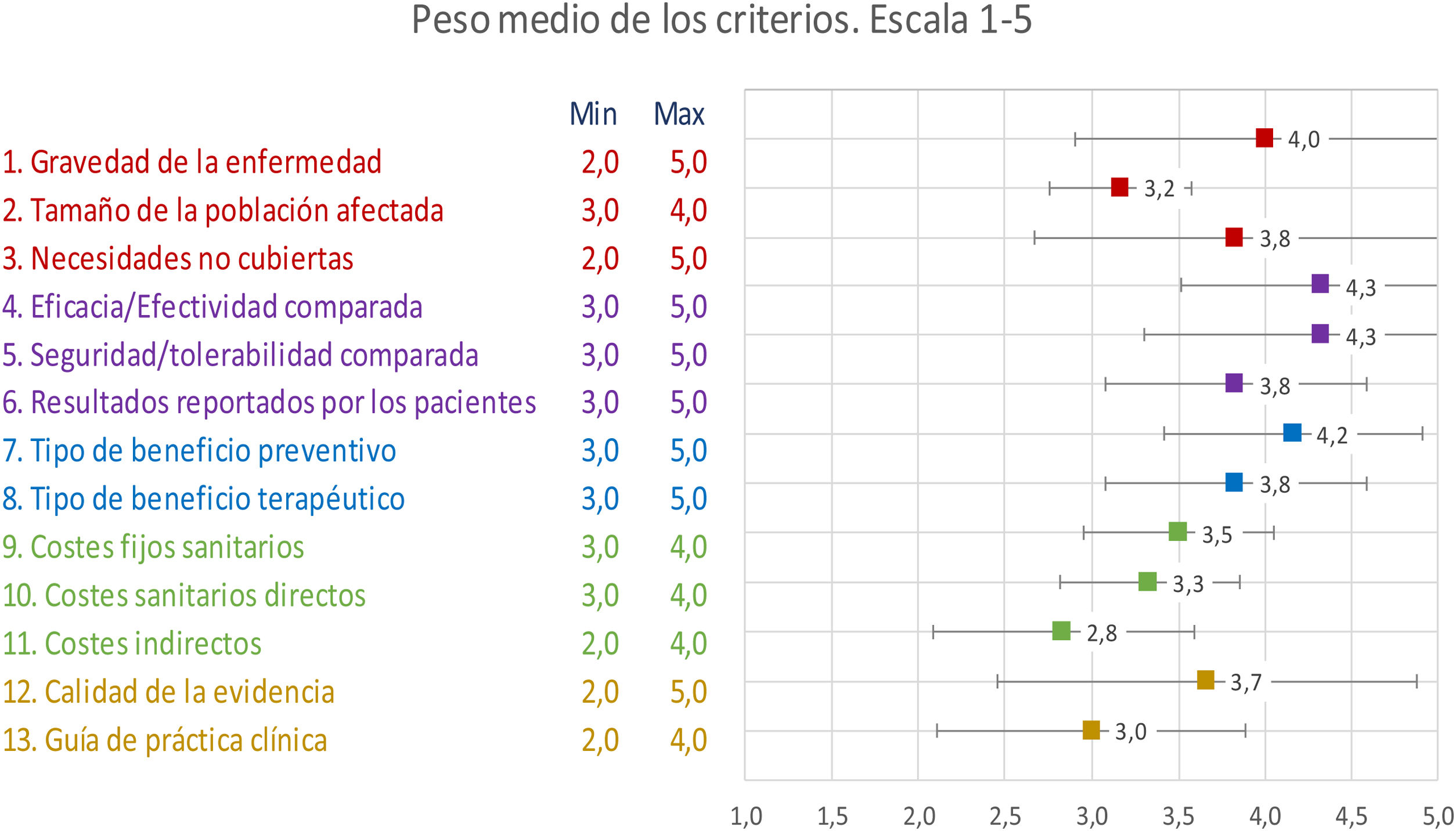
ResultadosEn la primera parte de la ponderación del modelo, los participantes del taller puntuaron todos los criterios por encima de 3 (sobre 5), a excepción del criterio de costes indirectos, que obtuvo una puntuación de 2,8 (DE: ±0,8). La mayor puntuación media fue de 4,3 para los criterios de «efectividad comparada» (DE: ±0,8) y «seguridad/tolerabilidad comparada» (DE: ±1,0) (fig. 1). Se observó una alta consistencia entre las puntuaciones mediante la escala 0 a 5 y la escala de 0 a 100 (en las figuras S1A-S1F del anexo Appendix A se recoge la puntuación media según el perfil profesional).
Con relación a las puntuaciones de los criterios absolutos, en la opción de diálisis hospitalaria, el criterio con mayor puntuación media fue «necesidades no cubiertas» con 3,8 (sobre 5) y con alta consistencia (DE: ±0,8); los otros criterios con media mayor fueron «gravedad de la enfermedad», «calidad de la evidencia» y «tipo de beneficio terapéutico» con puntuación de 3,3, con una desviación estándar que oscilaba entre 0,8 y 1,2. Por el contrario, el criterio con menor puntuación fue el de «tipo de beneficio preventivo» con puntuación DE 2,3 (DE: ±1,0). En cuanto a los criterios comparativos, el criterio con mayor puntuación fue «seguridad/tolerabilidad comparada» con una puntuación media de 1,2 (DE: ±2,6); el resto de los criterios oscilaba entre 0,3 (DE: ±3) para «resultados reportado por el paciente» y –0,2 (DE: ±3,1) para «costes indirectos» y «costes fijos sanitarios» (DE: ±2,5).
En la opción de diálisis concertada, la media más alta fue de 3,7 (DE: ±1,2) para el criterio de «tamaño de la población afectada», seguido de «necesidades no cubiertas» con una puntuación de 3,5 (DE: ±0,5). Por el contrario, la puntuación media más baja fue para «tipo de beneficio preventivo» con una media de 2,3 (DE: ±1,5). Las puntuaciones de los criterios relativos oscilaron entre 0,8 (DE: ±3,3) para el criterio «costes comparados de la intervención». Las más bajas fueron para «eficacia/efectividad comparada» y «costes no sanitarios comparados», con una puntuación de –0,8.
Cuando se analizaron las puntaciones según el perfil de los participantes, se observó que, en general, los directivos y gestores otorgaron una mayor puntuación a aquellas dimensiones relacionadas con el coste, mientras que los pacientes les otorgaron la menor puntuación. Por el contrario, el ítem de «calidad de la evidencia» obtuvo una menor puntuación entre los pacientes y tuvo la mayor puntuación media entre los evaluadores (fig. S1A-S1E del anexo Appendix A).
La estimación del valor global integra los pesos y puntuaciones de cada panelista en una escala entre 0 y 100. Así, en las figuras 2 y 3 se muestra la contribución media de cada criterio a la estimación del valor global de la diálisis hospitalaria y concertada, respectivamente. La estimación del valor de la diálisis concertada fue de 0,29 (DE: ±0,2) y para la diálisis hospitalaria de 0,39 (DE: ±0,2). Al analizar la puntación media del valor global, según el perfil profesional, se observa que todos los perfiles otorgaron un mayor valor a la hemodiálisis hospitalaria (rango: 0,44-0,36 para pacientes y directivos, respectivamente) que a la concertada (rango: 0,31-0,27 para pacientes y cargos intermedios, respectivamente) (figs. S2A-S2E del anexo Appendix B para diálisis hospitalaria y figs. S3A-S3E para diálisis concertada, según el perfil profesional).
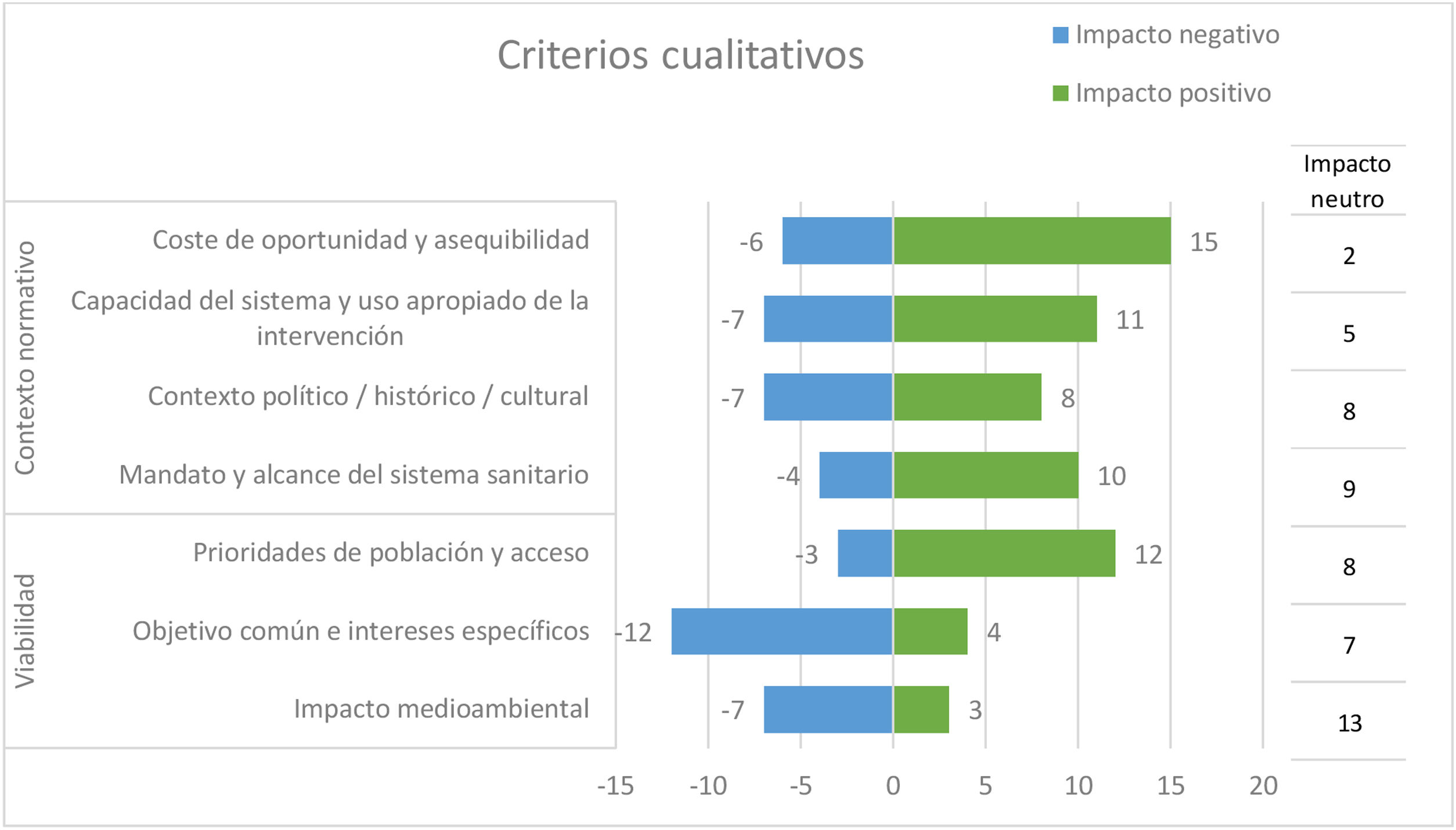
Finalmente, las personas participantes en el taller evaluaron el impacto de cada criterio cualitativo o contextual11, considerándose el criterio «objetivo común e intereses específicos» el que mostró un mayor impacto negativo (12 participantes lo puntuaron así). Por su parte, «coste de oportunidad y asequibilidad» y «prioridades de población y acceso fueron los dos criterios que mayor impacto positivo mostraron» (fig. 4).
DiscusiónEl uso del ADMC está cada vez más extendido en todo el mundo para las decisiones sobre atención de la salud con el fin de mejorar la coherencia y la transparencia de las decisiones políticas14. Las aplicaciones del ADMC se pueden clasificar en 2categorías12,15: 1) la distribución de recursos, asignando la prioridad en función del resultado de la aplicación del ADMC16 (decisiones de reembolso y autorización o distribución del presupuesto) y 2) la clasificación de alternativas terapéuticas para problemas clínicos concretos, la elaboración de guías clínicas o el incorporar preferencias de los pacientes en la toma de decisiones compartidas.
En este artículo se presenta una valoración, mediante la metodología ADMC, de 2alternativas, no excluyentes, en el ámbito de la prestación de un tratamiento para una enfermedad crónica de alta prevalencia cuya valoración no implica la asignación de los recursos hacia una modalidad u otra. Según el conocimiento de los autores, hay escasas experiencias en la aplicación de esta metodología para decisiones de esta naturaleza aplicadas al ámbito de la nefrología.
La complejidad de los sectores de la salud, la limitación presupuestaria y la necesidad de ofrecer servicios de alta calidad han llevado a las organizaciones sanitarias a adoptar nuevos enfoques gerenciales. Así, la externalización de los servicios ha sido considerada en los últimos años por los decisores en salud como una de las herramientas para la mejora de la organización, del desarrollo y de la productividad. La externalización de servicios es un mecanismo de asignación de algunas de las actividades de la organización a un proveedor externo. Entre las diferentes razones para la externalización están: la reducción de costes, el aumento de la eficiencia, que permite centrarse en aquellos procesos que aporten valor, la mejora de las habilidades, la reducción del tiempo de entrega del servicio y el aumento de la ventaja competitiva17,18.
La externalización de los servicios es especialmente relevante en el tratamiento de la enfermedad renal crónica; en nuestro país, la colaboración público-privada tiene un importante peso en el modelo de provisión de la diálisis y un gran número de pacientes reciben hemodiálisis en centros extrahospitalarios, mediante conciertos con las diferentes delegaciones de salud12.
La prevalencia de enfermedad renal crónica en España se ha situado en torno al 15% y los resultados han señalado que puede considerarse una condición cardiovascular19. Además, la enfermedad renal crónica supone un coste muy elevado20: llega a suponer el 3% del gasto sanitario total y requiere de una atención sanitaria que implica a multitud de profesionales sanitarios de diferentes niveles, con alta coordinación para una adecuada prevención, diagnóstico y tratamiento21. Teniendo en cuenta que nos situamos en un marco caracterizado por el alto coste que supone para el sistema sanitario el tratamiento de la insuficiencia renal crónica, en este trabajo se ha aproximado una medida que compara el valor que pueden aportar 2formas de provisión de servicios de la diálisis a través de centros concertados y hospitalarios. Una iniciativa similar desarrolló una metodología de evaluación multicriterio de centros de hemodiálisis basada en el valor de la atención sanitaria y entendida como la relación entre el beneficio para el paciente por unidad monetaria invertida. Se utilizaron 4criterios (desempeño clínico basado en la evidencia, mortalidad anual, satisfacción del paciente y calidad de vida relacionada con la salud) y el ADMC se utilizó en la fase de asignación de pesos o ponderación de criterios y subcriterios. Aunque el número de centros incluido en el estudio no fue elevado (n=5), los 3centros que proporcionaron el mayor valor fueron los centros concertados22.
Independientemente de los resultados, no cabe duda de que una aproximación al valor, a través del ADMC o de otra metodología similar, tiene la potencialidad de integrar percepciones distintas de todas las partes interesadas y crear un contexto para mejorar un tratamiento o la forma en la que se provee un servicio asistencial, innovar en procesos, pagar por el desempeño, mejorar en transparencia, etc. Además, los resultados pueden ser fácilmente comprendidos por los diferentes agentes implicados (por los pacientes y sus familiares, profesionales sanitarios de centros de diálisis, gestores, proveedores o decisores políticos) y reproducibles en distintos contextos de evaluación.
Al finalizar el taller, hubo un espacio para recoger las opiniones de los participantes sobre la aplicabilidad y utilidad de esta metodología. En general, los panelistas afirmaron que resulta un ejercicio útil e interesante y que, en cierta medida, aporta seguridad en la toma de decisiones, ya que permite ordenar, racionalizar y considerar de forma explícita los diferentes criterios considerados. Además, refirieron que el intercambio de opiniones entre los participantes enriqueció el proceso, especialmente por la diversidad de perfiles.
Estos aspectos son relevantes sobre todo en el contexto de las organizaciones, sanitarias, que se caracterizan por un alto nivel de complejidad y un entorno muy dinámico23. A pesar de que se les ofreció a los participantes una sesión teórica sobre el ADMC y que se intentó adaptar el lenguaje a todos los panelistas, estos afirmaron como dificultad la terminología utilizada, que requería cierta familiaridad, ciertas dudas con la interpretación de la evidencia proporcionada y el tipo de conceptos utilizados24, especialmente entre aquellos con menor experiencia en la evaluación de tecnologías sanitarias.
Este trabajo presenta varias limitaciones que pueden afectar a los resultados del estudio. En primer lugar, debido a la situación de pandemia, el taller se desarrolló de manera virtual, lo cual pudo afectar a la interacción entre los participantes y al debate generado. Por otro parte, la incertidumbre y la sobrecarga asistencial generada durante la pandemia imposibilitó la opción de realizar un retest posterior para evaluar la consistencia en las puntuaciones25.
Para esta evaluación se utilizó el marco de evaluación EVIDEM, pero es posible que este omitiera ciertos criterios relevantes en una evaluación tan específica como la que planteaba este trabajo26. No obstante, se solicitó a 3profesionales, no participantes en el taller, una evaluación individual previa, con la finalidad de considerar la adecuación de los criterios considerados en el objetivo del taller26. Se consideró que el marco EVIDEM abarcaba todos los aspectos relevantes para la evaluación, no requería complicados cálculos y se tenía experiencia en su utilización27.
Lo relevante del resultado no son los valores absolutos obtenidos, sino la comparación entre ambos valores. Así, la principal aportación del ADMC es el proceso deliberativo en sí mismo y la discusión de los resultados3,28. Así, según los resultados de este trabajo, el hecho de que los profesionales otorguen más valor a la diálisis hospitalaria que a la diálisis concertada debería traducirse en una priorización en la asignación de recursos sanitarios, toma de decisiones y formulación de políticas en salud.
FinanciaciónLa Escuela Andaluza de Salud Pública (Escuela Andaluza de Salud Pública), institución responsable de la gestión y desarrollo del proyecto, recibió financiación de Vifor Pharma. Vifor Pharma no tuvo ningún papel en el diseño del estudio, la recopilación y el análisis de datos, la decisión de publicar o la preparación del manuscrito.
Conflicto de interesesEl laboratorio que ha financiado este trabajo no participó ni intervino en las decisiones del grupo: elección del problema, selección de los participantes del taller, ni en el análisis, la redacción, presentación y aprobación del manuscrito. Los autores de este artículo declaran no estar sujetos a ningún conflicto de intereses relacionado con el tema que pueda afectar el diseño, análisis o presentación de resultados.
A Marta Trapero Beltrán de la Universidad Internacional de Cataluña, a David Epstein de la Facultad de Económicas de la Universidad de Granada y a Jaime Espín Balbino y Camila Higueras Callejón de la Escuela Andaluza de Salud Pública.
Los resultados de este trabajo fueron presentados en las XL Jornadas de Economía de la Salud (AES).