Antecedentes: El análisis del coste de la enfermedad renal crónica basado en datos individuales, por componentes y modalidades terapéuticas no ha sido publicado en España. Objetivos: a) Estudiar los costes sanitarios de un año de tratamiento con hemodiálisis (HD), trasplante renal (TxR) de cadáver y reno-páncreas (TxRP), y de la enfermedad renal crónica avanzada (ERCA) E4 y E5. b) Evaluar la eventual relación entre disparidad sociocultural, costes y modalidad de tratamiento. Métodos: Estudio observacional de: 1) 81 pacientes con ERCA (53 E4 y 28 E5); 2) 162 con más de 3 meses en HD y 3) 173 con más de 6 meses Tx (140 TxR y 33 TxRP). Los costes se evaluaron en cinco categorías: 1) sesiones de HD, 2) consumo farmacéutico, 3) hospitalizaciones, 4) atención ambulatoria y 5) transporte. Se realizó una encuesta de parámetros sociodemográficos. Resultados: El impacto económico de la HD fue de 47 714 ± 18 360 € (media ± DS), el del Tx de 13 988 ± 9970 €, y el de la ERCA 9654 ± 9412 €. El coste de la HD fue el más elevado en todas las partidas económicas. Los costes fueron similares entre TxR y TxRP. En ERCA, a mayor deterioro renal, mayor coste (E4 7846 ± 8901 frente a E5 13 300 ± 9820, p < 0,01). Los pacientes Tx tenían mejor estatus sociocultural, mientras que los de HD presentaban el peor perfil. No encontramos diferencias en los costes entre los tres grupos socioculturales. Conclusiones: La HD conlleva el mayor impacto económico en todas las partidas, incrementando cinco veces el coste del paciente ERCA y tres veces el del Tx. Optimizar la prevención precoz y el Tx, llegado el caso, deben ser estrategias prioritarias. Este análisis invita a reflexionar acerca de si el estatus sociocultural puede influir en ventajas de oportunidades para el Tx.
Background: The cost analysis of chronic kidney disease based on individual data for treatment methods and components has not been published in Spain. Objectives: a) To study the health costs of a year of treatment with haemodialysis (HD), deceased donor renal transplantation (RTx), renal-pancreas transplantation (RPTx), and S4 and S5 advanced chronic kidney disease (ACKD) b) Assess the potential relationship between sociocultural diversity, costs and treatment method. Methods: Observational study of: 1) 81 patients with ACKD (53 S4 and 28 S5) 2) 162 with more than 3 months on HD and 3) 173 with a Tx for more than 6 months (140 RTx and 33 RPTx). The costs were assessed in five categories: 1) HD sessions, 2) drug intake, 3) hospitalisation, 4) outpatient care and 5) transportation. We carried out a survey with socio-demographic parameters. Results: The financial impact of HD was €47,714±18,360 (mean±SD), that of Tx €13,988±9970, and that of ACKD €9654±9412. The cost of HD was the highest in all financial items. The costs were similar between RTx and RPTx. In ACKD, the greater the renal deterioration, the greater the cost is (S4 €7846±8901 versus S5 €13,300±9820, P<.01). Tx patients had the best sociocultural status, while HD patients had the worst profile. We did not find differences in costs between the three sociocultural groups. Conclusions: HD has the greatest financial impact in all items, five times higher than the ACKD patient cost and three times than the Tx patient cost. Optimising early prevention and Tx, if appropriate, must be priority strategies. This analysis invites us to think about whether sociocultural status can have an influence on opportunities for Tx.
INTRODUCCIÓN
La población afecta de enfermedad renal crónica (ERC) y la necesidad de tratamiento renal sustitutivo (TRS) crecen constantemente1,2. Esto se debe, fundamentalmente, al aumento de la población añosa y diabética3. El TRS es un componente muy importante del gasto de salud, dado que, aunque el volumen de enfermos es menor del 0,1 % de la población, el presupuesto de salud es del 2,5 % para esta población4. Según datos del estudio EPIRCE (Epidemiología de la Insuficiencia Renal Crónica en España), la población española que padece ERC en estadios (E) avanzados 4 y 5 (ERCA) es aproximadamente el 0,3 % (unos 130.000 individuos)2, debiendo añadir unos 50.000 pacientes en TRS: 51 % trasplantados renales (TxR), 44 % en hemodiálisis (HD) y 5 % en diálisis peritoneal (DP)5.
Dentro de la economía de la salud, el coste juega un papel relevante, especialmente en las enfermedades crónicas, como son la ERC y la diabetes, dado el envejecimiento de la población y el progresivo número de pacientes expuestos. Por lo tanto, los elevados costes sociales y económicos del tratamiento deben ser objeto de una atención prioritaria6. Sin embargo, la información disponible a nivel nacional es escasa y está centrada fundamentalmente en la HD7,8. En cualquier caso, las comparaciones entre estudios son muy complicadas, ya que la estimación del coste varía según se incluyan o no los distintos componentes, tanto directos como indirectos. Asimismo, suele existir una gran variabilidad en función del carácter público o concertado de los centros y el uso diferencial de los recursos. Más complicada es aún la comparación de costes entre países con modelos de atención sanitaria diversos, tanto en financiación como en provisión de servicios9-11.
Aun considerando estas dificultades, el conocimiento y análisis del coste es tan importante como necesario6. Con esta información podemos alcanzar una visión del efecto de la enfermedad sobre la utilización de los recursos. Por otra parte, el conocimiento de la distribución del coste entre sus distintos componentes permitiría identificar áreas de ineficiencia que hagan posible una mejor asignación de recursos12.
Numerosos estudios han demostrado que el TxR y la DP son sensiblemente coste-efectivos cuando se comparan con la HD13-16. En nuestro medio, disponemos de información heterogénea sobre el coste de la HD y la DP; sin embargo, el del tratamiento del paciente con ERCA no ha sido analizado en nuestro país, ni tampoco se dispone de datos pormenorizados en el paciente trasplantado.
Nuestro objetivo ha sido estudiar el impacto económico del tratamiento con HD, TxR de cadáver y reno-páncreas (TxRP), y del manejo de la ERCA E4 y E5 (aún no en diálisis). Un objetivo secundario fue conocer el perfil demográfico y sociocultural de esta población, y su eventual asociación con el coste y la modalidad de tratamiento.
MATERIAL Y MÉTODOS
Diseño
Estudio de costes sanitarios directos, observacional, de un año de tratamiento, a pacientes afectos de ERCA y en TRS mediante HD, TxR y TxRP. La población estudiada corresponde al Área Norte de Salud de la provincia de Santa Cruz de Tenerife, y el centro de referencia al Hospital Universitario de Canarias (HUC). Esta región tiene una población de aproximadamente 400.000 habitantes.
Sujetos de estudio
Se evaluaron tres poblaciones, cuya encuesta inicial se realizó entre noviembre de 2009 y diciembre de 2010, y la recogida de información finalizó en diciembre de 2011. Los enfermos que completaron al menos seis meses de seguimiento fueron incluidos en el análisis final y la asignación de costes se extrapoló a un año. Aquellos que no alcanzaron los seis meses de seguimiento fueron excluidos por considerarse insuficiente el período de estudio. Asimismo, los criterios de exclusión fueron: 1) pacientes cuyas circunstancias o enfermedad pudiesen interferir con el desarrollo del estudio (por ejemplo, consumidores de drogas, personas con déficit o alteraciones cognitivas); 2) negativa o imposibilidad de otorgar su consentimiento informado; 3) falta de adherencia a las recomendaciones médicas o de colaboración por parte del paciente o de su familiar responsable.
Finalmente se incluyeron:
En seguimiento en consulta de ERCA del HUC: 81 pacientes, 53 E4 y 28 E5.
Pacientes en HD que llevaran al menos tres meses en esta modalidad: 85 pacientes del HUC y 77 pacientes del Hospital Tamaragua. Se trata de dos centros concertados con un costo por diálisis establecido en un concierto.
En seguimiento en consulta de TxR del HUC que llevaran trasplantados al menos seis meses: 140 portadores de TxR y 33 de TxRP.
Costes sanitarios
Definimos «coste» como el consumo de bienes y servicios valorado en dinero, para conseguir un determinado objetivo o producto. Con el fin de estimarlo hemos utilizado el método del coste de la prevalencia, es decir, los costes directos sanitarios atribuibles a la existencia de la enfermedad en el año de estudio17. Estos fueron organizados en cinco categorías principales: 1) sesiones de HD, 2) consumo farmacéutico, 3) hospitalizaciones, 4) atención ambulatoria en consultas, urgencias, pruebas y exploraciones complementarias, y 5) uso de transporte.
Sesiones de hemodiálisis
Para el coste específico de la sesión de HD hay diferentes modelos según los países. El aplicado en nuestro medio es el más frecuente en el entorno europeo, es decir, a tanto por diálisis, ajustándose a un protocolo de actuación. En el Boletín Oficial de Canarias18 esta modalidad tiene definida una única actividad que se tarifa: la sesión de HD, con cierta variabilidad en función de los centros y las prestaciones. El precio de la HD conforme al concierto establecido incluía el coste del material fungible, con un suplemento para membranas especiales admitido para el 10 % de los pacientes, amortización de material no desechable, personal y medicación administrada durante la sesión de HD, con excepción de los agentes estimulantes de la eritropoyesis (AEE). De esta forma, hemos aplicado 146 € para la unidad extrahospitalaria del HUC y 158 € para el Hospital Tamaragua. No se tipificaba un reembolso diferencial en función del número de horas por sesión, ni modalidad de tratamiento. Las exploraciones periódicas que se realizaban a estos pacientes estaban incluidas en el reembolso por diálisis, por lo que no se incluyeron en un epígrafe aparte. La pauta habitual de HD en todos los centros fue de cuatro horas, tres veces en semana.
Gasto farmacéutico
La información sobre el consumo de fármacos y de material diagnóstico para el autocontrol se extrajo de las bases de datos clínicas y de las encuestas realizadas a los pacientes y/o sus familiares. El coste se obtuvo calculando el precio de cada unidad en euros, multiplicado por la dosis. Los costes se obtuvieron de diferentes fuentes, como es la Base de Datos del Medicamento del Colegio Farmacéutico, y los precios de venta oficiales de los laboratorios farmacéuticos. Este gasto se ha expresado en euros/paciente/día o año, según procediera, en la presentación de los resultados. En este estudio no se han considerado las bonificaciones que ofrecen muchas empresas farmacéuticas en distinto formato.
Hospitalizaciones
El volumen de ingresos hospitalarios se obtuvo de los dos centros donde hayan ingresado. Se ha extraído el número total de ingresos durante el período de estudio y aplicado las fracciones atribuibles de morbilidad para cada código diagnóstico de la Clasificación Internacional de Enfermedades (CIE-9-MC) y su posterior procesamiento por grupos relacionados por el diagnóstico (GRD). Los GRD, como sistema de ajuste de riesgo de pacientes, incorporan un estimador de coste, siendo una medida de la complejidad media de los pacientes atendidos, y los «pesos relativos», o nivel de consumo de recursos atribuibles a cada tipo o grupo de pacientes19. El coste medio de cada uno de los GRD se obtuvo del Sistema de Información Sanitaria del Ministerio de Sanidad y Consumo.
Atención ambulatoria
La atención ambulatoria comprende las consultas hospitalarias o en centros de atención primaria, los accesos vasculares para HD realizados de forma ambulatoria, y los estudios complementarios y de imagen. La información sobre la utilización de estos recursos sanitarios se obtuvo de tres fuentes: revisión de las historias clínicas, revisión de los registros electrónicos de los hospitales, y de la encuesta realizada a los pacientes y/o sus familiares. Para la asignación del coste de las consultas y de los estudios complementarios se emplearon las tablas de facturación del HUC, las tablas de reembolso establecidas por el Sistema Canario de Salud (SCS) y las imputaciones a procedimientos publicadas en el Boletín Oficial de Canarias18.
Transporte
A las sesiones de HD debe añadirse el coste por el uso del transporte a los centros. Este gasto se obtuvo de las tablas de reembolso establecidas por el SCS por el uso de automóvil particular, taxi, autobús sanitario, ambulancia no medicalizada y medicalizada. También se recogió el eventual uso del transporte para el desplazamiento a consultas o pruebas de imagen.
Variables sociodemográficas
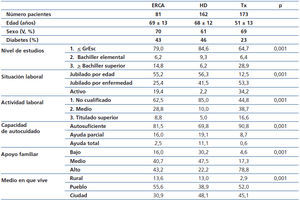
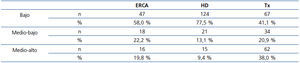
Se realizó una encuesta de tipo genérico al paciente y/o a un familiar, según las circunstancias individuales. Se recogieron los siguientes parámetros: edad, sexo, enfermedad de base, nivel de estudios, situación y actividad laboral, capacidad de autocuidados, apoyo familiar, medio en el que vive (urbano, rural). A continuación y con objeto de simplificar el análisis, se sumaron y agruparon las puntuaciones conforme al nivel de estudios y la actividad laboral. De esta forma, los pacientes fueron clasificados en tres grupos de estatus sociocultural: 2 puntos: muy bajo; 3 puntos: bajo-medio; > 3 puntos: medio-alto.
Análisis de los datos
Los resultados de este estudio son fundamentalmente descriptivos, por lo que se han empleado exclusivamente test estadísticos básicos. Dado que los valores de coste tenían cifras extremas en algunos pacientes, se produce entonces una distribución asimétrica hacia valores elevados. Esto se pone en evidencia porque la media es superior a la mediana, especialmente en los capítulos de gastos de hospitalización y consultas, no utilizadas en muchos casos. Para este tipo de datos con múltiples valores extremos, la mediana debe considerarse un parámetro de comparación más robusto; sin embargo, la media aritmética se considera más informativa del coste total para la toma de decisiones sobre política sanitaria20-24. Finalmente, presentamos los resultados en ambos formatos, media ± desviación estándar (DS) y mediana (rango intercuartil [RI]). Los análisis estadísticos se realizaron con el programa SPSS 17.0 para Windows (SPSS Inc, Chicago, ILL).
RESULTADOS
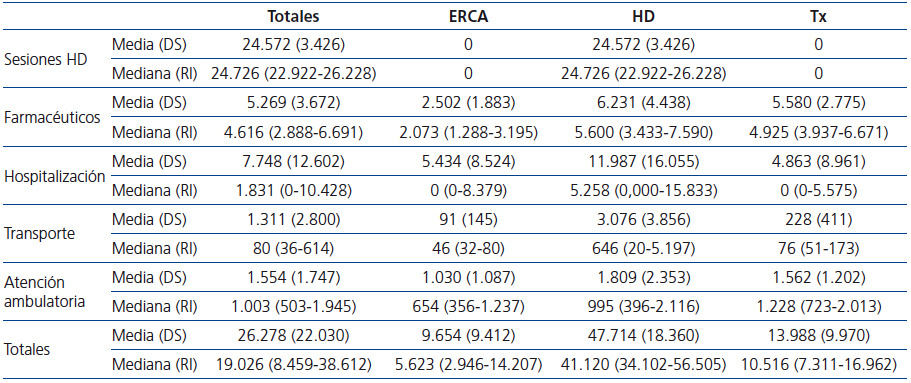
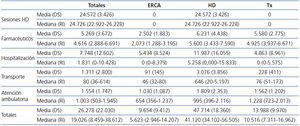
Analizando el coste anual por modalidades de tratamiento, el impacto económico más importante lo tiene la HD, que supera en más de tres veces el tratamiento del paciente trasplantado y en casi cinco veces el del paciente ERCA. La explicación parece sencilla: el mayor coste está representado por la técnica de HD, inexistente en los pacientes trasplantados o ERCA. En cualquier caso, el coste del paciente en HD siempre es más elevado en todas las partidas económicas. En la tabla 1 se exponen la media (DS) y la mediana (RI) de los costes pormenorizados por partidas y por modalidades terapéuticas.
Coste de las sesiones de hemodiálisis
Con el modelo adoptado, el coste de las sesiones de HD resulta prácticamente idéntico para todos los pacientes según el centro concertado, independientemente de la comorbilidad, el estatus sociocultural o el lugar de residencia. Solamente se apreciaron diferencias en aquella pequeña proporción de enfermos que recibían más de tres sesiones semanales. Este coste, como hemos mencionado, se aglutina en un reembolso estipulado por el SCS. El coste paciente/año promedio fue próximo a los 25.000 € (tabla 1).
Costes farmacéuticos
Los costes farmacéuticos por modalidades terapéuticas demostraron que también la HD conlleva el mayor coste, seguida muy cerca por el trasplante, mientras que esta partida en los pacientes ERCA se reduce a menos de la mitad (tabla 1).
Costes por hospitalización
El impacto económico de la hospitalización es menor de lo que a priori pudiera parecer. Esto se debe a que la proporción de pacientes que no ingresan es considerable, reduciéndose así el coste medio. Nuevamente, el mayor impacto económico lo produce la HD, que es de media el doble que el coste de los pacientes con ERCA o trasplantados (tabla 1). La proporción de pacientes que ingresaron al menos una vez también se mantiene según modalidades: el 68 % de los pacientes en HD ingresaron una o más veces, mientras que solo lo hicieron el 41 % y el 40 % de los pacientes con ERCA y trasplantados, respectivamente. Si consideramos solamente los costes de aquellos que se hospitalizaron al menos una vez, el impacto económico por modalidades de tratamiento se atenúa considerablemente: ERCA 13.339 ± 8.539 €, HD 17.655 ± 16.726 € y trasplante 12.193 ± 10.604 €.
Atención ambulatoria
Los costes por atención ambulatoria no son muy relevantes y no tan dispares entre modalidades, representando un promedio de 1.000-1.800 € al año por paciente.
Transporte
El impacto económico del transporte es mínimo en los pacientes con ERCA o trasplante, mientras que alcanza los 3.000 € en HD, pues necesitan un desplazamiento trisemanal, lo que representa el 6 % del coste total del tratamiento y el 12,5 % del coste de la HD.
Costes por modalidad de trasplante renal
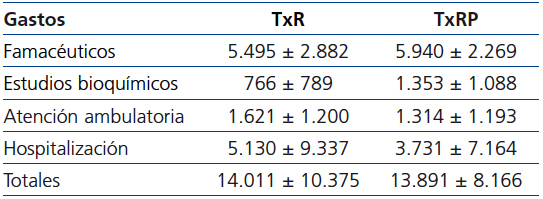
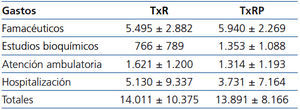
En la tabla 2 apreciamos que los costes globales y pormenorizados de un año de tratamiento, a partir del sexto mes del trasplante, no fueron significativamente diferentes entre el TxR y el TxRP.
Costes por estadio de enfermedad renal crónica avanzada
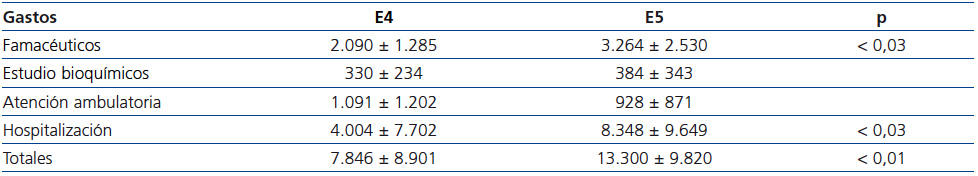
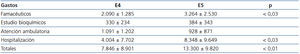
En este apartado se apreciaron diferencias importantes en cuanto a los costes y el grado de daño renal (tabla 3). Los pacientes en E5 mostraron un gasto significativamente mayor que aquellos en E4, especialmente en fármacos y hospitalización. Con todo, siguen siendo, aproximadamente, un 30 % más bajos que los observados en HD, y superponibles a los imputados a los pacientes trasplantados.
Asociación entre coste y parámetros socioculturales
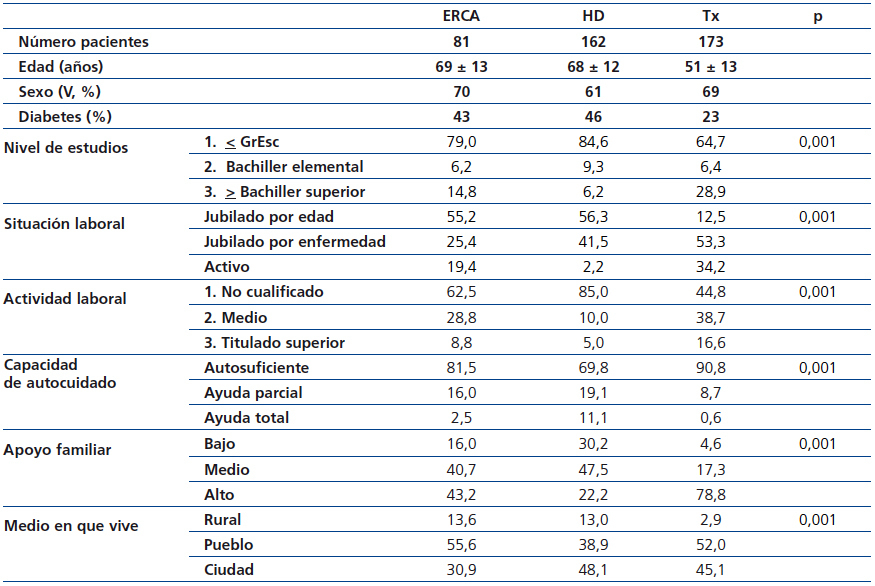
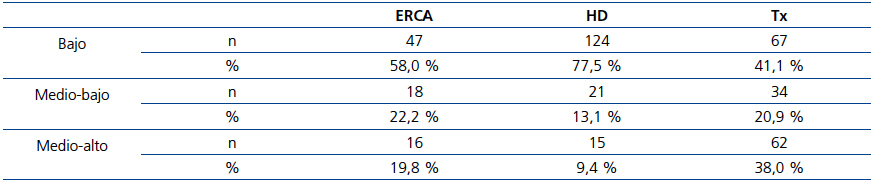
En la tabla 4 se describen los datos sociodemográficos por modalidades de tratamiento. En ella observamos que el grado de deprivación sociocultural es considerable, entendiendo como tal el conjunto de circunstancias que pueden obstaculizar el normal acceso a la salud de las personas que viven inmersas en ambientes de pobreza cultural y material.
De esta forma, observamos que los pacientes portadores de trasplante tenían mejor posición sociocultural, mientras que aquellos en HD presentaban el peor perfil. Aproximadamente, el 85 % de los pacientes en HD no habían completado el graduado escolar y tenían un trabajo no cualificado. Asimismo, este análisis también mostró que la capacidad de autocuidado y apoyo familiar guarda paralelismo con el nivel sociocultural y, por consiguiente, era superior en la población trasplantada. De todas formas, en la población trasplantada el 65 % de los enfermos no había completado el graduado escolar (tabla 5). La población ERCA mostró un perfil intermedio. Globalmente, el perfil sociocultural bajo, como cabía esperar, era más manifiesto en zonas rurales o pueblos.
Cuando analizamos los costes pormenorizados en los tres grupos socioculturales, no se encontraron diferencias relevantes, incluso categorizados por modalidad terapéutica. El gasto de transporte fue menor en los enfermos de mayor nivel sociocultural, poniendo en evidencia que utilizan con más frecuencia sus propios medios.
DISCUSIÓN
En este estudio analizamos por primera vez los costes del tratamiento del paciente con ERCA E4 y E5, TxR y TxRP, para una región concreta, basándonos en datos individuales y no en presupuestos globales. Los autores somos conscientes de que las imputaciones realizadas a las distintas partidas económicas son difíciles de extrapolar, dadas las variaciones del costo en distintas regiones y los bruscos cambios presupuestarios a que estamos asistiendo. Sin embargo, puede resultar de utilidad el análisis proporcional de cada partida y para cada modalidad de tratamiento.
El mayor escollo en el desarrollo del trabajo ha sido la imposibilidad de incluir la modalidad de DP, siendo esta una alternativa coste-efectiva para la sostenibilidad del TRS21-23. Al inicio del estudio el número de pacientes en nuestro centro era escaso y, aunque la tasa de incidentes crecía, también sufríamos rápidas pérdidas de técnica por trasplante o bien por cambio transitorio o definitivo a HD. Al no poder incrementar el número de pacientes seguidos en el tiempo, desistimos de analizar esta modalidad terapéutica. En general, las series europeas estiman una reducción del coste de la DP con respecto a la HD dentro una amplia banda del 30-70%13,22,24, lo que la acerca a los costes del TxR. Sin embargo, un artículo reciente de Lamas Barreiro25 cuestiona las imputaciones de los costes, reabriendo el debate sobre las ventajas económicas de la DP. De hecho, la incorporación de suplementos biocompatibles, de poliglucosa o la automatización la encarece por encima incluso de la HD4.
Coste del tratamiento renal sustitutivo por modalidades terapéuticas
En la tabla 1 destacamos que el coste del paciente en HD era casi cinco veces mayor que en ERCA y más de tres veces superior al trasplante. Un análisis más pormenorizado por partidas económicas nos mostró que la HD es más cara principalmente por el coste de las sesiones de HD, pero también lo es en todas las partidas económicas, especialmente la hospitalización, que duplica los costes de las otras dos modalidades. Sin embargo, el coste de hospitalización del paciente trasplantado es muy similar al del paciente con ERCA.
Clásicamente se describe el TxR como la opción terapéutica más eficiente y de menor coste a partir del segundo año. Sin embargo, nuestros datos apuntan a que las ventajas económicas del trasplante se constatan al menos desde el sexto mes. Haller et al.13 publicaron recientemente un estudio de costes en Austria similar al nuestro. A pesar de tratarse de países con estructuras y circunstancias socioeconómicas diferentes, los costes durante el segundo año de tratamiento son ligeramente inferiores al nuestro en HD (media ± DS: 40.000 ± 10.900 frente a 47.700 ± 18.400) y algo superior para el TxR (17.200 ± 13.000 frente a 14.000 ± 10.000).
Dentro del apartado específico del trasplante, los costes de las dos modalidades (TxR y TxRP) no presentaron diferencias importantes, lo que sugiere que el TxRP no conlleva mayor coste a partir del sexto mes. Desafortunadamente, no se dispone de otros estudios que nos permitan establecer comparaciones.
Respecto al paciente con ERCA, en España no se han publicado datos, de tal forma que los nuestros pueden aportar un novedoso precedente para la estimación epidemiológica de su coste. Según los resultados del estudio español EPIRCE2, la prevalencia de ERC E4 y E5 es del 0,27 (118.800 individuos) y 0,03 % (13.200 individuos), respectivamente. Con estos datos y el coste anual extraído de nuestro estudio, podemos inferir que, en el caso de que todos estos pacientes estuvieran detectados y controlados en una consulta ERCA, el montante económico anual del manejo de esta población en España sería de nada menos que 1108 millones de euros. Recientemente, en Estados Unidos, Honeycutt et al.26 realizaron un análisis macroepidemiológico de los costes de la ERCA. Los costes anuales fueron de 1700 $ para pacientes en E2, de 3.500 $ para E3 y de 12.700 $ (unos 10.000 €) para E4, demostrando el importante incremento del coste con el empeoramiento de la enfermedad. En nuestra serie también hemos confirmado que, a mayor daño renal, mayor gasto, aumentando un 59 % al pasar del E4 al E5 (de 7.846 € a 13.300 €), y el mayor aumento se constató en el gasto farmacéutico y por hospitalización. Es notable que, a pesar de la enorme disparidad entre sistemas de salud, el coste del E4 en nuestra serie fue solo un 20 % superior al publicado por Honeycutt et al.26.
Los costes de las secciones de menor impacto económico (transporte y atención ambulatoria) también son mayores para los pacientes en HD. La única diferencia clara entre el trasplante y los pacientes ERCA aparece en el apartado farmacéutico, donde los costes del trasplante duplican a los del paciente con ERCA.
Tratamiento con hemodiálisis
La imputación de los gastos atribuibles a la HD es un asunto complicado. La mayoría de los países con servicios públicos de salud estructurados asumen los costes de la HD, asignando un precio estándar por sesión e imponiendo unos criterios mínimos de calidad. En general, los servicios de salud españoles han adoptado este modelo, incluido el SCS. Sin embargo, incluso dentro de este modelo, también existe variabilidad de opciones, en función del centro y del tipo de concierto alcanzado4.
Algunos estudios españoles han abordado con más profundidad el coste de la técnica específica de HD, mostrando que, aun realizados hace más de una década, los costes no difieren significativamente de los actuales27,28. Parra Moncasi et al.8 realizaron durante 2008 un estudio pormenorizado del coste de HD en centros públicos y concertados. El coste de los concertados fue de 32.872-35.294 €, siendo un 23 % superior en los centros públicos. Estos costes son aproximadamente un 33% más elevados que los reembolsados por el SCS, pero incluyen gastos que nosotros imputamos en otras áreas (medicación en diálisis y ambulatoria, diagnóstico por imagen y transporte) y que representan un 40 % del coste en el estudio de Parra Moncasi8. Por lo tanto, debemos asumir que el reembolso que realiza el SCS por la HD se acerca bastante a los costes reales obtenidos por estos autores8.
Fuera de nuestro país, un estudio canadiense10 publicado en 2002 describió un coste anual global de la HD en centros hospitalarios de 43.528 € (intervalo de confianza [IC] al 95 % 40.528-46.600) (conversión dólar-euro: 0,85 € = 1 dólar americano). El análisis de los costes se hizo en categorías similares al nuestro, aunque el precio del médico fue incluido en un capítulo aparte. Específicamente, el coste de la HD fue de 22.688 €. A pesar de las innumerables diferencias entre modelos y estructuras sanitarias, el coste específico de la HD y la proporción que representa respecto al coste global del tratamiento resultó semejante al nuestro. Por otra parte, otros estudios europeos, metodológicamente diferentes, describieron un coste del tratamiento con HD en una ancha banda de 20.000-80.000 €/paciente/año29,30. Nuestros costes están bastante centrados dentro de esa banda, pero desafortunadamente una comparación más rigurosa es imposible de realizar con la información disponible. Más recientemente, Icks et al.31 publicaron un estudio del coste global de la HD en 2006, en una región de Alemania, analizando componentes del coste similares al nuestro. El coste global medio fue de 54.777 €/paciente/año, es decir, un 15 % más elevado que el nuestro, debido fundamentalmente al procedimiento de HD (30.029 €/paciente/año).
El caso de la HD hospitalaria puede elevar sensiblemente el coste, pudiendo imputarse unos 200 € por sesión32, lo cual conlleva un incremento aún más importante del coste del paciente en HD.
Gastos farmacéuticos
El capítulo de gastos farmacéuticos fue porcentualmente el tercero en magnitud, representando un 13 % del total. Debemos destacar que el gasto farmacéutico ha caído significativamente en los últimos años, a través de los recortes generados por la crisis económica en España. En nuestro estudio previo7 el coste medio en HD fue de 12.000 € y en el actual de 6.000 €, la mitad. Los AEE se llevan el 35 % del gasto farmacéutico en HD. En el estudio previo se le imputó un coste de aproximadamente 11 € cada 1.000 unidades de eritropoyetina, en tanto que en el estudio actual fue de 2,4 €, y ha continuado en descenso posteriormente. Dado que su empleo es casi universal y las dosis oscilan en un estrecho rango para la mayoría de los pacientes, el gasto farmacéutico es bastante uniforme en la población de HD.
El gasto farmacéutico en ERCA fue menos de la mitad que en HD o trasplante. Previamente, Pons et al.30 publicaron en 2002 un estudio del coste farmacéutico en pacientes con ERC. El gasto por paciente/año fue de 3.084 € para pacientes E4, hasta 4.224 € para E5, siendo los AEE responsables del 46,5 % de estos costes. Estos valores son claramente superiores a los registrados en nuestro estudio realizado siete años después: 2.090 y 3.264 €, respectivamente, lo que ilustra el ajuste a la baja de los precios en los últimos años. El descenso del coste de los AEE también explica principalmente el descenso del coste farmacéutico en esta población.
En contraposición al descenso del coste farmacéutico, especialmente debido al abaratamiento de los AEE, el gasto farmacéutico ha sido probablemente el capítulo de mayor incremento anual en los años previos, debido a la incorporación al mercado de fármacos de mayor coste, todos relacionados con el metabolismo mineral: nuevos captores del fósforo, activadores del receptor de vitamina D, calcimiméticos, etc. Un paciente que reciba tres de estos productos en dosis media puede representar un gasto de 25-30 €/día, es decir, un incremento del 70-80 % aproximadamente del coste farmacéutico diario global.
Desgraciadamente, estas aproximaciones económicas no ayudan mucho para hacer estimaciones futuras en partidas farmacéuticas. La próxima llegada de genéricos para el manejo del metabolismo mineral, la continua renegociación de precios a la baja, y las bonificaciones o los amplios concursos a nivel regional conllevan un margen de incertidumbre imposible de prever.
Gastos de hospitalización
Tal como hicimos en nuestra publicación previa7, empleamos el concepto de GRD para describir los costes por hospitalización. Esta herramienta debe servir como marco de referencia y de comparación para evaluar la calidad de la asistencia y la utilización de los servicios prestados por los hospitales. Este sistema fue desarrollado para establecer un sistema de pago por parte de la Administración a los hospitales en Estados Unidos. Se basa en una cantidad fija según el GRD específico para cada paciente tratado. La clasificación se realiza usando los códigos internacionales de enfermedades (CIE-10)19. El propósito de esta clasificación es agrupar las enfermedades para asignar un valor monetario a cada una, con el fin de mejorar la gestión del gasto hospitalario.
Aunque este método aporta información interesante, desafortunadamente no disponemos de datos comparativos en el entorno nacional en ninguna modalidad de TRS, ni tampoco podemos garantizar que la codificación de los datos extraídos de las historias clínicas se ajuste con precisión a la realidad. Solamente somos capaces de realizar alguna comparación en cuanto a tasas de hospitalización y en la modalidad de HD. El estudio publicado por Ploth et al.11 muestra unas tasas de hospitalización casi equivalentes a las nuestras: el 32 % de los pacientes no requirieron hospitalización durante el año de estudio. Sin embargo, los días de hospitalización son muy variables entre series: el promedio más corto lo reportan Ploth et al.11: 5,7 días; en la serie de Sehgal et al.33 asciende a dos semanas por paciente y año; mientras que en nuestro estudio fue de 18,7 días. Sin embargo, nada indica que estos puedan ser parámetros de referencia, dada la variabilidad de circunstancias que condicionan la asistencia en cada región o centro. De hecho, nosotros no hemos constatado una relación entre gastos, tiempo y días de hospitalización con la comorbilidad inicial de los pacientes, y esto probablemente se deba a circunstancias socio-familiares o relacionadas con deficiencias sanitarias de diversa índole que conllevan ingresos o estancias prolongadas no justificadas por causas estrictamente médicas.
Atención ambulatoria
La escasa representación de los costes por atención ambulatoria refleja el protagonismo del nefrólogo en la asistencia global del paciente, básicamente convertido en el médico de cabecera. Además, el análisis de este aspecto (consultas, pruebas complementarias) muestra una enorme variabilidad, dada la precariedad social y de salud de los pacientes de nuestro medio, junto con las alarmantes demoras en las citas para estudios y consultas, más las dificultades para los desplazamientos, el apoyo familiar, etc.
Relación entre coste del tratamiento, factores socioculturales y equidad de oportunidades
La asociación entre factores socioculturales y coste es muy difícil de establecer34, especialmente en una población afecta de una enfermedad crónica, añosa y con importante comorbilidad acompañante. En estudios previos7,35, el coste del tratamiento no se asoció de forma clara a rangos de comorbilidad, ni con la constelación de variables asociadas a la deprivación sociocultural. Esto no es de extrañar, dado que la mayor precariedad de salud está en enfermos añosos, casi todos con jubilación anticipada, sin acceso a la escolaridad y con trabajos menos cualificados. Pero debemos insistir en que, contrariamente a lo esperado (al menos por los autores), ninguno de estos factores se asoció al coste del tratamiento. Sin embargo, para este comentario cabe una réplica: la población estudiada era muy homogénea en cuanto a parámetros socioculturales, e incluso de comorbilidad. La tabla 4 ilustra de forma elocuente que más de las dos terceras partes de los pacientes no completaron el graduado escolar y su actividad laboral no era cualificada. Esto puede justificar la falta de asociación entre estos parámetros y el coste. Es posible que se necesiten series muy amplias, que alcancen una mayor diversidad poblacional, para constatar el efecto de la deprivación sociocultural sobre los costes; aunque ya en estudios realizados en Estados Unidos observaron que la asociación entre factores socioculturales y costes fue débil en pacientes en diálisis36.
Respecto al estatus sociocultural y el acceso al trasplante, dos amplios estudios norteamericanos37,38 han descrito que las minorías más desfavorecidas tuvieron menos oportunidades de recibir un trasplante, constatando cierta inequidad en el acceso a estos programas. En nuestro caso, también constatamos que los pacientes que recibieron trasplante tenían el mejor perfil sociocultural y los que se encontraban en HD el peor, siendo intermedio en los pacientes ERCA.
A priori, debemos interpretar que los pacientes en lista de espera de trasplante son más jóvenes y han tenido mejores oportunidades económicas y culturales. Con objeto de aclarar este aspecto, realizamos una regresión logística empleando como variable dependiente el estatus sociocultural en formato dicotómico (nivel sociocultural: bajo y medio-alto) y ajustando para edad. Es interesante que el riesgo relativo del grupo de HD resultó (odds ratio [IC 95 %]) 3,4 (2,0-6,1), p = 0,002, veces superior al grupo de trasplante. Cuando hicimos una tabla matricial incluyendo solamente a pacientes menores de 65 años (para homogeneizar en edad los grupos), también observamos que los pacientes trasplantados tenían un entorno sociocultural más favorable respecto a los pacientes en HD de similar segmento de edad (X = 19,2, p < 0,001).
Limitaciones del estudio
Nuestro estudio presenta limitaciones que no podemos soslayar. En primer término, los datos obtenidos de las entrevistas no son estrictamente precisos ni verificables. Asumiendo esta limitación, las encuestas empleadas han sido validadas y empleadas previamente35,39, aunque con ligeras modificaciones para adaptarlas a la situación del paciente en HD. La población estudiada no es necesariamente representativa de la media nacional; aunque en edad y distribución por sexos es similar, la proporción de pacientes diabéticos es significativamente superior y el entorno sociocultural probablemente tenga diferencias interregionales de consideración.
La información obtenida del coste del tratamiento será difícilmente extrapolable a otras regiones y poblaciones en términos absolutos. Los costes asignados a las diferentes secciones de gastos seguramente varían entre servicios de salud y existe una enorme variabilidad en la imputación de gastos en distintos hospitales. Además, hay que tener en cuenta la reducción de costes que ha habido en algunas partidas presupuestarias, especialmente en fármacos. Pero sigue siendo muy útil disponer de información relativa de costes entre modalidades terapéuticas o entre distintos capítulos de asignación presupuestaria. De hecho, consideramos que la información pormenorizada por componentes del coste puede servir de referente para futuros estudios o para realizar estimaciones epidemiológicas.
La DP, aun considerando sus limitaciones, ha demostrado ventajas coste-efectivas en comparación con la HD21,23. Desgraciadamente, en nuestro estudio no conseguimos reclutar un número mínimo de pacientes para incluir este grupo.
CONCLUSIONES
Hemos verificado que la modalidad de HD es el procedimiento más costoso en todas las partidas económicas, en tanto que el coste del paciente con ERCA o trasplante es sustancialmente menor. Es notable el coste similar entre el TxR y el TxRP. Desgraciadamente, el envejecimiento de la población que desarrolla enfermedad renal terminal es una limitación definitiva para el acceso al trasplante. Con estas premisas, la actuación en edades tempranas es determinante para prevenir la prolongada exposición a los efectos adversos de enfermedades crónicas, especialmente la diabetes40,41. En este sentido, el ahorro en términos económicos debemos buscarlo en la prevención de la enfermedad renal, tanto desde la atención primaria como desde las consultas específicas de ERCA. Una vez llegado al estadio avanzado, el trasplante precoz o anticipado, dando amplio protagonismo al programa de donante vivo, debe ser una iniciativa que potenciar. Finalmente, a pesar de que el sistema de salud en España es universal y supuestamente igualitario, este análisis invita a reflexionar acerca de si un estatus sociocultural más bajo puede restar oportunidades de acceso al trasplante renal.
Conflictos de interés
Los autores declaran que no tienen conflictos de interés potenciales relacionados con los contenidos de este artículo.
Tabla 1. Costes pormenorizados por partidas económicas y por modalidades terapéuticas
Tabla 2. Costes pormenorizados por partidas económicas y por modalidades de trasplante
Tabla 3. Costes pormenorizados por partidas económicas y estadio de la enfermedad renal crónica avanzada
Tabla 4. Datos sociodemográficos por modalidades de tratamiento
Tabla 5. Modalidad de tratamiento renal sustitutivo y estatus sociocultural