CASO CLÍNICO
Mujer de 58 años con antecedentes personales de síndrome depresivo y estenosis del canal lumbar. Diagnosticada de espondilitis anquilosante B27 positiva en 2005 y en tratamiento con adalimumab desde 2008. Antes de iniciar el tratamiento, una prueba de la tuberculina cutánea positiva obligó a realizar profilaxis con isoniacida durante nueve meses. Entre su medicación habitual se encontraban antiinflamatorios no esteroideos, tramadol, antidepresivos e inhibidores de la bomba de protones.
En una revisión rutinaria de reumatología se apreció un deterioro importante de su función renal y se solicitó que fuera valorada por nefrología. La paciente se encontraba asintomática. En la exploración física inicial no existían edemas ni se palpaban adenopatías laterocervicales o retroauriculares y la auscultación cardiopulmonar era normal.
Ante los hallazgos analíticos (tabla 1), se realizó una ecografía renal en la que se observaron unos riñones de 10 y 12 cm, respectivamente, con una buena diferenciación corticomedular. No existían datos de litiasis renal ni dilatación pielocalicial. Las lesiones hipodensas en el bazo sugerían una posible afectación linfomatosa, momento en el que la paciente fue ingresada para continuar con los estudios.
En la tomografía computarizada (TC) tóraco-abdomino-pélvica destacaba la presencia de nódulos pulmonares múltiples (de predominio en lóbulos superiores con un patrón peribroncovascular) y adenopatías mediastínicas. No se apreciaron lesiones esplénicas.
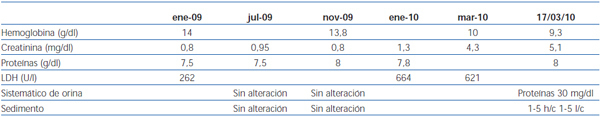
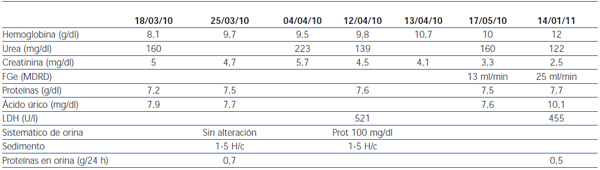
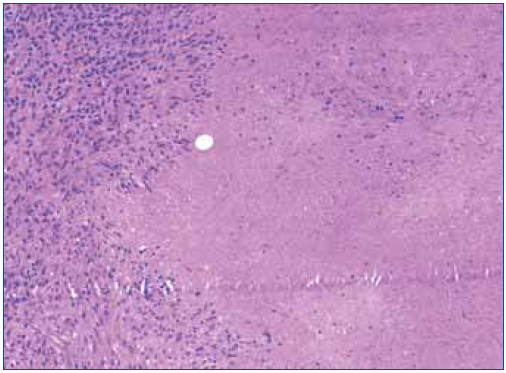
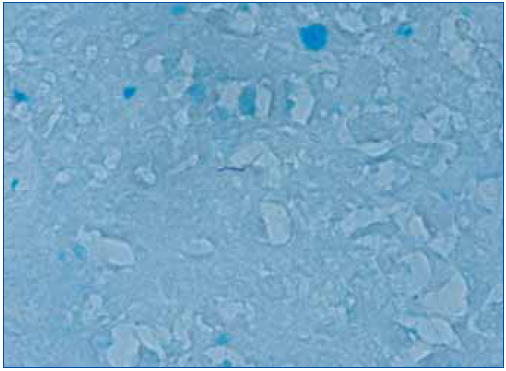
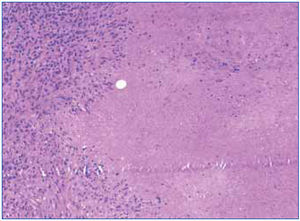
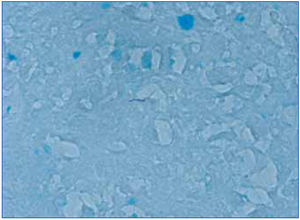
Se realizó biopsia de una adenopatía cervical, en la que se objetivó inflamación granulomatosa epitelioide con extensa necrosis caseosa (figura 1). En la tinción de Ziehl-Nielsen se observaban escasos bacilos (figura 2).
Ante estos hallazgos, se decidió realizar fibrobroncoscopia, en la que no se observaron lesiones macroscópicas en la vía aérea. El lavado broncoalveolar evidenció una moderada cantidad de linfocitos, el lavado bronquial fue negativo y una punción-aspiración con aguja fina transbronquial de una adenopatía mediastínica permitió identificar la existencia de granulomas. La tinción de Ziehl fue informada como negativa en un inicio, evidenciándose en una segunda observación un único bacilo ácido-alcohol resistente. Tras la fibrobroncoscopia se realizó un ensayo de liberación de interferón gamma para tuberculosis (quantiFERON), que fue positivo. En función de estas pruebas se decidió iniciar tratamiento antituberculoso.
Como parte del estudio nefrológico, los anticuerpos antinucleares (ANA), anticitoplasma de neutrófilos (ANCA), anti-ADN y antimembrana basal glomerular fueron negativos. La serología viral fue negativa para el virus de la inmunodeficiencia humana y los virus de las hepatitis B y C. El complemento fue normal. El estudio de orina mostró inicialmente un índice microalbuminuria/creatininuria de 261,9 mg/g y proteinuria/creatininuria 1,1 sin síndrome nefrótico. Únicamente cabía destacar en el proteinograma un pico monoclonal IgM, siendo su concentración sérica de 305 mg/dl y la concentración de cadenas ligeras en orina negativa.
Durante su evolución en planta, la paciente presentó hipertensión arterial mantenida sin datos de sobrecarga hídrica u otra sintomatología a destacar.
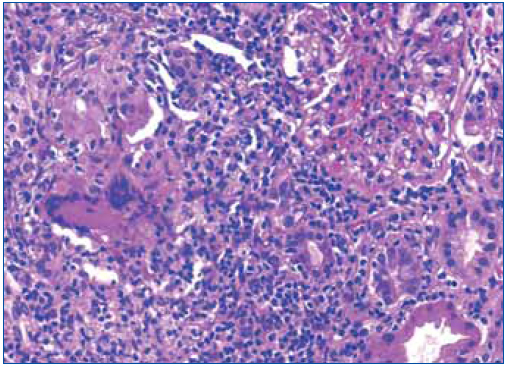
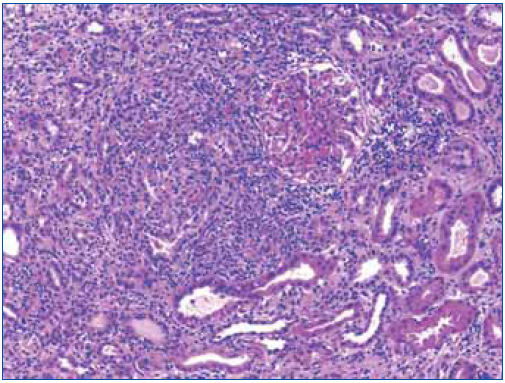
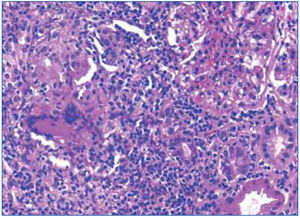
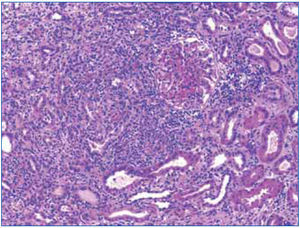
Ante los hallazgos clínicos (insuficiencia renal grave), los hallazgos radiológicos (riñones de tamaño y ecoestructura normales) y los hallazgos analíticos (anemización, proteinuria y microhematuria), se realizó una biopsia renal en la que se detectó una inflamación intersticial a expensas de linfocitos, acompañados de histiocitos que en varios puntos formaban granulomas (figura 3 y figura 4). En uno de ellos existían células gigantes multinucleadas de tipo Langhans. Los glomérulos fueron normales. En los túbulos, había ocupación de la luz con material granular y aplanamiento del epitelio. No se observaron microorganismos en las tinciones de PAS y de Ziehl-Nielsen.
Tras la realización de la biopsia renal, la paciente fue dada de alta en tratamiento con prednisona a dosis de 40 mg /día, eritropoyetina y tratamiento antituberculoso completo (rifampicina, isoniacida, etambutol y pirazinamida).
La paciente evolucionó hacia la lenta pero progresiva mejoría de la función renal (tabla 2). Persistió con anemia y altos requerimientos de eritropoyetina, hipertensión arterial en tratamiento con dos fármacos e hiperuricemia resuelta con alopurinol.
DISCUSIÓN
Nos encontramos ante un fracaso renal no oligoanúrico de grado III de la clasificación AKIN (Acute Kidney Injury Network) y pérdida de la clasificación RIFLE (Risk, Injury, Failure, Loss and End stage renal disease).
1. En función del cuadro clínico se planteó el diagnóstico diferencial inicial entre los síndromes renopulmonares más comunes: vasculitis sistémicas asociadas a ANCA (granulomatosis de Wegener, Churg-Strauss y poliangeítis microscópica), síndrome de Goodpasture, lupus sistémico eritematoso, sarcoidosis y las infecciones sistémicas.
2. Se planteó el siguiente diagnóstico diferencial según la biopsia renal:
a) Nefritis túbulo-intersticial aguda secundaria a fármacos en relación con el denso infiltrado linfocitario que presentaba. La paciente tomaba AINE desde un principio, pero no presentó exantema cutáneo, fiebre, eosinofilia o eosinofiluria.
b) La sarcoidosis renal y el síndrome sarcoidosis-like, dada la presencia de granulomas no caseosos en la biopsia. Aunque está descrito en los pacientes en tratamiento con adalimumab, no puede descartarse definitivamente, ya que en nuestro caso no se realizó PCR del ADN de Mycobacterium tuberculosis en la biopsia renal, ni había presencia de bacilos ácido-alcohol resistentes. Además, no existen datos clínicos en otros órganos que justifiquen el diagnóstico de sarcoidosis como afectación parotídea, ocular o adenopatías mediastínicas parahiliares bilaterales1.
c) Tuberculosis con afectación intersticial granulomatosa (nuestra hipótesis principal). Entre los datos histológicos de la biopsia que la apoyan, destaca la presencia de granulomas de células tipo Langhans, aunque no se visualizó necrosis caseosa. La ausencia de bacilos ácido-alcohol resistentes en la biopsia renal y la falta de PCR de la muestra no nos permite concluir como diagnóstico definitivo una nefritis intersticial granulomatosa tuberculosa2. Sin embargo, el cuadro de tuberculosis pulmonar y la necrosis caseosa en la biopsia de adenopatía cervical apoyan casi definitivamente el diagnóstico.
Clínicamente, los pacientes con esta afectación presentan molestias características de infección de tracto urinario, piuria estéril e insuficiencia renal. En la biopsia renal es habitual la presencia de nefritis túbulo-intersticial3. La existencia de micobacterias en el riñón puede objetivarse mediante tinción con auramina (manchas de micobacterias), aunque su sensibilidad es baja (32-43%). La PCR en orina para detectar Mycobacterium tuberculosis tiene una alta sensibilidad (del 84 al 95%) y especificidad (del 85 al 98%); en cambio, la PCR de la biopsia renal, al estar incluida en parafina, presenta una baja sensibilidad y especificidad. Estas pruebas no eximen del cultivo en medio de Löwenstein-Jensen para evaluar la sensibilidad antibiótica4.
Las nefritis intersticiales tuberculosas tienen un pobre pronóstico. Revisando un estudio de seguimiento a 25 pacientes durante 10 años, 17 presentaron un filtrado glomerular estimado (FGe) inferior a 15 ml/min en el momento de presentación y 11 de ellos necesitaron tratamiento sustitutivo de la función renal durante los primeros 12 meses de seguimiento. En los ocho pacientes con un FGe superior a 15 ml/min se apreció una estabilización de su función renal durante los dos primeros años de seguimiento tras el inicio del tratamiento con antituberculosos. A los dos años presentaron un deterioro progresivo que se relacionó con atrofia tubular y glomerular. Pese a estos datos, no se encontró relación significativa entre el grado de mejoría y la función renal o proteinuria inicial de cada paciente5.
CONCLUSIONES
Las infecciones sistémicas, en particular las producidas por micobacterias y hongos, se deben considerar en el diagnóstico diferencial de afectación pulmonar y renal en un paciente inmunodeprimido. La segunda localización extrapulmonar más frecuente de tuberculosis es la genitourinaria. La tuberculosis puede implicar al riñón como órgano localizado o como componente de la siembra hematógena de micobacterias. Pensamos que la inmunosupresión antifactor de necrosis tumoral alfa (anti-TNF-α) favoreció la reactivación de la tuberculosis; se han descrito entre los efectos adversos del adalimumab el aumento de la tasa de infecciones letales y la posibilidad de desarrollo de linfomas y tuberculosis extrapulmonar6.
La nefritis intersticial granulomatosa es una causa poco frecuente de insuficiencia renal. Tiene una presentación inespecífica y el diagnóstico clínico no es fácil7. La nefritis es atribuible a la propia afectación por el bacilo tuberculoso sin poder descartar un síndrome sarcoidosis-like secundario al uso de anticuerpos anti-TNF-α.
El tratamiento combinado de antituberculosos y esteroides con una pauta descendente ha demostrado una mejoría clínica en la evolución de la paciente.
Pese a esta buena evolución y dados los antecedentes en la literatura8, no es posible predecir cuál será el pronóstico de supervivencia renal de la paciente a medio-largo plazo antes de precisar tratamiento renal sustitutivo.
PREGUNTAS
Dra. Julia Blanco (Madrid). La observación de un único bacilo Zhiel positivo en la biopsia ganglionar y el aspecto de necrosis caseosa es bastante concluyente con la etiología tuberculosa. Sin embargo, ¿habéis considerado análisis de PCR para bacilo de tuberculosis en el material de parafina para confirmarlo sin ninguna duda?
Respuesta. Los análisis por PCR de Mycobacterium tuberculosis se plantearon como prueba confirmatoria de la presencia del bacilo en la biopsia renal. Pese a ello, la PCR en muestra incluida en parafina disminuye mucho su sensibilidad y especificidad. Por este motivo, en última instancia se declinó su realización.
Dr. Xavier Fulladosa (Barcelona). En esta entidad de nefritis intersticial tuberculosa tras reactivación en paciente inmunodeprimido, ¿por qué no se consideró tratar la tuberculosis sólo con antituberculosos sin esteroides?
Respuesta. No se consideró ante el gran componente intersticial inflamatorio y el deterioro severo de la función renal. Los antituberculosos como tratamiento único con dicha afectación inflamatoria renal nos parecieron insuficientes en el momento del comienzo del cuadro. Por ello iniciamos el tratamiento esteroideo a razón de 1 mg/kg de peso evidenciando una importante mejoría inicial, por lo que se le mantuvieron en pauta descendente.
Dra. Adoración Martín-Gómez (Almería). En relación con la profilaxis de isoniazida, ¿por qué se mantuvo solamente dos meses en vez de un mínimo de seis? y la segunda observación trata de que el hallazgo de un segundo Mantoux negativo sirve de muy poco respecto a la intención de tratar.
Respuesta. Repasando de nuevo la historia clínica y confirmándolo con reumatología la paciente recibió nueve meses de tratamiento profiláctico en total, la profilaxis habitual que se marca en los paciente inmunodeprimidos es de seis a nueve meses de isoniacida o bien cuatro meses de rifampicina. La variación del Mantoux en este caso clínico tiene nula importancia dados los hallazgos radiológicos, anatomopatológicos y clínicos. Pese a ello únicamente queríamos resaltarlo como potencial factor de confusión.
Dra. Ana Alexandra (Madrid). En relación con la sarcoidosis-like manejada en el diagnostico diferencial, ¿que dificultades hubo para elegir entre tuberculosis y sarcoidosis?
Respuesta. Realmente la clínica de la paciente era muy indicativa de tuberculosis, pese a ello los granulomas no caseosos en la biopsia y las adenopatías mediastínicas nos podían inducir a un posible error diagnóstico. La clínica extrarrenal (no presentó uveítis o afectación parotídea) de la paciente nos marcó en parte el diagnóstico final con confirmación microbiológica.
Dr. Manuel Praga (Madrid). Parece ya establecida la importancia del tratamiento precoz en las nefritis túbulo-intersticiales para conseguir buenos resultados de recuperación de la función renal. ¿Por qué el retraso de casi dos meses en esta paciente?
Respuesta. El deterioro de función renal inicial que se aprecia en enero de 2010 (tabla 1) se atribuyó a posibles factores funcionales en el contexto de una neumonía de la comunidad que fue tratada con antibioticoterapia de amplio espectro. Este dato fue el principal motivo del retraso en el diagnóstico, favoreciendo un importante deterioro de la función renal.
Dr. Miguel Ángel Frutos (Málaga). ¿No sorprende la poca expresividad del sedimento urinario en el momento del diagnóstico de tuberculosis urinaria en esta paciente?
Respuesta. Sí, el sedimento en esta paciente era bastante anodino. Nos llamó la atención que no hubiese presentado eosinofiluria, lo cual se justificó al tratarse de una nefritis intersticial crónica. La ausencia de cilindros leucocitarios también nos sorprendió. Del mismo modo, la cantidad de hematíes y leucocitos en orina que cabe esperar en una afectación renal tan importante sería mucho mayor (tabla 1).
Dr. Mario Espinosa (Córdoba). ¿Qué papel ha desempeñado la paraproteinemia monoclonal en esta paciente?
Respuesta. Única y exclusivamente la paraproteinemia es una serendipia en este caso clínico. Fue diagnosticada de gammapatía monoclonal de significado incierto sin ningún tipo de expresividad renal.
Dr. Francisco Rivera (Ciudad Real). ¿Cuándo se suspendió el tratamiento con adalimumab? y ¿qué tiempo transcurrió entre la suspensión de adalimumab y la realización de la biopsia renal?
Respuesta. El tratamiento con adalimumab se suspendió al apreciarse el deterioro de función renal. El tiempo transcurrido entre la última dosis recibida de adalimumab (Humira 40 mg) y la biopsia renal fue de 24 días.
Agradecimientos
Este caso fue seleccionado en la IV Reunión del Grupo de Enfermedades Glomerulares de la Sociedad Española de Nefrología (S.E.N.) (GLOSEN), para su publicación en Nefrología (Madrid, 31 de marzo-2 de abril de 2011), gracias al patrocinio especial de Novartis.
Tabla 1. Evolución de la función renal previa al ingreso
Tabla 2. Evolución de la función renal durante el ingreso y en consulta
Figura 3. Infiltrado linfocitario intersticial y un granuloma epitelioide en la biopsia renal.
Figura 4. Detalle del infiltrado intersticial.
Figura 1. Extensos focos de necrosis caseosa en la biopsia del ganglio supraclavicular derecho.
Figura 2. Detección de un bacilo en la tinción de Ziehl-Nielsen en la biopsia ganglionar.