Sr. Director:
Las complicaciones más frecuentes de los accesos vasculares subcutáneos tipo fístula arteriovenosa (FAV) autóloga son las infecciones, trombosis y las derivadas de bajo flujo, como es el síndrome de robo y la estenosis, tanto intrínseca a la unión anastomótica como de retorno venoso. Una complicación poco frecuente, pero de difícil tratamiento, es la calcifilaxis, que afecta pequeñas arterias periféricas, provocando necrosis cutáneas muy dolorosas1-9. El caso que presentamos a continuación es inusual porque, aunque con algunas similitudes con la calcifilaxis, difiere tanto en su patogenia como en su tratamiento y resolución, dado que se trata de una complicación quirúrgica en un paciente con un lecho arterial muy calcificado.
Hombre de 75 años, con antecedentes de insuficiencia renal crónica estadio 5 de etiología no filiada, en hemodiálisis desde hace 7 años. Otros antecedentes de interés: enfermedad pulmonar obstructiva crónica; ictus isquémico sin secuelas; hipertensión arterial; ex-fumador; fibrilación auricular crónica, anticoagulado con acenocumarol; hipercolesterolemia; duodenitis erosiva; apendicectomía; varios episodios de hiperpotasemia; claudicación intermitente, y revascularización femoropoplítea.
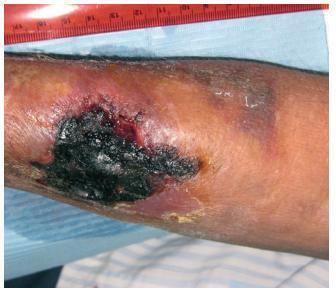
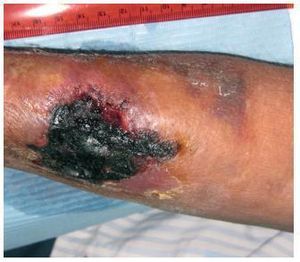
En cuanto a accesos vasculares, inició hemodiálisis a través de catéter tunelizado yugular derecho; posteriormente se realizó una fístula arteriovenosa (FAV) humerocefálica izquierda no funcionante, creándose posteriormente una FAV radiocefálica derecha que se desarrolló correctamente, y se retiró el catéter. Aquélla estuvo en funcionamiento sin incidencias desde su realización, pero progresivamente durante el año 2008 se detecta un índice de recirculación muy elevado, llegando hasta un 44,3%, con la consiguiente infradiálisis. Tras consulta con cirugía vascular, se decide una reconstrucción de la misma a nivel más proximal, encontrándose entonces una arteria muy calcificada. Tras la intervención, se produce una mejoría muy significativa de los valores de recirculación, así como de las analíticas correspondientes a cinética de la urea (KtV). El 7 de mayo de 2009 se produce una trombosis de dicho acceso vascular, por lo que se implanta un catéter tunelizado yugular izquierdo. Posteriormente, el 18 de agosto de 2009 se realiza una nueva FAV más proximal radiocefálica derecha, y como complicación quirúrgica se desarrolla un hematoma a tensión, que abarca todo el antebrazo. Progresivamente el paciente manifiesta dolor y frialdad en la mano derecha, con pulsos disminuidos, compatible con síndrome de robo. En cuanto al hematoma antebraquial, no disminuye de tamaño, y se va desarrollando en la zona de la herida quirúrgica un área de necrosis progresivamente mayor, que llega a unas dimensiones de 4 cm de largo por 4 cm de ancho, con tejido de granulación subyacente alrededor de la escara, como se muestra en la figura 1. Ante esta situación se realiza una ecografía Doppler arterial del miembro superior derecho, en la que se observa una FAV funcionante, con presencia de robo arterial, y un hematoma no encapsulado. La sintomatología dolorosa va incrementándose, así como la frialdad y la impotencia funcional de la mano, por lo que se decide ligar la FAV el 10 de septiembre de 2009. Tras la intervención cede la sintomatología del síndrome de robo, la escara necrótica se va desprendiendo y el hematoma antebraquial va reabsorbiéndose. Se procede a curas de la herida subyacente a la escara necrótica, hasta su completa cicatrización a lo largo de 2 meses. Desde entonces el paciente ha permanecido asintomático, y se ha decidido mantener el catéter tunelizado yugular izquierdo como acceso vascular permanente ante los intentos fallidos de otras posibilidades de accesos subcutáneos.
Cabe realizar un diagnóstico diferencial con la calcifilaxis, ya que los factores de riesgo que presentaba el paciente predisponían a la misma, y la manifestación cutánea tiene ciertas similitudes. No obstante, dado que la relación causa-efecto con la cirugía fue evidente, y la isquemia de la mano causada por el síndrome de robo le provocaba al paciente un intenso dolor e impotencia funcional, se optó por la ligadura de la FAV, con una recuperación completa de la isquemia de la mano, así como una completa resolución del área de necrosis cutánea tras las oportunas curas, sin secuelas. En caso de no haberse resuelto, hubiera sido necesaria la realización de una biopsia para descartar la calcifilaxis. No existen casos similares en la bibliografía científica y a lo que más se asemeja es a las úlceras por decúbito, que se producen por una presión externa en pacientes encamados o con movilidad reducida10-15. La presión en nuestro caso se produjo desde el compartimento subcutáneo por una afectación de espacio hacia el área de la herida quirúrgica por el hematoma a tensión, que junto con una vascularización deficiente por las severas calcificaciones arteriales, condujo a la necrosis cutánea.
Figura 1. Necrosis cutánea