Antecedentes: La peritonitis fúngica es una complicación infrecuente pero grave en pacientes en diálisis peritoneal continua ambulatoria (DPCA). Métodos: Durante un período de 10 años (1999- 2008), de un total de 175 pacientes con insuficiencia renal crónica en tratamiento con DPCA, estudiamos retrospectivamente 10 casos de peritonitis fúngica, analizando los factores predisponentes, aspectos clínicos, agentes etiológicos y tratamiento. El diagnóstico se estableció por la presencia de efluente peritoneal turbio con recuento superior a 100 leucocitos/μl y aislamiento de hongos en el cultivo microbiológico. Resultados: La peritonitis fúngica representó un 3,6% del total de peritonitis. Nueve pacientes tenían historia de peritonitis bacteriana previa y todos habían recibido antibioterapia. Otros hallazgos destacables fueron: edad superior a 70 años (50%) y diabetes mellitus (40%). El examen microscópico del líquido peritoneal fue de utilidad para sospechar la infección en 6 pacientes (60%). Los agentes responsables de peritonitis fueron: Candida parapsilosis (4), C. albicans (2), C. tropicalis (1), C. glabrata (1), C. famata (1) y Fusarium oxysporum (1). Los antifúngicos utilizados en el tratamiento fueron: fluconazol intraperitoneal y oral, vorizonazol intravenoso y oral y anfotericina B intravenosa. A consecuencia de la infección fúngica, 8 pacientes fueron transferidos a hemodiálisis. Un paciente murió antes de ser diagnosticado y otros tres durante el episodio de peritonitis. Conclusiones: Los pacientes con episodios de peritonitis bacteriana previos y tratamiento antibiótico presentaron un mayor riesgo de desarrollar peritonitis fúngica. C. parapsilosis fue el patógeno más frecuente. El tratamiento antifúngico junto con la retirada del catéter peritoneal fue eficaz en el 60% de los pacientes.
PEQUEÑO RESUMEN
¿Qué se sabe de esta cuestión?
La peritonitis fúngica es una de las complicaciones más graves de la diálisis peritoneal. Es poco frecuente, pero implica una alta morbilidad y mortalidad. Los episodios previos de peritonitis bacteriana y la antibioterapia constituyen los principales factores de riesgo. Las levaduras son los agentes etiológicos más habituales. El tratamiento no está totalmente establecido.
¿Qué aporta este estudio?
Este estudio recoge nuestra casuística de peritonitis fúngica en el transcurso de 10 años, demostrando la baja incidencia en pacientes en diálisis peritoneal (3,6% del total de episodios de peritonitis), su gravedad (40% de mortalidad), la importancia de los factores de riesgo para el desarrollo de la infección, el interés de la microscopia directa en el diagnóstico etiológico (60% de sensibilidad), el aumento de las especies de Candida no albicans en la etiología (80%), especialmente C. parapsilosis, especie predominante y de peor pronóstico, y la utilidad del fluconazol para el tratamiento.
INTRODUCCIÓN
La peritonitis constituye una de las complicaciones más frecuentes en pacientes en tratamiento con diálisis peritoneal, especialmente la de etiología bacteriana. La infección fúngica es rara, pero se asocia con una alta morbilidad, ya que favorece la obstrucción del catéter, la formación de abscesos y el desarrollo de peritonitis esclerosante, lo cual provoca un fallo de la técnica que obliga a suspender el programa de diálisis peritoneal y a pasar a hemodiálisis, y también implica una elevada mortalidad1-12. Acontece en pacientes que llevan un tiempo prolongado en programa de diálisis peritoneal y se ha relacionado estrechamente con episodios previos de peritonitis bacteriana y tratamiento con antibióticos de amplio espectro, entre otros factores predisponentes1,2,5,7-18. Su presentación clínica es similar a la de una peritonitis bacteriana y su etiología incluye la mayoría de las especies de levaduras y hongos filamentosos patógenos y ambientales, aunque las especies de Candida son las más habituales, especialmente C. albicans1,5,9,12,14,15,19.
El tratamiento de la peritonitis fúngica no está bien establecido; solamente se dispone de la experiencia de algunos estudios con un escaso número de pacientes tratados. Existen indicaciones de la Sociedad Internacional de Diálisis Peritoneal y de la Sociedad Española de Nefrología en las que se recomienda la retirada del catéter peritoneal junto con la administración de antifúngicos5,6,8,10,12,15-17,20,21.
El objetivo de este trabajo ha sido analizar a lo largo de 10 años los factores predisponentes, aspectos clínicos, etiología y pautas terapéuticas de los pacientes en diálisis peritoneal continua ambulatoria que desarrollaron algún episodio de peritonitis fúngica.
MATERIAL Y MÉTODOS
Se realizó una investigación retrospectiva, desde enero del año 1999 a diciembre de 2008, de los casos de peritonitis fúngica registrados en un total de 175 pacientes con insuficiencia renal crónica incluidos en programa de diálisis peritoneal continua ambulatoria, de los que 95 eran hombres y 80 mujeres, con una edad media de 54,6 años (17-84 años). Las causas de la insuficiencia renal eran diversas: vascular (17,1%), glomerulonefritis (21,1%), nefropatía diabética (17,7%), nefropatía intersticial (16,0%), poliquistosis renal (4,6%), otras (4,6%) y desconocida (19,4%).
La sospecha diagnóstica de peritonitis fúngica se estableció a partir de la presencia de dolor abdominal, fiebre, deterioro del estado general, o efluente peritoneal turbio, con un recuento de 100 o más leucocitos/μl y más del 50% de polimorfonucleares, evolución tórpida y antibioterapia previa; se confirmó por el aislamiento de hongos en el cultivo microbiológico.
Para determinar la etiología se envió al laboratorio de microbiología un volumen de 50-100 ml de líquido peritoneal. Parte del líquido se cultivó en frascos de hemocultivo; el resto se centrifugó a 3.000 rpm durante 15 minutos para realizar, a partir del sedimento, observación microscópica directa con azul de lactofenol, tinción de Gram y cultivo en agar sangre, agar de MacConkey y agar glucosado de Sabouraud con cloranfenicol. Las levaduras se identificaron por sus características de crecimiento en el medio CHROMagar Candida y mediante el sistema comercial de asimilación de compuestos de carbono ID 32C (bioMérieux, Francia); los hongos filamentosos se identificaron por las características de las colonias y la observación microscópica de los elementos fúngicos. Se realizaron pruebas de sensibilidad a antifúngicos utilizando el sistema Sensititre YeastOne (AccuMed International Ltd., RU).
RESULTADOS
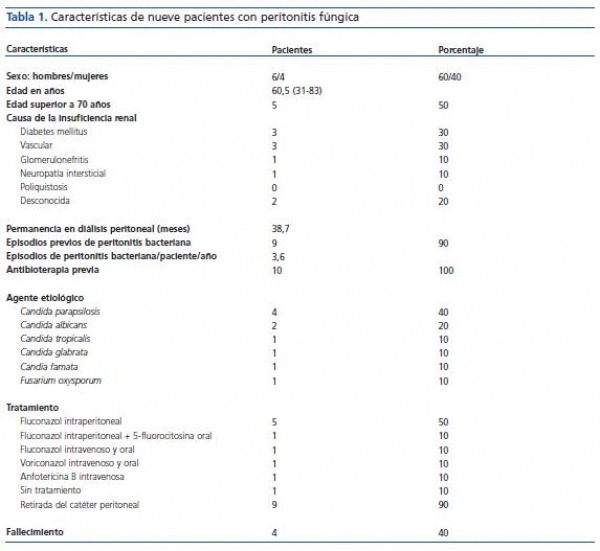
El número de episodios de peritonitis detectados durante 1999-2008 en los 175 pacientes objeto de este estudio fue de 278, de los que sólo 10 correspondieron a peritonitis fue de (un 3,6% del total de episodios de peritonitis). La media global de peritonitis por paciente y año fue de 1,4 en los pacientes con peritonitis bacteriana y de 3,6 en los pacientes con peritonitis fúngica. Las características de estos 10 pacientes se reflejan en la tabla 1.
Un 60% de los pacientes eran hombres y un 50% eran mayores de 70 años. El tiempo medio de permanencia en programa de diálisis peritoneal era de 38,8 meses. Un 90% había presentado episodios previos de peritonitis bacteriana. Todos los pacientes habían recibido terapia antimicrobiana en los 2 meses anteriores a la aparición de la infección fúngica.
La observación microscópica del líquido peritoneal permitió sospechar el diagnóstico en 6 pacientes (60%). En el cultivo se detectó el crecimiento de levaduras en nueve de los episodios, todas pertenecientes al género Candida, pero de cuatro especies diferentes; sólo en un caso creció un hongo filamentoso hialino identificado como Fusarium oxysporum. Las levaduras mostraron sensibilidad in vitro a anfotericina B, fluconazol, ketoconazol, voriconazol y 5-fluorocitosina; una cepa de C. tropicalis fue resistente a itraconazol.
Todos los pacientes presentaron dolor abdominal y efluente peritoneal turbio con más de 100 leucocitos/μl y más del 50% de polimorfonucleares. Sólo en tres de ellos se observó fiebre y en dos se detectó hipoalbuminemia.
Una paciente de 83 años con peritonitis por C. glabrata murió al día siguiente de manifestarse el cuadro clínico, sin tratamiento específico y antes de confirmarse el diagnóstico micológico. Al resto de pacientes, ante la sospecha de infección fúngica, se les administró tratamiento antifúngico y se les retiró el catéter peritoneal. En el transcurso de la infección fúngica ocho de los pacientes precisaron hemodiálisis y tres de ellos fallecieron: dos con peritonitis por C. parapsilosis y uno por C. famata. Únicamente en un paciente se reinsertó de nuevo el catéter peritoneal 4 semanas después de la resolución del cuadro clínico, y pudo volver a ser incluido con éxito en programa de diálisis peritoneal. El índice global de mortalidad fue del 40%.
DISCUSIÓN
La incidencia de peritonitis fúngica en pacientes en diálisis peritoneal oscila del 1 al 23% de todos los episodios de peritonitis, según diversos autores1-14. En nuestra serie, la incidencia fue baja, pues sólo supuso un 3,6%, pero en comparación con otro estudio realizado en el período 1982-1989 sobre 100 pacientes con 161 episodios de peritonitis22, en el que la incidencia fue del 1,9%, observamos un incremento notable de la infección fúngica. La innovación en los sistemas de diálisis peritoneal y el empleo de soluciones más biocompatibles se han considerado factores decisivos en la disminución de los episodios de peritonitis bacteriana; sin embargo, en relación con la peritonitis fúngica, parecen ser otros los factores que contribuirían a reducir la infección, principalmente las medidas de prevención, la retirada precoz del catéter peritoneal y el empleo de antifúngicos16.
El conocimiento de los factores de riesgo es importante para prevenir la infección fúngica, especialmente el tratamiento previo con antibióticos de amplio espectro1,2,4-10,12-15, que en nuestra serie estuvo presente en todos los pacientes como consecuencia de episodios de peritonitis bacteriana en el 90% de los casos. Observamos también un mayor número de episodios de peritonitis en los pacientes con infección fúngica, más del doble que en los pacientes con peritonitis bacteriana2,7-9,12,23. La edad avanzada y la diabetes mellitus fueron otros factores relacionados con peritonitis fúngica en nuestra serie3-5,8,9,12,15,17,24,25.
Desde el punto de vista microbiológico, la microscopia directa tuvo una buena sensibilidad, pues permitió sospechar la etiología fúngica en más de la mitad de los pacientes3,8,17. El cultivo fue fundamental para establecer la etiología. Las levaduras del género Candida fueron responsables de la mayoría de los episodios de peritonitis, como sucede en todas las series publicadas1,3,5,8,9,12,14,15,19,23,25,26. C. albicans es la especie más frecuentes en la mayoría de las publicaciones, pero en los últimos años las especies no albicans han adquirido cierto protagonismo, en especial C. parapsilosis, que algunas veces se encuentra en similar o superior porcentaje que C. albicans. En nuestro estudio, C. parapsilosis fue la principal especie causante de peritonitis fúngica, seguida por C. albicans. El aislamiento de C. tropicalis no suele ser muy frecuente3,19,25, y menos aún el de C. glabrata8,19,25,27 y C. famata5,25,28. Los hongos filamentosos suponen en todas las series un escaso porcentaje con respecto a las levaduras, como ha ocurrido en nuestro caso, aunque los géneros descritos son muy diversos. El género Fusarium se ha referido en contadas ocasiones3,17,29-31.
Las levaduras de nuestra serie tuvieron una excelente sensibilidad in vitro a los antifúngicos recomendados para el tratamiento de la peritonitis fúngica. Estos resultados concuerdan con los comunicados en estudios de sensibilidad más amplios32,33 y sugieren que el tratamiento empírico es razonable en infecciones atribuidas a determinadas especies del género Candida.
En nuestros pacientes, las manifestaciones clínicas fueron similares a las descritas en peritonitis bacteriana, y la evolución de la infección fúngica fue parecida a la de otras series publicadas1,6,8,11,12, 14,17,18,34. La infección fúngica condicionó la retirada del catéter peritoneal y el abandono del programa de diálisis. Según la mayoría de los autores la retirada precoz del catéter dentro de las 24 horas es primordial para resolver el cuadro clínico, asociada con la instauración de terapia antifúngica5,6,8,10,15-17,21. Los antifúngicos recomendados para el tratamiento de la peritonitis fúngica son limitados: fluconazol, voriconazol, anfotericina B y caspofungina. Las pautas más recomendada es fluconazol intraperitoneal asociado a 5-fluorocitosina oral, o bien anfotericina B intravenosa en monoterapia o asociada a otros antifúngicos, aunque no se ha demostrado la ventaja las asociaciones4,9,25,35. Nosotros obtuvimos buenos resultados con fluconazol en los casos de peritonitis por C. albicans, pero no por C. parapsilosis y C. famata, a pesar de que en el estudio de susceptibilidad in vitro ambas cepas se mostraron sensibles a este antifúngico. Parece, pues, que la causa del fallecimiento estuvo relacionada con otros factores, entre ellos, la etiología de la peritonitis. Los pacientes fallecidos presentaron infección por C. glabrata, C. famata y C. parapsilosis, en 2 pacientes, lo que sugiere que la infección peritoneal por especies de Candida no albicans puede evolucionar peor y corrobora la opinión de algunos autores de que la presencia de C. parapsilosis constituye un factor de mal pronóstico14,23,36.
Algunos autores opinan que el empleo de nuevas soluciones de diálisis con bicarbonato o con bajas concentraciones de lactato y glucosa puede mejorar la respuesta del paciente a la infección fúngica, aunque no hay muchos estudios al respecto37. Por otra parte, se ha referido que en pacientes con episodios repetidos de peritonitis y antibioterapia prolongada puede disminuirse el riesgo de infección fúngica mediante profilaxis con fluconazol oral (100 mg/día) o enjuagues diarios con nistatina24,38.
En conclusión, la peritonitis fúngica en diálisis peritoneal es una complicación poco frecuente pero grave, que conlleva un alto porcentaje de fallo de la técnica y de transferencia a hemodiálisis. Los episodios previos de peritonitis bacteriana y la antibioterapia son los factores de riesgo más habituales. Las manifestaciones clínicas son similares a las de la peritonitis bacteriana. La microscopia del líquido peritoneal es útil para sospechar la infección fúngica. Las levaduras del género Candida, sobre todo C. albicans y en años recientes C. parapsilosis, son responsables de la mayoría de los episodios; los hongos filamentosos son ocasionales. El tratamiento requiere la retirada del catéter peritoneal y la administración de antifúngicos, considerando el fluconazol de primera elección. El diagnóstico y el tratamiento precoces disminuyen la morbilidad y mortalidad.
Tabla 1.