La poliquistosis renal autosómica recesiva (PQRAR) es una enfermedad hereditaria rara, con una incidencia estimada de 1:10.000 a 1:40.0001,2. Se debe a la mutación del gen PKHD1 que codifica una proteína denominada fibroquistina o poliductina responsable de la diferenciación de túbulos renales y de vía biliar1. Se caracteriza por quistes renales con deterioro progresivo de la función renal, y disgenesia biliar que produce fibrosis hepática congénita2,3. Se pueden establecer subtipos según edad de presentación y severidad de la enfermedad: prenatal, neonatal, infantil y juvenil3. En el primer año de vida se describen los casos más graves con nefromegalia y síndrome de Potter4; siendo los detectados en la adolescencia menos sintomáticos y deterioro más tardío de la función renal. Sin embargo, existen pocos artículos publicados de pacientes diagnosticados durante la edad adulta.
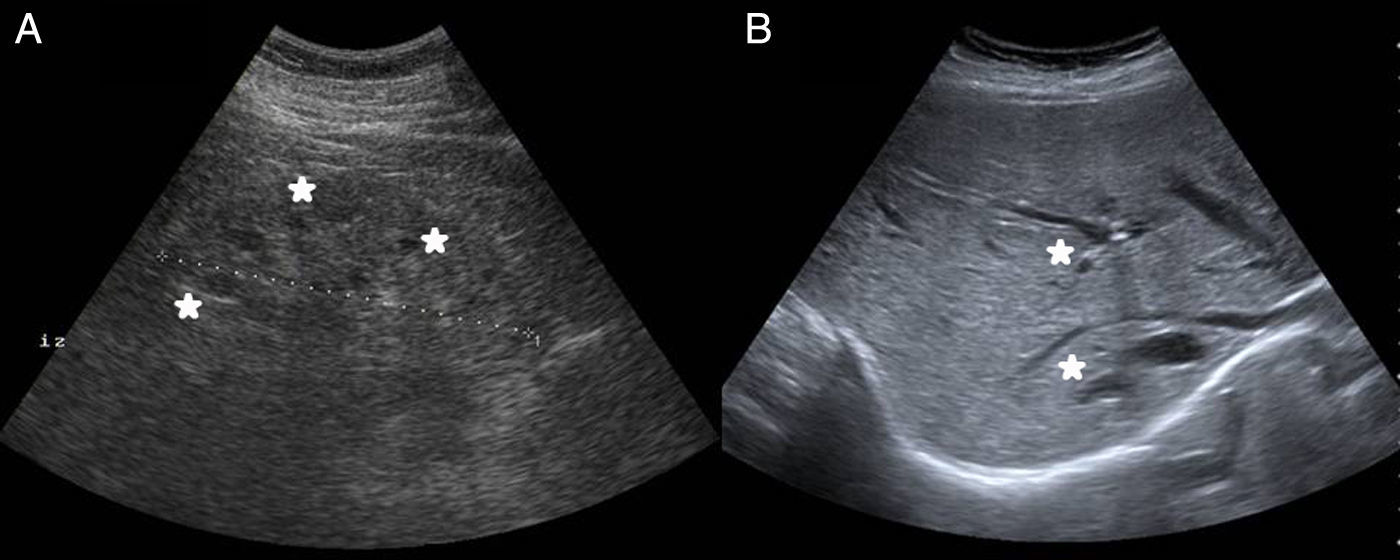
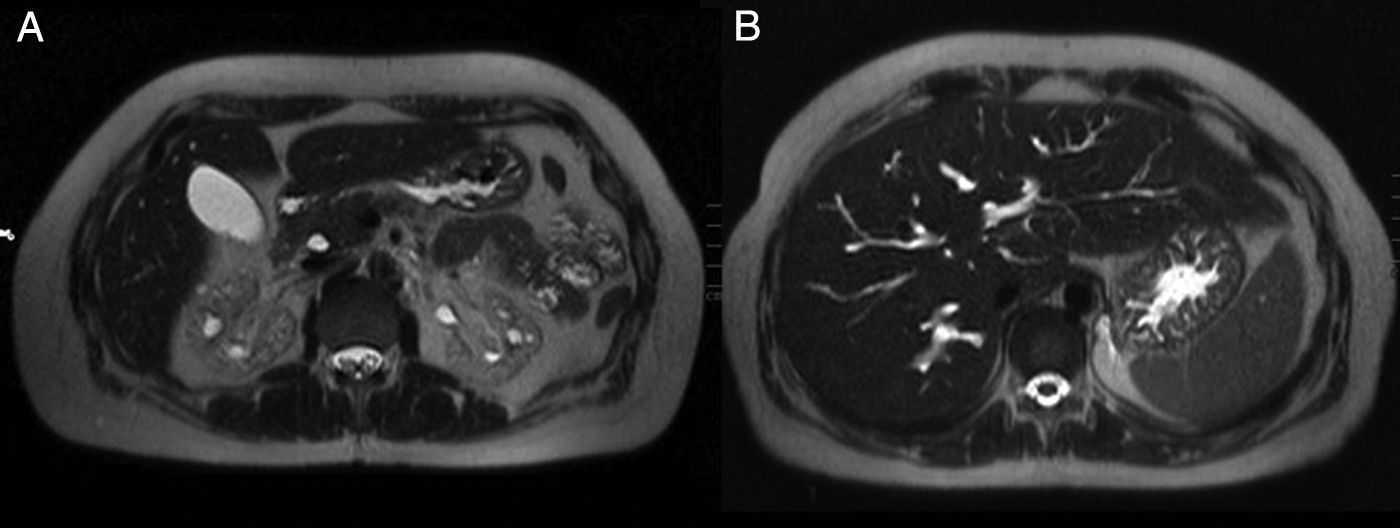
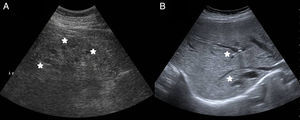
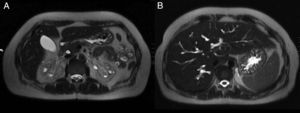
Mujer de 39 años sin antecedentes de interés, que consultó en urgencias por calambres en miembros inferiores desde hacía 6 meses, pero que habían aumentado en la última semana. Asociaba astenia, hiporexia y pérdida de 20kg de peso durante el último año. No refería ingesta de AINE ni otros fármacos. No fiebre, fotosensibilidad, lesiones cutáneas, artralgias u otros datos de enfermedad sistémica. Exploración física normal, a excepción de tensión arterial de 93/61mmHg. En la analítica destacaba: creatinina 5,53mg/dl, urea 386mg/dl, sodio 127mEq/l, potasio 5,3mEq/l, magnesio 1,2mg/dl, calcio 6mg/dl, PTH 672pg/ml, hemoglobina 8,4g/dl, pH7,28, bicarbonato 13,6mmol/l, pCO2 29mmol/l y anión GAP 19. Análisis de orina: proteinuria 310mg/día, natriuria 186mEq/día, calciuria 86mg/día, magnesuria 48mg/día, sin glucosuria, ni hematuria ni leucocituria. Estudio de anemia y frotis normal. Estudio inmunológico y serológico normal. Las hormonas: TSH, cortisol, ACTH y ADH fueron normales, pero se elevaron renina y aldosterona. Ecografía abdominal: riñones disminuidos de tamaño con mala diferenciación corticomedular, adelgazamiento de la cortical y quistes simples menores de 1cm bilaterales de predominio medular, sin litiasis ni hidronefrosis (fig. 1). Como hallazgo casual ecográfico, confirmado en la colangiopancreatografía por resonancia magnética, aparecieron dilataciones quísticas de los conductos intrahepáticos, que es diagnóstico de enfermedad de Caroli (fig. 2).
Tras tratamiento intravenoso con magnesio, calcio, potasio y bicarbonato, desaparecieron los calambres. Precisó suplementos de sal para normalizar la tensión arterial. Al alta: creatinina 4,5mg/dl, sodio 133mEq/l, potasio 3,7mEq/l, calcio 7,1mg/dl, magnesio 2,2mg/dl, pH7,34 y bicarbonato 24mmol/l; siendo necesario mantener tratamiento oral. El cribado familiar de padres, hermanos e hijos, con ecografía renal y analítica fue normal. No había consanguinidad entre sus padres. El diagnóstico de confirmación se obtuvo por el estudio genético que detectó la mutación del gen PKDH1, además se descartó la presencia de tubulopatía asociada. Cuatro meses después de su ingreso, la paciente inició diálisis peritoneal.
La PQRAR es una enfermedad pediátrica con clínica renal y hepática, con pocos casos publicados que comiencen en la edad adulta. El diagnóstico diferencial se realizó en primer lugar con la poliquistosis renal autosómica dominante (PQRAD) que, aunque en raras ocasiones, puede asociarse con enfermedad de Caroli5; siendo descartada por riñones no aumentados de tamaño y quistes renales subcentimétricos. También se excluyeron otras nefropatías quísticas hereditarias: enfermedad medular quística, nefronoptisis, enfermedad por mutación del gen HNF1b, esclerosis tuberosa, síndrome de von Hippel-Lindau y nefropatías quísticas adquiridas: quistes simples, enfermedad quística adquirida o enfermedad de Cacchi-Ricci.
En nuestro caso las alteraciones tubulares: hipomagnesemia, natriuresis y poliuria, con clínica de calambres fueron el síntoma guía. Aunque se han descrito alteraciones hidroelectrolíticas asociadas6–8, este es el primer caso de PQRAR en la literatura que comienza con hipomagnesemia sintomática. Además, se descartaron con estudio genético, otras tubulopatías concomitantes como el síndrome de Gitelman, que pudieran explicar los hallazgos de hiperreninismo e hiperaldosteronismo secundario con hipomagnesemia. En nuestra paciente serían debidos al aumento de la excreción urinaria de sodio, agua y magnesio por el mal funcionamiento de la célula tubular.
El deterioro de la función renal es progresivo, y más de la mitad de los pacientes acaban precisando tratamiento renal sustitutivo antes de los 20 años1,9. La hipertensión arterial es un factor de mal pronóstico, aparece desde los primeros meses de vida y mejora con la edad2,7. La enferma no presentaba antecedentes de hipertensión e incluso se objetivaron cifras bajas de presión arterial durante el ingreso, probablemente debido a su nefropatía pierde-sal; por lo que podría explicar la evolución benigna de este caso.
En conclusión, la PQRAR es una enfermedad propia de la infancia, pero no debemos olvidar que puede comenzar en la edad adulta con unas manifestaciones menos agresivas. Sospecharemos esta enfermedad en los adultos con enfermedad renal crónica terminal, hallazgos radiológicos compatibles (quistes renales milimétricos medulares, dilatación de los conductos intrahepáticos) y alteraciones iónicas sintomáticas asociadas.