Los hospitales de día son una alternativa en la atención hospitalaria que mejora la eficiencia de la asistencia sanitaria. La nefrología es una especialidad que, por sus características técnicas, se beneficiaría ampliamente de un mayor desarrollo de esta modalidad de atención. Los objetivos del presente trabajo son presentar el proceso de desarrollo del Hospital de Día Médico de Nefrología en el Hospital Universitario Puerto Real (Cádiz). Para este proyecto hemos seguido la metodología del ciclo continua de mejora de la calidad, seleccionando las oportunidades de mejora, analizar las causas, escoger las intervenciones, implantarlas y monitorizar resultados. El plan de intervención consta de los siguientes puntos básicos: 1) definir la disposición física y organizativa de nuestra unidad de gestión clínica y el lugar que ocupa el hospital de día dentro de la misma; 2) definir su manual de organización y funcionamiento; 3) definir los recursos estructurales y de equipamiento; 4) definir la cartera de servicios; 5) normas de los procesos asistenciales, protocolos y vías clínicas, y 6) sistema de información, registro y evaluación. En los primeros ocho meses de funcionamiento se han realizado casi 2.000 procedimientos, lo que corresponde a una media de unos 10 procedimientos/día, creciendo éstos conforme la implantación es mayor, y destacando aquellos relacionados con hemodiálisis en pacientes inestables, críticos o agudos, los procedimientos de nefrología intervencionista, nefrología clínica y los relacionados con la diálisis peritoneal. El desarrollo del hospital de día en la nefrología puede contribuir a potenciar su autonomía, su presencia en los centros, recuperar actividad asistencial y paliar así la pérdida progresiva de competencias diagnósticas y terapéuticas que se han podido producir en beneficio de otras especialidades. También contribuye a incentivar y desarrollar la nefrología diagnóstica e intervencionista, potenciar la gestión por procesos y la continuidad de la asistencia interniveles; impulsar la docencia e investigación; colaborar en la sostenibilidad del sistema, y por último, para hacer más atractiva e ilusionante la especialidad, tanto para los nefrólogos como para los especialistas en formación.
Day Care Units are an alternative to hospital care that improves more efficiency. The Nephrology, by its technical characteristics, would be benefit greatly from further development of this care modality. The objectives of this study are to present the process we have developed the Nephrology Day Care Unit in the Puerto Real University Hospital (Cádiz, Spain). For this project we followed the Deming Management Method of Quality improvement, selecting opportunities, analyzing causes, select interventions, implement and monitor results. The intervention plan includes the following points: 1) Define the place of the Day Care Unit in the organization of our Clinical Department of Nephrology, 2) Define the Manual of organization, 3) Define the structural and equipment resources, 4) Define the Catalogue of services and procedures, 5) Standards of Care Processes. Protocols and Clinical Pathways; and 6) Information and Registration System. In the first 8 months we have been performed nearly 2000 procedures, which corresponds to an average of about 10 procedures per day, and essentially related to Hemodialysis in critical or acute patients, the Interventional Nephrology, the Clinical Nephrology and Peritoneal Dialysis. The development of the Nephrology Day Care Units can help to increase our autonomy, our presence in Hospitals, recover the progressive loss of clinical activity (diagnostic and therapeutic skills) in the past to the benefit of other Specialties. It also contributes to: Promote and develop the Diagnostic and Interventional Nephrology; improve the clinical management of patients with Primary Health Level, promote the Health Education and Investigation, collaborate in the Resources Management, and finally, to make more attractive and exciting our Specialty, both for nephrologists to training specialists.
INTRODUCCIÓN y OBJETIVOS. CENTRANDO LA SITUACIÓN ACTUAL
Se entiende como «hospitalización de día» (HdD) la asistencia en el hospital durandote unas horas, ya sea para diagnósticos, investigaciones clínicas y/o exploraciones múltiples, como para tratamientos que no pueden hacerse en la consulta externa, pero que no justifican la estancia completa en hospital1.
La difusión y consolidación de la HdD, la diversidad de configuraciones organizativas, estructurales y funcionales que tiene esta modalidad asistencial, así como sus repercusiones en términos de calidad y seguridad del paciente, priorizan su inclusión en las acciones recogidas en el Plan de Calidad del Sistema Nacional de Salud2, junto con la elaboración de criterios de calidad y seguridad y la promoción de su evaluación como soporte de las decisiones clínicas y de gestión, ya que queda claramente constatado que los HdD son una alternativa a la hospitalización que mejora la eficiencia de la asistencia sanitaria3.
Aunque esta modalidad de atención está ampliamente implantada en las especialidades quirúrgicas (cirugía ambulatoria), cada vez son más las especialidades médicas que se incorporan a esta dinámica4,5.
Pocas especialidades médicas disponen de tantos procedimientos y técnicas especiales como la nefrología, por lo que es posible, y probablemente recomendable y hasta necesario, desarrollar la HdD y los hospitales de día médicos (HdDM) en nuestra especialidad, como una implicación directa en el cambio cultural que se está viviendo en los hospitales6,7, donde prime la organización y la racionalización de recursos, dentro de la mejor evidencia y las unidades de gestión clínica (UGC), en lugar de la estructura rígida de la hospitalización de manera convencional8,9.
Además, los HdDM de nefrología ayudarían a mejorar algunos aspectos tan ampliamente debatidos en el seno de la Sociedad Española de Nefrología (S.E.N.)10, como son la propia incentivación profesional, la recuperación de aspectos en ocasiones abandonados (fracaso renal agudo, biopsia renal, etc.) y de actividad en muchas ocasiones captada por otras especialidades médicas; diseñar un espacio para la implantación y desarrollo de la nefrología intervencionista11; proporcionar una mayor autonomía clínica, principalmente en procesos relacionados con el acceso vascular y peritoneal y con el diagnóstico y técnicas ecográficas; potenciar la gestión clínica, la resolución ambulatoria o con mínima estancia, la gestión por procesos asistenciales, cooperando con la sostenibilidad del sistema12 y, principalmente, puede ser un elemento más que puede hacer más atractiva e ilusionante nuestra especialidad, tanto para nefrólogos adjuntos como para especialistas en formación13,14.
Los objetivos del presente trabajo son presentar el proceso por el que hemos desarrollado el HdDM de nefrología en el Hospital Universitario de Puerto Real (Cádiz), como un proyecto de mejora continua, presentando las líneas estratégicas fundamentales, los recursos y la estructura diseñada, la cartera de servicios, las normas para el funcionamiento, el sistema de información y registro, etc., así como adelantar los resultados obtenidos en los primeros ocho meses desde su puesta en marcha.
PROYECTO DE MEJORA DEL HOSPITAL DE DÍA MÉDICO DE NEFROLOGÍA: EL CICLO DE MEJORA CONTINUA DE LA CALIDAD
Uno de los principios de la excelencia en la asistencia sanitaria es la mejora continuada de la calidad15,16. Uno de los conceptos clave de la mejora continuada de la calidad es que la calidad de la atención sanitaria siempre se puede mejorar17.
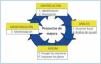
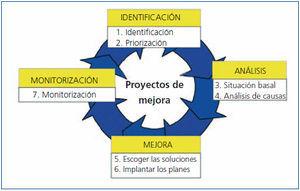
El ciclo de mejora de la calidad de Deming es la herramienta metodológica que proporciona la oportunidad de aumentar la calidad de estos procesos18,19. Consta de las siguientes fases, empleadas en nuestro proyecto del HdDM de nefrología (figura 1):
1. Selección de oportunidades de mejora (identificación de problemas).
a) Escoger el grupo de mejora.
b) Centrar el proceso.
c) Analizar las causas.
d) Escoger las acciones para mejorar (intervenciones).
e) Monitorizar (evaluar la intervención).
Primera fase. Identificación de las oportunidades de mejora
Para mejorar es necesario identificar las situaciones susceptibles de mejora. Es decir, identificar errores, con lo que se aprende y, en consecuencia, se mejora.
En nuestro centro existía una unidad de nefrología de agudos, embrión del actual HdDM de nefrología, con una serie de problemas, identificados mediante análisis de las comunicaciones y sugerencias de los profesionales de la unidad, así como de la observación directa de las dificultades diarias que surgían. Tras ordenarlos, mediante matrices, se priorizan de la forma que se ilustra en la tabla 1, y que resumimos a continuación, lo que con seguridad podrá ser extensivo a la mayoría de las unidades de nefrología de agudos de España, y que podemos definir como las líneas fundamentales para identificar la necesidad del HdDM de nefrología, tras la constitución de nuestro servicio en unidad de gestión clínica (UGC):
Poca independencia de unidades como urgencias u hospitalización para estabilizar pacientes; poca autosuficiencia en procedimientos intervencionistas de la especialidad, como la biopsia renal, implantación de catéteres vasculares tunelizados o de catéteres peritoneales, excesiva ocupación de la unidad de nefrología de agudos en problemas relacionados con el programa de hemodiálisis (HD) de crónicos, inexistencia de un registro informático de actividad asistencial, entre otros problemas.
Segunda fase. El análisis de las causas
La mayoría de oportunidades de mejora requieren de un análisis más profundo.
Una vez se ha identificado y seleccionado un problema se pasa a la siguiente fase, que es la que corresponde a su análisis. Esta fase se podría desglosar en dos subfases: selección del equipo de mejora y el análisis de causas del problema.
Implicar en la mejora de procesos a los profesionales que mejor los conocen es uno de los puntos clave. A este grupo de profesionales se les denomina equipo de mejora, que ha de ser multidisciplinario, y con la actitud y aptitud necesaria en sus miembros. El equipo de mejora, siguiendo estas premisas, lo han constituido nefrólogos, incluido el director de la UGC y un nefrólogo experto universitario en calidad de instituciones sanitarias, así como personal de enfermería de la UGC, asesorados y apoyados por miembros del equipo de dirección (sobre todo la subdirección de servicios generales), así como por el servicio de documentación e información clínica.
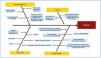
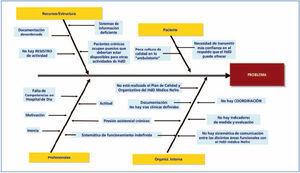
Para buscar las causas que producen el mal funcionamiento, se pueden emplear diferentes herramientas, como en nuestro caso el diagrama causa efecto o diagrama de Ishikawa o de espina de pez (figura 2). Se debe ser capaz de responder a las preguntas: ¿qué está fallando?, ¿dónde? y ¿cómo lo sabemos? Así, siguiendo esta metodología hemos podido aislar:
Causas que dependen del profesional. Suelen ser por dos motivos: déficit de actitud o de competencia del profesional (falta de conocimientos o habilidades).
Causas que dependen de la organización. Estrategias internas, protocolos y procedimientos consensuados, distribución de funciones y responsabilidades, circuitos organizativos, horarios y adecuación de los servicios a las necesidades de la población.
Causas por falta de recursos y estructurales. Son las causas por déficit de estructura o de recursos materiales, etc. Es frecuente hallar algún déficit que se supone estructural y, en realidad, se debe a un desaprovechamiento de los recursos existentes por causas organizativas, inadecuación o mal estado de lo que se tiene.
Causas que dependen del paciente. Inadaptación al sistema ambulatorio, poca confianza en la resolución sin ingreso en un hospital de día, etc.
Tercera y cuarta fases. Escoger las acciones para mejorar (intervenciones) y monitorizar (evaluar la intervención)
Una vez se han identificado las causas se debe escoger la acción que las neutralice o que las solucione. Para ello es necesario considerar las distintas soluciones y alternativas, implementarlas y probarlas, prevenir las «averías» y valorar las ayudas y resistencias al cambio.
Para implementar las acciones es preciso implicar a todo el personal afectado, forme o no parte del equipo de mejora, dejar el tiempo que sea preciso, mantenerse concentrado a lo largo del tiempo y trabajar estrechamente junto al responsable o responsables del grupo.
Es importante que los cambios inducidos por los equipos hagan que los procesos sean estables, que se reduzca su variabilidad y que el resultado obtenido mejore los resultados anteriores.
Estas últimas fases las desarrollaremos en el siguiente apartado, donde se describirá el plan y la puesta en marcha del HdDM de nefrología en nuestra UGC.
PLAN DE INTERVENCIÓN PARA LA IMPLANTACIÓN, ORGANIZACIÓN Y GESTIÓN DEL HOSPITAL DE DÍA MÉDICO DE NEFROLOGÍA
Disposición física y organizativa del hospital de día médico de nefrología dentro de nuestra unidad de gestión clínica. Figura del coordinador médico y de enfermería
El Hospital Universitario de Puerto Real, Cádiz, presta atención sanitaria especializada a una población asignada de 330.000 habitantes (según datos del Instituto Nacional de Estadística [INE] de 2008), cifra que se triplica en períodos vacacionales, para un territorio de 2.100 km2 y aproximadamente 100 km de radio mayor. Es un hospital universitario general de especialidades, catalogado dentro del grupo II de Hospital del Servicio Andaluz de Salud, con nueve zonas básicas de salud, 13 centros de salud y 10 consultorios. El hospital posee 450 camas aproximadamente, distribuidas en cinco áreas: médicas, quirúrgicas, maternoinfantil, servicio de cuidados críticos y urgencias y área de servicios centrales de apoyo al diagnóstico. El hospital ha presentado 15.629 altas en 2009.
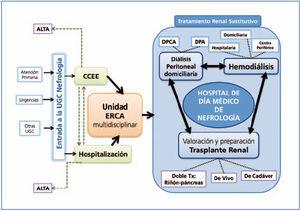
La UGC de nefrología del hospital está organizada en torno a los procesos estratégicos fundamentales en nuestra especialidad y acorde con nuestra cartera de servicios. Su estructura y su complejidad se detallan a continuación y se representan gráficamente en la figura 3:
1. Entrada a la UGC de nefrología: atención primaria, urgencias e interconsultas desde otras UGC.
2. Consultas externas (CCEE): nefrología clínica ambulatoria general y específica de patología glomerular.
3. Planta de hospitalización: nefrología clínica en régimen de ingreso hospitalario.
4. Unidad multidisciplinaria de enfermedad renal crónica avanzada (ERCA): multidisciplinaria. Proceso asistencial integrado enfermedad renal crónica, diálisis y trasplante renal (PAI ERCDT).
5. Unidad de HD: PAI ERCDT.
6. Unidad de diálisis peritoneal domiciliaria (DP): PAI ERCDT.
7. Valoración y preparación para el trasplante renal: de cadáver, de vivo y doble trasplante. Nuestro hospital no es un centro trasplantador, por lo que las competencias dentro del trasplante de nuestra UGC se circunscriben actualmente a las descritas.
8. Atención continuada 24 horas.
El HdDM de nefrología se configura como una unidad central y transversal dentro de la propia UGC, que oferta apoyo asistencial y organizativo al resto de las unidades, tanto a las CCEE, hospitalización o unidad ERCA, como a las unidades de HD y DP y a la guardia 24 horas de la especialidad. El HdDM está coordinado y gestionado por un nefrólogo, que también es responsable del programa de DP, y por una enfermera de la UGC, dentro de otras responsabilidades que poseen en la UGC, no teniendo por tanto dedicación exclusiva a esta área. Estos responsables coordinan y actúan como facilitadores del resto de profesionales, que junto con ellos, realizan los distintos procedimientos del HdDM, cada uno de su área de responsabilidad.
Manual de organización y funcionamiento
El HdDM dispone de un manual de organización y funcionamiento en el que se reflejan los siguientes puntos (sobre los que abundaremos en los apartados siguientes):
1. El organigrama y disposición física de la unidad (descritos anteriormente y en la figura 3).
2. Los recursos estructurales y de equipamiento de que dispone.
3. La cartera de servicios.
4. Organización y normas en el proceso asistencial. Vías clínicas y protocolos.
5. Sistema de información, de registro y de evaluación.
En el manual se respetarán los requisitos generales de organización de la UGC previamente descritos. Deberá ser abierto y actualizable, según las modificaciones que se produzcan en la cartera de servicios o cuando los cambios estructurales o funcionales así lo requieran.
Recursos estructurales y de equipamiento
Además de las habituales zonas de espera, recepción, aseos, accesos adaptados a carros y camas, almacenes, etc., nos centraremos en este artículo fundamentalmente en la zona asistencial del HdDM, que comprende el conjunto de espacios en que se desarrollan los procesos de atención directa al paciente. Es una zona de circulación interna, reservada exclusivamente para los pacientes y el personal sanitario. Presenta un diseño suficientemente flexible para admitir, sin complicaciones, una casuística variada de modalidades de tratamientos, o a pacientes no programados en el día y, en consecuencia, adaptado a los múltiples requerimientos estructurales y funcionales inherentes a los mismos. Está integrada por consultas, sala de nefrología intervencionista y salas polivalentes de camas y sillones:
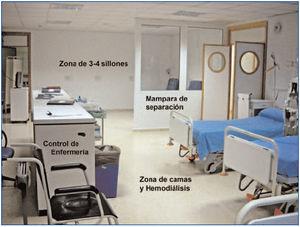
Sala polivalente de camas y sillones (figura 4 y figura 5)
Los puestos habilitados para la administración del tratamiento pueden adoptar formas diversas, utilizando como soporte principal sillones de tratamiento o camas, según las características propias de cada tratamiento. Ante la amplia gama de modalidades posibles, se sugiere, como en casos anteriores, disponer de estructuras flexibles que puedan adaptarse con facilidad a necesidades cambiantes.
Teniendo en cuenta esta premisa de flexibilidad, la disposición inicial de la sala de polivalentes es de cuatro camas y tres-cuatro sillones. Todas tienen tomas de oxígeno y vacío. Las cuatro camas tienen tomas de agua tratada y desagüe para máquinas de HD, para que puedan ser utilizadas, además de para administrar tratamiento o estabilizar a los pacientes, para ofrecer HD a pacientes agudos o a pacientes crónicos intestables (antigua nefrología de agudos). Cada puesto, de cama o sillón, dispone de todas las instalaciones eléctricas necesarias tanto para su iluminación como para la utilización de los equipos electro-médicos cuya utilización requiera la administración del tratamiento.
Las zonas de cama y sillones se encuentran separadas por media mampara fija, con cristales transparentes, cuya función es permitir que el personal de enfermería pueda controlar en todo momento a los pacientes que se encuentren tanto en unos como en otros puestos. Estos cristales pueden ser tapados con persianas de láminas si se requiere por razones de intimidad.
La sala dispone, además, de carro de reanimación cardioppulonar (RCP), monitores de constantes vitales, televisión, estanterías de medicamentos, etc.
La configuración de la sala polivalente del HdDM permite que el personal sanitario acceda al paciente de la forma más sencilla posible desde un puesto de control de enfermería que abarca las dos zonas, ubicado en la zona central de la unidad con fácil acceso a los puestos de camas y sillones, abierto para minimizar distancias y facilitar la observación de los pacientes durante su tratamiento y recuperación, con elementos de apoyo en función de las características de los tratamientos y los cuidados que requiera su administración y la recuperación de los mismos. Este puesto cumple también la función de planificación de los cuidados y demás labores administrativas de enfermería y dispone, asimismo, de una estación clínica de trabajo informática para acceso a las aplicaciones de gestión de pacientes.
Consultas
En el HdDM, la atención previa al tratamiento requiere con frecuencia la exploración, diagnóstico, selección del paciente tras la evaluación clínica e indicación de las pautas terapéuticas. Además es necesario facilitar al paciente la información pertinente y obtener su consentimiento. Esto se realiza en una consulta polivalente, que además podrá ser utilizada para revisar pacientes posteriormente al alta de hospitalización o del HdDM, consulta de enfermería, etc.
Unidad de enfermedad renal crónica avanzada
La atención multidisciplinaria a la ERCA como parte fundamental de nuestra UGC se ha integrado también en el HdDM nefrológico, ya que permite mejores labores de educación en las técnicas a pacientes y familiares, tratamientos directos en un acto único como, por ejemplo, la administración de hierro intravenoso, el cuidado de accesos vasculares o peritoneales o la estabilización de pacientes descompensados.
Unidad de diálisis peritoneal
También ha quedado integrada dentro de la misma estructura del HdDM, para estabilizar a pacientes descompensados, la administración de fármacos intravenosos, la atención a complicaciones de la técnica o infecciones peritoneales y la enseñanza y educación de pacientes. De la misma forma, al estar ubicada próxima a la unidad ERCA permite una buena interrelación entre ambas unidades, lo que facilita la educación en esta técnica a pacientes ERCA e incluso el apoyo entre iguales (entre pacientes). La unidad de DP dispone en el HdDM de una consulta de revisión con puesto para médico y enfermera, unidad de enseñanza domiciliaria tanto de DPCA como de DPA y sala para tratamiento de complicaciones y peritonitis (figura 6).
Unidad de nefrología intervencionista (figura 7)
Por último, el HdDM está constituido por la unidad de nefrología intervencionista, donde se realizan biopsias renales, técnicas ecográficas, colocación de accesos vasculares (temporales y tunelizados) y de catéteres peritoneales, y seguimiento de los mismos, entre otras técnicas (como veremos en la cartera de servicios). Su ubicación dentro de la estructura del HdDM permite la recuperación de pacientes en la sala polivalente.
Dentro del equipamiento cuenta con camilla hidráulica, lavabo quirúrgico, monitores, tensiómetros, ecógrafos, etc.
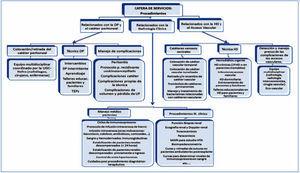
Cartera de servicios (figura 8)
La selección de los procedimientos y cuidados incluidos en el HdDM define su cartera de servicios, que se representa gráficamente en la figura 8, y que se ha distribuido según las áreas fundamentales a las que apoyan en:
Procedimientos relacionados con la diálisis peritoneal y con el catéter peritoneal
Intercambios, manejo de complicaciones propias de la técnica y del catéter, colocación y retirada percutánea del catéter peritoneal, manejo de infecciones peritoneales, diálisis peritoneal intermitente con cicladora, etc.
Procedimientos relacionados con la hemodiálisis y el acceso vascular
Sesiones de hemodiálisis en pacientes agudos o en pacientes crónicos inestables. Primeras sesiones antes de su inclusión en programas de crónicos (centro periférico u hospital), detección precoz de complicaciones del acceso vascular (ecografía Doppler), implantación y retirada de catéteres vasculares temporales y permanentes tunelizados, manejo de las infecciones relacionadas con accesos vasculares, etc.
Procedimientos relacionados con la nefrología clínica
Administración de fármacos intravenosos: hierro, inmunosupresores, corticoides. Sangre y hemoderivados. Inmunoglobulinas. Estabilización sin hospitalización de pacientes descompensados que acudan a las consultas o a urgencias (emergencias hipertensivas), o estabilización previa a ingreso (si la estancia supera las 24 horas). Procedimientos como biopsia renal, bioimpedanciometría, monitorización ambulatoria de la presión arterial (MAPA), toracocentesis o paracentesis, ecografía-Doppler renal, etc.
En nuestro centro no se realiza trasplante renal, pero apuntamos en la figura de la cartera de servicios algunos procedimientos que podrían ser realizados en un HdDM de nefrología en centros trasplantadores como curas y retiras de suturas en pacientes ambulatorios postrasplantes renales, retirada de doble J, curvas para determinar niveles de inmunosupresores en sangre, administración de ganciclovir o cidofovir, antibióticos, etc., y todos aquellos que se consideren en los servicios implicados.
Organización y normas en el desarrollo del proceso asistencial. Protocolos y vías clínicas
Además de las normas básicas de gestión administrativas (documentación e historia clínica, protección de datos, entre otras), el HdDM dispone de normas que se ajustan a los requisitos organizativos de la asistencia y en las que estén descritas secuencialmente los actos del proceso asistencial, los protocolos necesarios, así como las líneas de responsabilidad en cada uno de los actos de cada uno de los profesionales. En síntesis, se contemplan:
La recepción del paciente y preparación genérica
1. Confirmación de la cita, identidad del paciente y proceso.
2. Confirmación de cumplimiento de instrucciones de previas, así como confirmación de información recibida y consentimiento informado.
3. Asignación del recurso en que vaya a ser atendido el paciente.
4. Preparación del procedimiento (confirmación).
Desarrollo del procedimiento según protocolos y/o vías clínicas
Mediante el seguimiento de planes asistenciales, multidisciplinarios (nefrólogos, enfermeras, auxiliares de enfermería), estructurados (descripción ordenada de la secuencia a seguir), que detallan los pasos esenciales y elementos claves en el cuidado de pacientes en cada problema o procedimiento específico.
De la misma forma, mediante éstos, se definen la secuencia, la duración y la responsabilidad óptima de las actividades de los distintos profesionales sanitarios para un diagnóstico o procedimiento particular, minimizando retrasos, mejorando el uso de recursos y mejorando la calidad de la asistencia20-23.
Las vías clínicas se han desarrollado como un instrumento para cada procedimiento, y compuesto por24:
1. Una matriz temporal en la que se detalllan las actividades de todos los profesionales implicados en cada momento, y se especifican otros aspectos importantes como son las pruebas complementarias, la dieta y la medicación.
2. Hoja de variaciones. Se detallan tanto las desviaciones de la vía como las acciones realizadas o su justificación.
3. Hoja de información a pacientes y familiares. Incluye una serie de ilustraciones que informan al paciente sobre la evolución más frecuente del proceso y los cuidados previos y posteriores a tomar.
Recuperación, proceso de alta y continuidad de la asistencia
1. Protocolo de seguridad pre-alta.
2. Decisión de alta o ingreso.
3. Evaluación del clínico responsable.
4. Criterios de alta.
5. Informe de alta.
6. Instrucciones post-alta.
7. Definición de seguimiento post-alta y continuidad de la asistencia (cita de revisión en consultas, o cita para próxima sesión del procedimiento, entrega de documentación y volantes de analítica o recomendaciones al médico y personal de enfermería del centro de salud si va a existir un seguimiento conjunto del paciente o alta a atención primaria primaria).
Sistema de información, de registro y de evaluación
Además de las estaciones clínicas en cada una de las unidades de la HdDM de nefrología, y que contienen la historia clínica electrónica y las aplicaciones departamentales (laboratorio, diagnóstico por imagen, etc.), se debe contar con un sistema de de información y registro que estará integrado en el sistema general del hospital y conectado con el servicio de documentación e información sanitaria. La finalidad es que toda la actividad realizada sea registrada y comunicada a los servicios de información hospitalarios como actividad de HdD, para las memorias anuales, cumplimiento de objetivos, cuadros de mandos, etc.
A diferencia de la actividad de hospitalización convencional y de cirugía mayor ambulatoria, no existe un sistema universal, dentro del sistema nacional de salud, de codificación de los procesos atendidos en las unidades de HdD1. Por este motivo, en nuestro centro, el servicio de información y documentación clínica, conjuntamente con nuestra propia UGC ha diseñado una base de datos, alojada en el servidor del hospital, con acceso directo desde cada puesto del HdDM de nefrología, para registrar todas las actividades.
Se trata de una aplicación sencilla, en Access (figura 9), que consta de los siguientes apartados:
1. Datos de filiación. Se recogerán apellidos y nombre del paciente, número de afiliación a la Seguridad Social (SS), número de historia única digital de la consejería de salud, fecha de nacimiento, sexo.
2. Diagnóstico y principal y secundario, mediante ventanas desplegables y codificados según la Clasificación Internacional de Enfermedades, novena revisión (CIE-9).
3. Procedimientos realizados, también mediante ventanas desplegables y codificados en la CIE-9.
4. La tabla de recogida de datos está estructurada para la exportación del conjunto mínimo básico de datos (CMBD) definido por los servicios de apoyo del Servicio Andaluz de Salud.
De la misma forma, esta base de datos alimentará un cuadro de mandos del servicio de documentación e información sanitaria que permitirá realizar evaluaciones periódicas en función de indicadores de actividad, de calidad y de rendimiento. Actualmente nos encontramos diseñando los indicadores más apropiados para medir cada una de estas áreas, dado que no existen indicadores específicos de calidad para estas unidades diseñados de forma genérica.
Según el Manual del Ministerio de Sanidad de 2008 sobre unidades de HdD1 y otras publicaciones en calidad asistencial, además de los indicadores específicos por procesos o procedimientos de la especialidad (p. ej., Normas de Calidad del Proceso Asistencial Integrado Enfermedad Renal Crónica, Diálisis y Trasplante de la Consejería de Salud de la Junta de Andalucía25), se deben configurar, al menos, un conjunto de tres áreas de indicadores para los HdD:
1. Eficiencia y calidad científico-técnica de la unidad de HdD, por ejemplo:
a) Indicador de cancelación de sesiones.
b) Indicadores de acontecimientos adversos.
2. Eficiencia del sistema, por ejemplo, índice de ambulatorización (porcentaje de sesiones HdD/estancias médicas en hospital convencional).
3. Calidad percibida por el usuario del HdDM26: índices de satisfacción obtenidos a partir de encuestas de satisfacción.
RESULTADOS EN OCHO MESES EN EL HOSPITAL DE DÍA DE NEFROLOGÍA DEL HOSPITAL UNIVERSITARIO DE PUERTO REAL
Presentamos en la tabla 2 la distribución de procedimientos realizados en los primeros ocho meses desde la implantación del HdDM.
Destacamos que se han realizado 1.867 procedimientos en este tiempo, lo que corresponde a una media de unos 10 procedimientos/día. Lógicamente, la utilización del HdDM va creciendo conforme la implantación se ha hecho efectiva, de tal forma que en los últimos tres meses la media diaria de procedimientos es prácticamente el doble que al inicio.
Destacan las sesiones de HD en pacientes críticos y/o agudos y las realizadas en pacientes inestables. También es importante el número de procedimientos de nefrología intervencionista (implantación de catéteres, biopsias, etc.), nefrología clínica y los derivados de la técnica de DP. Destacamos, asimismo, que el HdDM es un espacio ideal para realizar actuaciones de formación/educación sobre pacientes y familiares.
Otros datos del impacto de la implantación del HdDM de nefrología se reflejan también en la buena evolución de la estancia media en días de hospitalización (figura 10), que ya era mejor que la estándar del mismo grupo hospitalario (6,96 frente a 8,37, respectivamente), desde nuestra constitución como UGC, o el índice de utilización de estancias (consumo real de estancias respecto al esperado por su casuística, con valores deseables entre cero y uno), por debajo de la media del grupo (0,78 frente a 0,94, respectivamente). Todo esto manteniendo una complejidad superior a la media de su grupo27. El HdDM tampoco produce un exceso de su utilización en detrimento de formas más simples de ambulatorización.
DISCUSIÓN
Los HdD constituyen una alternativa terapéutica a las unidades de hospitalización clásicas, consecuencia de una necesidad asistencial. Aseguran un abordaje terapéutico intensivo, integral y muy específico en nuestra especialidad. Esta especificidad terapéutica viene determinada por la existencia de un protocolo concreto dirigido a estas patologías, desde un modelo integrador y heterogéneo integrando espacios dentro del marco de abordaje de las técnicas especiales, urgencias y estancias mínimas en la nefrología. Por tanto, el HdDM supone una alternativa asistencial eficiente a la hospitalización convencional en los hospitales, puesto que favorece la accesibilidad y la continuidad asistencial. Promueve una asistencia coordinada, ágil y ambulatoria sin los perjuicios del ingreso ni la prolongación de la estancia hospitalaria, racionalizando los recursos sanitarios.
En el proyecto de UGC de Nefrología del Hospital Universitario de Puerto Real (Cádiz) se incluyeron el diseño y la puesta en marcha de un HdDM de la especialidad, que diera respuesta a las necesidades específicas, con una cartera específica de servicios, con una definición de estructura, recursos y organización, con un sistema de registro y de información y con una metodología de evaluación periódica.
¿Qué pueden aportar los hospitales de día médicos de nefrología a nuestra especialidad en España?
Recuperar actividad asistencial, la presencia y el desarrollo de la nefrología
Como se viene recogiendo desde hace bastantes años, explicitándose incluso en el «Libro Blanco de la Nefrología»28, uno de los problemas de nuestra especialidad es la progresiva pérdida de competencias, tanto diagnósticas como terapéuticas, en beneficio de otras especialidades.
Desde sus principios, la nefrología se ha ido cada vez más centrando en la insuficiencia renal crónica, con programas diagnósticos y terapéuticos muy específicos. Pero esto nos ha ido llevando a ir dejando de lado el protagonismo en el tratamiento de otras patologías asociadas u origen de las enfermedades renales que requieren de nuestra intervención. Los motivos han podido ser variados, como la presión asistencial hospitalaria como causa principal, pero también el abandono de parcelas propias por cierta dejadez y desencanto por seguir luchando por el desarrollo de la nefrología o un mayor celo de otras especialidades para ir aumentando sus competencias y ámbitos de acción.
La potenciación de áreas específicas en la nefrología, como el HdDM, puede favorecer recuperar estas parcelas perdidas, ya que estamos en disposición de poder ofrecer tratamientos de día o de asistencia de alta resolución a este tipo de patologías que entran en esta distribución y choque de competencias con otras especialidades, como inmunosupresores en la patología autoinmune, primaria o secundaria (como la nefropatía lúpica), hipertensión arterial, nefropatía diabética, infecciones urinarias, estudios metabólicos en litiasis renal, fracaso renal agudo, biopsia renal (como veremos en el apartado de la nefrología intervencionista), etc.
Las consecuencias de esta recuperación de actividad en la nefrología están claras: aumentar las perspectivas de presencia, identidad y desarrollo de futuro de la especialidad dentro del ámbito hospitalario, «redefiniendo» sus propias competencias, pero también en el ámbito extrahospitalario, o mejor expresado, en las relaciones con la atención primaria, como veremos más adelante, así como poner en valor lo cotidiano, a lo que a veces, por la rutina, no se le da la importancia suficiente, así como redefinir los espacios disponibles en aras de una mayor eficiencia en la organización y funcionamiento interno.
Incentivar y desarrollar la nefrología diagnóstica e intervencionista
Como bien describen Rivera y Quereda11, conforme se generalizó el tratamiento dialítico, el nefrólogo abandonó el intervencionismo sobre sus pacientes en beneficio de otras especialidades (cirujanos y radiólogos, fundamentalmente), hecho que consideramos fue un error de estrategia en nuestra especialidad.
Actualmente estamos intentando corregir esta tendencia, aunque aún en Europa existe un mayor interés en la vertiente diagnóstica que en la intervencionista, y en España están surgiendo nefrólogos intervencionistas, aunque, como apuntan los autores referidos, sólo algunos han publicado sus experiencias29-31.
La implantación del HdDM en las unidades, contando con una sala para diagnóstico ecográfico e intervencionismo, puede facilitar el desarrollo de este área del conocimiento y competencias32 para la nefrología, con un nefrólogo responsable del HdDM que coordine las técnicas ecográficas y el intervencionismo realizado por el resto de nefrólogos del servicio, que a la vez que puedan ser o no responsables del área nefrológica de la técnica intervencionista (catéteres vasculares, peritoneales, nefrología clínica, etc.), con protocolos y vías clínicas específicas para evitar la variabilidad y aumentar la seguridad.
Y así, la implantación en nuestras unidades de las técnicas ecográficas, la biopsia renal, la implantación de catéteres vasculares permanentes o catéteres peritoneales, entre otras técnicas, permite ofrecer un tratamiento integral y sin dilación en la resolución de los problemas de los enfermos renales y a los especialistas recuperar técnicas de diagnóstico y tratamiento que nos son propias, así como un mayor control del inicio programado de la diálisis, al tener las competencias para colocar los catéteres tunelizados para HD, los catéteres peritoneales para DP11, o evaluar el riesgo vascular en los pacientes con enfermedad renal crónica33,34.
Ser más autosuficientes para estabilización de pacientes descompensados sin necesidad de hospitalización o requerir del servicio de urgencias, o en la revisión de pacientes al alta antes de su seguimiento en consultas o en atención primaria
La sala polivalente del HdDM dispone de camas que, además de ofrecer la HD para pacientes agudos o inestables, pueden ser utilizadas para estabilizar a pacientes sin necesidad de hospitalización, ya sean de las consultas de ERCA, DP, consulta nefrológica general, etc., a modo de una unidad de observación nefrológica específica, donde bajo la supervisión del nefrólogo que indica la corta estancia, el personal de enfermería pueda proporcionar el tratamiento o los cuidados necesarios durante un tiempo máximo de 24 horas, momento en el que se decidirá el alta del paciente y la continuidad de la asistencia en la unidad correspondiente.
A veces, esta sala polivalente puede usarse también para la estabilización previa de pacientes que van a ser ingresados, pero que precisan de una vigilancia o cuidados iniciales más estrechos.
De igual forma, en nuestra UGC, y por iniciativa de la nefrólogo responsable de la hospitalización, para favorecer el alta precoz y la adecuación a los índices de utilización de estancias y estancias medias y evitar reingresos, se programan una o dos revisiones cortas (en un plazo menor a una semana) previamente a su remisión a consultas de nefrología o atención primaria, para verificar la recuperación y prevenir complicaciones precoces. Estas revisiones cortas se realizarán en la consulta del HdDM.
Dar respuesta a las urgencias derivadas de los programas de tratamiento renal sustitutivo (diálisis y trasplante)
El HdDM nefrológico no pierde las funciones que tenía la antigua unidad de nefrología de agudos, sino que las integra dentro del conjunto de sus actividades.
Y así, siempre reserva algunos puestos para las urgencias que puedan surgir en los programas de HD crónicos del hospital y del centro periférico, así como los derivados del programa de DP o de trasplante renal.
Impulsar la gestión por procesos asistenciales
En nuestra comunidad autónoma se encuentra implantado el proceso asistencial integral Tratamiento sustitutivo de la insuficiencia renal crónica: diálisis y trasplante renal, cuyo objetivo primario es el de homogeneizar la actuación ante los pacientes afectados de enfermedad renal crónica en situación terminal subsidiarios de diálisis y/o trasplante, estableciendo normas de calidad y criterios de control para su funcionamiento25.
El HdDM de nefrología se constituye como un eslabón fundamental del proceso asistencial y contribuye al mejor cumplimiento de sus normas de calidad en cuanto a accesibilidad, tiempos para la atención, continuidad de la atención, tiempos de respuesta para los accesos vasculares o peritoneales, manejo de complicaciones, preparación para la diálisis crónica, primeras diálisis, etc., así como a favorecer la resolución de problemas en acto único o alta resolución.
En el seno de este proceso, Andalucía también está desarrollando actualmente una estrategia para el desarrollo de la DP, en la que nuestro centro ha sido seleccionado para estancias de formación, en las que el HdDM tiene una participación activa.
Servir de apoyo al programa de enfermedad renal crónica avanzada conservador
Uno de los objetivos de este programa para pacientes con ERCA no subsidiarios de tratamiento renal sustitutivo es mejorar la atención domiciliaria de estos pacientes. La administración de medicaciones hospitalarias como la EPO subcutánea o el hierro intravenoso puede hacerse en el domicilio, si se establecen acuerdos entre la unidad y la atención primaria. Sin embargo, para aquellos casos en los que la administración de hierro intravenoso en el domicilio plantee problemas, o sea necesaria la administración de una transfusión de derivados sanguíneos o estabilizar situaciones de descompensación hidrosalina, el HdDM es una excelente alternativa a la frecuentación del servicio de urgencias. De no existir esta posibilidad, la única alternativa sigue siendo dicho servicio35.
El HDdM también es un espacio importante para la educación/información al paciente ERCA.
Potenciar la actividad ambulatoria y la gestión de casos compartidos con la atención primaria, incluido el programa de enfermedad renal crónica avanzada conservador
El HdDM, como unidad de corta estancia en nuestro servicio, también constituye un nexo fundamental con la atención primaria. Desde él se coordinarán actuaciones conjuntas con este nivel asistencial, tanto para resolver dudas de derivación como para planificar seguimientos de pacientes interniveles, incluidos aquellos del programa ERCA conservador, relacionándose entonces este punto íntimamente con el anterior. Esta coordinación la puede asumir el nefrólogo coordinador del HdDM, y coordinará la colaboración del centro de referencia y de los centros de salud correspondientes34.
Hacer más atractiva e ilusionante la especialidad, tanto para los nefrólogos adjuntos como para los nefrólogos en formación. Impulsar la docencia e investigación
En el número 2 de la revista Nefrología del presente año 2011 hay dos referencias que comentan ampliamente la progresiva pérdida de interés hacia la nefrología en los últimos años por parte de los médicos con la carrera recién acabada que eligen especialidad, con pérdida progresiva de atractivo, elección de las plazas MIR con números cada vez más altos, etc.13,14.
Los factores que se han expuesto para explicar esta situación son variados, si bien, en nuestra opinión, el fundamental es un mercado de trabajo muy limitado y con escasas expectativas tras acabar la especialidad, no bien remunerado, con escasas salidas hacia la práctica privada, si exceptuamos los centros periféricos de HD y con una importante carga de trabajo, así como una escasez de salida profesional hacia los servicios hospitalarios en los que se puede ejercer de una manera más completa la especialidad, y si se logra la continuidad en el hospital, en muchas ocasiones es en contratos de guardias, en algunos casos lamentablemente con escasa conexión efectiva con los servicios.
Existen otras causas, como los contenidos y ámbitos para desarrollar la especialidad, las formas del programa docente, la falta de autonomía en muchas ocasiones con respecto a otros servicios (radiología, cirugía vascular, entre otros), la pérdida de patologías a favor de otras especialidades (medicina interna, reumatología), etc.
Para revertir esta situación, no debemos desviar la atención en que lo principal es que la especialidad de nefrología sea una fuente generadora de puestos de trabajo y de salida profesional para jóvenes nefrólogos, precisándose un ajuste de la oferta de puestos de trabajo de calidad a la demanda. No obstante, tampoco olvidarnos de que los estilos de trabajo, ámbitos de actuación, las técnicas y habilidades desarrolladas y las patologías atendidas son también elementos de estímulo.
Y, en estos aspectos, la implantación progresiva de los HdDM de nefrología puede ayudar a aplicar programas de trabajo y formación docente con mayor innovación, entusiasmo e intensidad en la especialidad36. Así, y ya lo hemos comentado, podrán proveer una mayor autonomía clínica, una recuperación de aspectos en ocasiones abandonados (fracaso renal agudo, enfermedades autoinmunes, biopsia renal, etc.), una mayor coordinación con la atención primaria, oportunidades para impulsar nuevas técnicas de educación, para desarrollar la nefrología intervencionista que ha aportado trabajos interesantes que relacionan el proceso de aprendizaje con los resultados37-39 y, en definitiva, para generar entusiasmo, nuevos ámbitos, nuevas líneas de investigación y, consiguientemente, mayor salida y expectativa profesional.
Colaborar para garantizar la calidad y la sostenibilidad del sistema nacional de salud
Hemos de ser conscientes, y sobre todo en tiempos de crisis como el actual, de que es necesaria la colaboración de todos para mantener la sostenibilidad de nuestro sistema de salud, de entrada reconociendo que la atención sanitaria que estamos prestando en el SNS existe un amplio margen de mejora de resultados sin merma de la calidad40: los servicios inapropiados, la variabilidad en la práctica clínica, la duplicidad en consultas o pruebas complementarias, la escasa relación entre niveles asistenciales, etc.
Desde nuestra especialidad se están desarrollando importantes estrategias para la sostenibilidad del sistema, como el fomento del trasplante renal de donante vivo y una mayor utilización de la DP en el tratamiento integrado de la ERCT, entre otras41,42. Pero desde aquí también queremos hacer llegar el mensaje de que la implantación de los HdDM de nefrología puede favorecer ésta y otras iniciativas de sostenibilidad, ya que permite una mayor resolución ambulatoria, una menor estancia, adecuar los índices y criterios de estancias hospitalarias43, lo que supone un gran ahorro en costes sanitarios frente a la hospitalización convencional4. También proveen un alto grado de coordinación en el equipo de enfermería y nefrólogos, superior a cualquier labor conjunta realizada en cualquier otro punto del hospital, que reporta ventajas significativas, no sólo terapéuticas sino también económicas44. Además, proporciona mayor autonomía, reducción de la ocupación de recursos de quirófanos o de pruebas diagnósticas de otras especialidades y, en definitiva, un aumento de la efectividad y de la eficiencia de nuestras unidades.
Tabla 1. Identificación de los principales problemas de las unidades de nefrología de agudos y por tanto de la necesidad del hospital de día médico de nefrología
Tabla 2. Procedimientos realizados en el hospital de día médico en los primeros ocho meses
Figura 1. El ciclo de mejora continua de la calidad.
Figura 2. Identificación de las causas del problema. Diagrama de Ishikawa.
Figura 3. Ubicación organizativa del hospital de día médico de nefrología dentro de la unidad de gestión clínica.
Figura 4. Sala polivalente de camas y sillones.
Figura 5. Sala polivalente de camas y sillones (2).
Figura 6. Unidad de diálisis peritoneal integrada en el hospital de día médico.
Figura 7. Unidad de nefrología intervencionista.
Figura 8. Cartera de servicios: procedimientos.
Figura 9. Aplicación para el registro de actividades.
Figura 10. Evolución de la estancia media (EM) en la Unidad de Gestión Clínica de Nefrología del Hospital Universitario de Puerto Real (HUPR) respectivo a la EM estándar de Andalucía para nefrología y el mismo grupo hospitalario.